Artikli meditsiiniline ekspert
Uued väljaanded
Põie leukoplakia
Viimati vaadatud: 04.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Urogenitaalsüsteem on inimkehas üks haavatavamaid. Lisaks tsüstiidile ja teistele põletikulistele haigustele võivad tekkida valulikud struktuuriprotsessid, näiteks põie leukoplaakia. See on elundi epiteeli patoloogiline keratiniseerumine, see tähendab üleminekuepiteeli koe muutumist lamedateks kudedeks. Selle tagajärjel tekivad limaskestadele keratiniseerumise kolded, mis ei täida vajalikku kaitsefunktsiooni, mis viib peagi põie kroonilise põletiku tekkeni.
Leukoplaakiat aetakse sageli ekslikult tavalise tsüstiidiga, mis aga tavapärasele ravile ei allu. Piisavat ravi saab määrata alles pärast korralikult läbi viidud diagnoosi, mis kinnitab salakavalat haigust. [ 1 ]
Epidemioloogia
Naispatsientidel on kuseteede alumises osas esinevad kroonilised põletikulised protsessid väga levinud. Need on kõige levinum põhjus, miks naised külastavad uroloogi, günekoloogi ja terapeudi.
Urineerimishäired "toovad" igal aastal arsti juurde ligikaudu 3 miljonit Ameerika naist. Nõukogude-järgses ruumis hinnatakse esinemissageduseks ligikaudu 15–20 tuhat juhtu miljoni patsiendi kohta. Iga kahel naisel kümnest on vähemalt korra elus esinenud põie põletikulist haigust, kellest üks kannatab kroonilise põletiku vormi all.
Kusepõie leukoplaakia puhul on tüüpilised ägenemised. On kindlaks tehtud, et iga teine naine kogeb aasta jooksul pärast põletikulise protsessi vaibumist korduvat haiguse episoodi ning 50% tsüstiidi ägenemistest esineb rohkem kui kolm korda aastas.
Erinevatel andmetel diagnoositakse põie leukoplaakia tsüstoskoopia ajal 64–100% juhtudest, millega kaasnevad püsivad urineerimishäired ja krooniline vaagnavalu. Patoloogiliste fookuste kõige sagedasem lokaliseerimine on elundi kael ja põie kolmnurk.
Vaatamata haiguse levimusele peetakse leukoplaakiat endiselt üheks kõige vähem uuritud põie limaskesta patoloogiaks. [ 2 ]
Põhjused põie leukoplakia
Vaatamata arvukatele uuringutele jääb põie leukoplaakia põhjus teadlastele endiselt saladuseks. Kõige levinum teooria on, et leukoplaakia on mõne emakasisese anomaalia tagajärg. See tähendab, et emakasisese arengu käigus tekivad kuseteede seintesse teatud defektsed kolded. Seda teooriat toetab asjaolu, et haigust avastatakse kõige sagedamini inimestel, kes kannatavad kuseteede arenguhäirete all. Lisaks on teatav mõju ka riskifaktoritel, mida me veidi hiljem kirjeldame. Kõige levinum fakt on nakkuslik mõju: rakkude transformatsioon alustab oma arengut pärast nakkuslikku patoloogiat. [ 3 ]
Leukoplakia arengut provotseerib järgmine infektsioon:
- gonokokk;
- klamüüdia;
- trihhomonoos;
- herpesviirus;
- papilloomiviirus.
Teine infektsioon võib põide sattuda ka vere ja lümfivoolu kaudu:
- stafülokokk;
- streptokokk;
- E. coli jne.
Riskitegurid
Järgmised tegurid suurendavad põie leukoplakia tekkimise tõenäosust:
- endokriinsed patoloogiad, mis mõjutavad hüpofüüsi ja hüpotalamuse, samuti paarissugunäärmete - munasarjade - funktsiooni. Östrogeeni taseme tõusuga muutub epiteel haavatavaks ja kaldub transformatsioonile. Mõnedel patsientidel hakkab leukoplaakia tekkima pärast pikaajalist ravi hormonaalsete ainetega;
- Põletikulised protsessid põies või selle lähedal asuvates organites. Leukoplaakia areneb sageli kroonilise tsüstiidi, urolitiaasi, põie traumaatiliste kahjustuste, võõrkehade tungimise taustal selle õõnsusse;
- kroonilised patoloogilised protsessid kehas – näiteks krooniline tonsilliit, hambakaaries, püelonefriit jne;
- immuunsüsteemi pikaajaline ja järsk langus.
Kusepõie leukoplaakia teke võib esineda juhuslike seksuaalsuhete taustal ilma barjäärikaitseta, sagedase stressi ja hüpotermia korral. [ 4 ]
Pathogenesis
Kui põiega probleeme pole, toodab selle epiteelikiht polümeerseid süsivesikute-valkude komplekse – mukopolüsahhariide. Nende eesmärk on takistada mikroobirakkude kleepumist elundi seintele. Need kompleksid pakuvad ka rakkude kaitset hapete mõjul hävimise eest.
Epiteeli patoloogilise transformatsiooni korral lakkab selline rakuline kaitse olemast usaldusväärne ja patogeensed mikroorganismid tungivad rakustruktuuridesse peaaegu takistamatult. Patsiendil tekib krooniline põletikuline protsess. Ilmneb omapärane tsüklilisus: tsüstiit süvendab leukoplaakia kulgu, mis omakorda säilitab põletikulise reaktsiooni aktiivsuse.
Mikroobne infektsioon tungib kuseteedesse peamiselt ülespoole, nimelt väliste suguelundite pinnalt. Nakkus võib levida ka vere või lümfivedelikuga, kuid see variant on suhteliselt haruldane. Sellisel juhul võivad bakterid tungida organitest nagu neerud, alumine seedetrakt, emakas jne. [ 5 ]
Epiteeli transformatsioon põie kolmnurga piirkonnas on normi piires. See seisund tekib naistel östrogeenide mõjul. Kui need muutused ei allu...
Sümptomid põie leukoplakia
Kusepõie leukoplaakia põhisümptomid on väga sarnased ägeda tsüstiidi sümptomitega. Patsiendid kurdavad valu häbemepiirkonnas, sagedast urineerimisvajadust, lõikavat ja põletustunnet urineerimise viimases etapis, ebamugavust seksuaalvahekorra ajal. Uriinis on visuaalselt tuvastatavad kerged helbed ja isegi vereniited.
Probleemi esimesed märgid:
- sagedane tung põie tühjendamiseks;
- uriini voolu katkestused urineerimise ajal;
- ebamugavustunne, valu ja muud ebameeldivad aistingud urineerimisprotsessi ajal;
- ebamugav tunne alakõhus, tõmbetunne nimmepiirkonnas;
- üldise heaolu halvenemine, apaatia, töövõime halvenemine;
- põie ebapiisava tühjenemise tunne.
Uriinipidamatus on sümptom, mis ei esine kõigil patsientidel. See on iseloomulik nn emakakaela leukoplaakiale (kui kahjustus asub põiekaelas) või avastatakse selle haiguse kaugelearenenud vormide korral. Uriinipidamatus võib olla erineva raskusastmega: mõnel patsiendil esineb see suhteliselt täis põie taustal, teistel aga võib leket täheldada juba 15–20 minutit pärast elundi täielikku tühjenemist. [ 6 ]
Näidatud sümptomid on mittespetsiifilised ja võivad viidata mitte ainult leukoplaakia esinemisele, vaid ka tsüstiidi ägenemisele või muudele kuseteede probleemidele. Lõplikku diagnoosi ei saa kunagi panna ainult kliinilise pildi kirjelduse põhjal. Vajalik on põhjalik diagnoos tsüstoskoopia ja biopsia abil.
Naiste põie leukoplaakia
Kusepõie leukoplaakia võib esineda nii meestel kui ka naistel. Naistel on see haigus aga tõenäolisem, peamiselt teatud anatoomiliste iseärasuste tõttu.
Lühike kusiti kanal võimaldab nakkustekitaja kergesti siseneda patsientide põide. Ja nõrgenenud immuunsus, stress koos teiste teguritega võimaldavad patoloogiliste protsesside kiiret arengut.
Kõige sagedamini siseneb infektsioon kuseteedesse tõusvas suunas väliste suguelundite piirkonnast.
Kusepõie leukoplaakia korral muutub normaalne epiteelikiht lamedaks, mille tagajärjel tekivad keratiniseerunud fookused. Haigus diagnoositakse kas juhuslikult või tsüstiidi pikaajalise ja ebaefektiivse ravi käigus. Sellisel juhul on õige diagnoosi aluseks biopsia koos valitud materjalide järgneva histoloogilise uuringuga.
Naistel võib leukoplaakia mõjutada mitte ainult põit, vaid ka emakakaela. See patoloogia esineb paljudel fertiilses eas patsientidel. Haigusele on tavaliselt iseloomulik krooniline kulg.
Kusepõie leukoplaakia ja rasedus
Kusepõie leukoplaakia korral võib rasedus olla märkimisväärselt keeruline - peamiselt haiguse taastekke suure tõenäosuse tõttu. Kui haigus süveneb raseduse esimesel trimestril, on oht raseduse spontaanseks katkestamiseks või tulevase lapse arenguhäirete ilmnemiseks.
Kolmanda trimestri ägenemine tekitab enneaegse platsenta irdumise, loote emakasisese infektsiooni ja enneaegse sünnituse ohu.
Leukoplaakia ägenemise korral raseduse ajal lükatakse antibiootikumravi edasi. Märkimisväärsete ja intensiivsete sümptomite korral määratakse antibiootikume siiski. Täielik ravikuur viiakse läbi pärast lapse sündi.
Leukoplaakia all kannatavad patsiendid peaksid enne rasedust võtma meetmeid haiguse kõrvaldamiseks. Isegi kui naine kannatab sagedase tsüstiidi, kroonilise tsüstiidi all, peab ta eelnevalt läbima ennetava ravikuuri. [ 7 ]
Etapid
Kusepõie leukoplaakia läbib oma käigus mitu etappi või faasi:
- Lamerakuliste rakkude transformatsioon. Seda etappi iseloomustab üleminekuepiteeli koekihi ümberkorraldamine mitmekihiliseks lameepiteeli koeks. Mis puutub rakkudesse endisse, siis need ei muutu.
- Lamerakuliste rakkude asendamine. See etapp on esimene samm rakkude surma suunas, kuna need läbivad järk-järgult patoloogilisi muutusi degenereerunud mitmekihilises koes.
- Rakkude keratiniseerumisprotsesside taustal fokaalsete paksenemiste teke. [ 8 ]
Kusepõie leukoplaakia korral toimub hulk sklerootilisi protsesse, mis mõjutavad põieõõne siseseinu. Aja jooksul ei suuda elund enam piisavalt kokku tõmbuda, mis omakorda viib uriinipidamatuseni. Selline tüsistus on leukoplaakiale iseloomulik: tsüstiidi korral sellist sümptomit ei täheldata. [ 9 ]
Vormid
Kusepõie leukoplaakiat on kolme tüüpi:
- lame leukoplaakia;
- tüükakujuline leukoplakia koos väljendunud keratiniseerumispiirkondadega;
- erosiooniline leukoplakia koos limaskesta haavandiliste kahjustuste esinemisega.
Leukoplakia lame tüüp kulgeb sageli peaaegu asümptomaatiliselt ja ainult suurte kahjustuste korral on täheldatud iseloomulikku kliinilist pilti.
Tüügaste ja erosiooniliste patoloogiatega kaasnevad väljendunud valusad sümptomid. Kusepõie kaela leukoplaakia on iseloomulik eriti intensiivsetele sümptomitele: patoloogilise protsessi levikuga halveneb patsiendi seisund järsult ja ilmnevad ägeda tsüstiidi sümptomid. Ravimiteraapia ei too sageli nähtavat leevendust.
Tüsistused ja tagajärjed
Isegi pärast põie leukoplakia täielikku ravikuuri peab patsient läbima süstemaatilise ennetava diagnostika, et vältida haiguse kordumist ja vältida selliseid tüsistusi nagu:
- pahaloomulisus, pahaloomulise protsessi teke põie seintes;
- kuseteede normaalse funktsiooni häire, põie kontraktiilsuse vähenemine, uriinipidamatus ja -leke;
- neerupuudulikkus koos järgneva vee, elektrolüütide, lämmastiku ja muud tüüpi ainevahetusprotsesside häirimisega;
- verejooks, hematuuria.
Kusepõie leukoplaakia retsidiiv pärast ravimravi on üsna tavaline, kuna konservatiivne ravi ei kõrvalda haigust igaveseks. Pärast radikaalsemat kirurgilist sekkumist kordub haigus ligikaudu 7–12% juhtudest. On võimalik, et retsidiiv võib olla tingitud patoloogilise tsooni mittetäielikust ekstsisioonist, kuna mõnes piirkonnas võib olla vajalik sügavam mõju. Kui neid tunnuseid ei arvestata, tekivad eeldused patoloogia mittetäielikuks eemaldamiseks, mis saab leukoplaakia taastekke aluseks. Väikseim retsidiivide arv on täheldatud pärast raadiosageduslikku ekstsisiooniprotseduuri. [ 10 ]
Diagnostika põie leukoplakia
Kusepõie leukoplaakia diagnoosi ei saa panna ainult patsiendi kaebuste ja objektiivse uuringu tulemuste põhjal. Vajalik on põhjalik diagnoos koos õõnsusorgani koeosakeste kohustusliku histoloogilise uuringuga.
Täielik eksamite valik on ligikaudu järgmine:
- Anamneesiliste andmete kogumine (rünnakute sagedus ja intensiivsus, teiste patoloogiate olemasolu ja soodustavad tegurid).
- Naiste vaginaalne uuring (vajalik nii diferentsiaaldiagnoosimiseks kui ka patsiendi reproduktiivsüsteemi üldise tervise hindamiseks).
- Laboratoorsed uuringud: täielik vereanalüüs, uriinianalüüs, tupe ja kusiti määrdumine, vere biokeemiline analüüs, kreatiniini ja uurea taseme määramine, uriinikülv.
- PCR ja ELISA diagnostika latentse infektsiooni tuvastamiseks.
- Instrumentaalne diagnostika: neerude ja vaagnaelundite ultraheliuuring, urodünaamilised diagnostilised protseduurid (uromeetria, tsüstoskoopia), endoskoopia. [ 11 ]
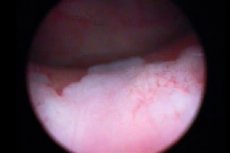
Kusepõie tsüstoskoopiaga kaasneb tingimata biopsia – protseduur koematerjali näpistamiseks edasiseks histoloogiliseks uuringuks. Leukoplaakia puhul peetakse seda meetodit kõige informatiivsemaks, kuna see annab võimaluse hinnata haiguse olemust, vormi ja kahjustuse astet. Tsüstoskoopia ajal näevad leukoplaakia kolded välja nagu lamedad valkjad tsoonid, väikesed erosioonid või kollakad naastud. [ 12 ]
Kusepõie leukoplaakia diagnoosi selgitamiseks tehakse ultraheliuuring kõigile vaagnaelunditele, samuti neerudele. Selline uuring näitab kõnealuste elundite asukohta, kuju, struktuurilisi iseärasusi ja suurust. Diagnoosi käigus saab tuvastada ka ehhopositiivseid moodustisi - näiteks kive või kasvajaid, mis võivad ultraheli voolu peegeldada.
Kusepõie leukoplaakia diagnoosi kinnitamiseks on oluline metaplastiliste transformatsioonide histoloogiline tuvastamine rakulistes struktuurides isegi juhtudel, kui haigusest on selge endoskoopiline pilt.
Diferentseeritud diagnoos
Diferentsiaaldiagnostika hõlmab lamerakk-papilloome ja mõnel juhul ka pahaloomulist protsessi põies. Põie leukoplaakial ja vähil võivad olla sarnased sümptomid, kuid korralik diagnostika uriini tsütoloogia ja tsüstoskoopia koos biopsiaga selgitab olukorda tavaliselt. Kartsinoomi avastamise tõenäosust suurendab sinise valgusega tsüstoskoopia protseduur pärast heksüülaminolevulinaadi intrakavitaarset instillatsiooni. Mõnikord on vaja täiendavat biopsiat koos lihaskoe proovide võtmisega.
Naistel võib emakakaela leukoplaakia esineda samaaegselt põie kahjustustega. Nende patoloogiate kombinatsioon on aga haruldane ja nõuab erinevaid diagnostilisi ja terapeutilisi lähenemisviise.
Kellega ühendust võtta?
Ravi põie leukoplakia
Leukoplakia ravimise võimalust ilma kirurgi abita hindab arst pärast täpse diagnoosi panemist ja patoloogia keerukusastme kindlaksmääramist. Konservatiivne meetod hõlmab meditsiinilise toime kasutamist haiguse nakkuslikule komponendile.
Selleks on vaja kasutada järgmisi ravimeid:
- antimikroobsed ravimid patogeense floora hävitamiseks;
- põletikuvastased ravimid;
- vahendid immuunsüsteemi tugevdamiseks;
- multivitamiinipreparaadid.
Patoloogilise protsessi poolt kahjustatud põie seinte taastamiseks kasutatakse spetsiaalsete ainetega loputusi, mis on looduslike glükosaminoglükaanide analoogid. Tänu sellistele protseduuridele on võimalik kahjustatud kude taastada.
Ravi täiendusena sobivad füsioteraapia ja dieediteraapia.
Kirurgilist ravi kasutatakse juhul, kui konservatiivne ravi ei anna vajalikku positiivset tulemust. [ 13 ]
Ravimid, mida arst võib välja kirjutada
Nakkusliku protsessi korral on vaja välja kirjutada spetsiifilised ravimid, mis toimivad otseselt patogeenile. Tehakse uriinivedeliku esialgne analüüs koos bakterioloogilise uuringuga ja patogeense floora tundlikkuse hindamine antibiootikumide suhtes.
Trichomonas tsüstiidi korral on vaja välja kirjutada Macmiror, Metronidazole, Furamag.
Seenpõletiku korral on ette nähtud Pimafutsiin, Itrakonasool ja Flukonasool.
Atsükloviiri ja interferoone kasutatakse herpese ja tsütomegaloviiruse raviks.
Vajalik on immunostimulantide kuur - näiteks ehhiaatsea tinktuur, Cycloferon.
Antibiootikumravi kontekstis kasutatakse immuunsüsteemi toetamiseks Bifidumbacterini ja Lactobacterini.
Kasulikud on ravimid Kanefron või Nefrosten, mida võetakse pikka aega.
Monurel |
Jõhvikaekstrakt, nn looduslik antimikroobne ravim. Võtke üks kord päevas enne magamaminekut: lahustage 1 pakike graanuleid 100 ml vees. Võimalikud kõrvaltoimed: kõhulahtisus, kõrvetised, nahalööve. |
Kanefron |
Taimne preparaat, aktiivne diureetikum valuvaigistava ja antimikroobse toimega. Tugevdab antibiootikumravi efektiivsust. Võtke 2 tabletti (või 50 tilka) kolm korda päevas piisava koguse vedelikuga. Ravi ajal võivad esineda iiveldus, kõhulahtisus ja allergilised reaktsioonid. |
Urolesan |
Taimne ravim spasmolüütilise, põletikuvastase, valuvaigistava ja antimikroobse toimega. Ravim kõrvaldab valu ja normaliseerib urineerimist. Urolesani võetakse suu kaudu koos toiduga, 1 kapsel kolm korda päevas, kuni ühe kuu jooksul (ravimit võib võtta ka tilkade või siirupi kujul). Kõrvaltoimed: düspepsia, allergilised reaktsioonid, pearinglus, vererõhu muutused. |
Nevigramon |
Uroseptic, mille toime põhineb nalidiksiinhappe olemasolul. Ravimit võetakse 1 g 4 korda päevas nädala jooksul (annust saab raviarst kohandada). Kõige tõenäolisemad kõrvaltoimed: düspepsia, kolestaas, peavalu, nägemishäired, allergia. |
Nolitsin |
Laia toimespektriga antibakteriaalne aine, teise põlvkonna fluorokinoloon. Tablette võetakse söögikordade vahel, rohke veega (stabiilse diureesi tagamiseks). Annus ja manustamise sagedus valitakse individuaalselt. Võimalikud kõrvaltoimed: kõrvetised, iiveldus, kollatõbi, suurenenud ärevus, arütmia, hüpotensioon. |
Kanefron põie leukoplaakia jaoks
Canephroni kirjutatakse kõige sagedamini välja tsüstiidi ja püelonefriidi raviks, kuid see ravim sobib ka põie leukoplaakia korral. Milleks see on mõeldud?
Canephron saab edukalt hakkama bakteriaalse infektsiooniga, kiirendab vedeliku ja soolade eemaldamist organismist ning kaitseb kuseteede kudesid kahjustuste eest. Kui patsiendil on vaja leukoplaakia koldeid kirurgiliselt eemaldada, siis ka siin ei saa ilma Canephronita hakkama: ravim aitab peatada põletikulist protsessi ja valmistada patsienti operatsiooniks ette.
Tavaliselt võetakse Kanefroni põie leukoplaakia korral kas tilkadena( 50 tilka kolm korda päevas) või tablettidena( 2 tabletti kolm korda päevas).Manustamise kestus on 2-3 kuud, mõnikord kauem, arsti äranägemisel.
Seda ravi täiendab meditsiinilise uroloogilise kollektsiooni, jõhvikatel ja kibuvitsadel põhinevate jookide kasutamine.
Vitamiinid
Kusepõie leukoplaakia ägenemiste raviks ja ennetamiseks soovitab enamik arste võtta meetmeid organismi kaitsevõime tugevdamiseks ja infektsioonidele vastupanuvõime suurendamiseks. Kõigi patsientide jaoks on hea täiendus ravile multivitamiinikompleksid mineraalidega.
Kvaliteetseid kompleksseid ja bioloogiliselt aktiivseid preparaate võib leida enamikust apteekidest. Ja raviarst aitab teil valida vajaliku optimaalse vitamiinivaliku, näiteks:
- Solgar, looduslik jõhvikas C-vitamiiniga;
- Nephrocaps, Elite-Pharm;
- Tsüstimiin, Vivasan;
- Uva Ursi, Looduse viis, Karulauk;
- Vitamax, aaloe ja jõhvika kontsentraat, kontsentreeritud aaloe ja jõhvikamahl;
- GoLess, maaelu, põie tervis;
- D-valem, Altera Holding;
- Rensept, Kunstielu.
Vitamiinipreparaatide võtmine on tavaliselt pikaajaline. Annustamine - vastavalt konkreetse kompleksse toote juhistele.
Füsioteraapia
Kusepõie leukoplakia raviks kasutatakse sageli füsioteraapia meetodeid:
- laserravi kombinatsioonis lühiimpulsilise elektroanalgeesiaga;
- laserravi magnetravi abil;
- lühiimpulssne elektroanalgeesia magnetraviga;
- mikrolaineahju teraapia;
- ülikõrgsageduslik teraapia;
- kokkupuude sinusoidaalsete moduleeritud vooludega;
- endovesikaalne fonoforees.
Füsioterapeutilise ravi käigus on soovitatav täiendada sinusoidaalsete moduleeritud voolude kasutamist elektroforeesiga. Tänu sellele kombinatsioonile on võimalik blokeerida haigusest kahjustatud elundist lähtuvaid häiritud impulsse.
Soojendavate protseduuride kasutamine põie leukoplaakia korral on sobimatu. Lisaks loovad kodus tehtavad soojad protseduurid (vannid, soojenduspadjad jne) optimaalsed tingimused nakkuse kiireks paljunemiseks.
Osooniteraapia põie leukoplakia korral
Mõnedel põie leukoplaakiaga patsientidel kasutatakse kombineeritud ravi, kus hommikul manustatakse 0,4 mg tamsulosiini ja intravenoosselt manustatakse osoonitud soolalahust osoonikontsentratsiooniga 6 mg/liitris. Osooniteraapia kuur koosneb viiest päevasest intravenoossest süstist, mille järel tehakse ühepäevane paus ja korratakse viiepäevast kuuri. Iga infusiooni kestus on pool tundi kuni viiskümmend minutit.
Osoonteraapia efektiivsuse kriteeriumiks peetakse kuseteede stabiliseerumist, haiguse kliiniliste sümptomite kadumist, laboratoorsete ja funktsionaalsete näitajate paranemist. Reeglina täheldatakse esimesi paranemismärke pärast 1-2 protseduuri.
Osoonteraapia ei kaasne negatiivsete kõrvalmõjude ja allergiliste protsessidega. Tehnika on üsna lihtne ja ligipääsetav ning seda saab kasutada nii haiglas kui ka ambulatoorselt.
Rahvapärased abinõud
Rahvameditsiin kahjuks ei suuda inimest põie leukoplakiast täielikult ravida. Küll aga võivad need toimida arsti poolt määratud keerulise ravi täiendava tegurina.
- Tee asemel joovad nad värskelt pressitud porgandi- ja peedimahla.
- Kandke välistele suguelunditele kibuvitsa- ja astelpajuõlis leotatud marlilappe.
- Närige taruvaiku mitu korda päevas iga päev.
- Õhtuti töödelge väliseid suguelundeid hane rasva, kookos- või palmiõliga.
- Joo iga päev 250 ml värsket piima, milles on lahustatud sooda (1/2 tl).
Hea efekt on ka ravimtaimede baasil valmistatud looduslike taimsete preparaatide lisamisel.
Taimne ravi
- Igal hommikul juua klaas noorte kuuseokaste keedist (1 spl toorainet 250 ml keeva vee kohta). Hea taluvuse korral võib keedist tarbida sagedamini – näiteks kaks või kolm korda päevas.
- Võtke tsuuga infusiooni: valage 100 g taime õisikuid 0,5 l viinaga, hoidke kolm nädalat jahedas kohas. Kurnake ja alustage ravi. Esimesel päeval jooge 1 tilk tinktuuri 100 ml veega. Iga päev suurendage tilkade arvu ühe võrra, viies selle 40 tilgani päevas.
- Pese iga päev kummeli infusiooniga (1 tl 200 ml vee kohta).
- Võtke apteegist ženšenni tinktuuri - kolm korda päevas, 1 teelusikatäis, paar nädalat.
Pidage meeles: igasugune rahvapärane ravi tuleb arstiga kokku leppida!
Homöopaatia
Homöopaatiline ravi määratakse alati konservatiivse ravi taustal: meetodite kombinatsiooni arutatakse isiklikult raviarstiga. Kuna põie leukoplaakia on üsna tõsine patoloogia, on väga oluline, et ravi oleks pädev ja põhjendatud: homöopaatilise ravimi valik tuleks jätta kogenud ja teadliku spetsialisti hooleks, kes tunneb kõiki konkreetse haiguse üksikasju ja omab kogu vajalikku teavet patsiendi kohta.
Tuleb arvestada, et homöopaatilise ravi alguses, olenevalt retsepti skeemist, on võimalik nn primaarse halvenemise teke. Selle kestus ja raskusaste on alati erinevad ning neid on võimatu ette aimata. Kuid mõne päeva jooksul peaks seisund normaliseeruma.
Kusepõie leukoplakia all kannatavate patsientide kompleksses ravis on võimalik kasutada järgmisi homöopaatilisi preparaate individuaalselt valitud annustes:
- Actea racemosa (must varesjalg);
- Kaustikum;
- Agaricus muscarius (kärbseseen);
- Cocculus indicus (kuperepähkel);
- Conium maculatum (tsuuga);
- Kalium carbonicum;
- kaaliumfosforaadi;
- Lakhesis (lõgismadu);
- Plantago major (suur teeleht);
- Rumex crispus (lokkis dokk);
- Stafüsagria.
Samuti on lubatud kasutada kombineeritud ravimeid Berberis Homaccord, Belladonna Homaccord, Populus Compositum jne.
Abinõud valitakse nii vastavalt põie leukoplakia domineerivatele sümptomitele kui ka patsiendi põhiseaduslikele omadustele.
Kirurgiline ravi
Kui ravimravi ei anna soovitud tulemust, soovitab arst patsiendil pöörduda kirurgi poole. Kirurgilise sekkumise näidustused on:
- püsiv põletikuline protsess, mis esineb põie kokkutõmbumise funktsiooni häirete korral;
- teise või kolmanda astme leukoplakia, mis on kinnitatud histoloogiliselt;
- intensiivne valusündroom, mida ravimitega ei saa leevendada;
- diagnostiliselt kinnitatud atüüpiliste rakustruktuuride olemasolu, mis on märk vähieelsest seisundist.
Kusepõie leukoplaakia korral võib arst kaaluda järgmisi kirurgilise ravi võimalusi:
- TUR on põie transuretraalne resektsioon. Sekkumine hõlmab patoloogiliselt muutunud limaskesta piirkondade eemaldamist spetsiaalse aasainstrumendi abil. Aas sisestatakse kusiti kanalisse endoskoopilise meetodi abil. Seda protseduuri peetakse õrnaks ega kahjusta elundit.
- Kusepõie leukoplaakia kateteriseerimine toimub kõrgsagedusvoolu termilise toimega kudedele suunatud ioniseeritud argoonplasma abil. Sekkumisseade koosneb gaasilise argooni allikast ja kõrgsagedusvoolu allikast. Kudede koagulatsioon toimub nende kuumutamise teel. Toime sügavus sõltub selle kestusest, riistvara sätetest ja seatud võimsusest. Meetod võimaldab mitte ainult eemaldada patoloogilisi koldeid, vaid ka neutraliseerida patogeenset floorat subepiteliaalses kihis.
- Kusepõie leukoplaakia laserkoagulatsioon põhjustab selgelt piiritletud homogeense karbonisatsiooniala moodustumise: kiirgus neeldub täielikult, põhjustades koe punktaurustumist. Laseri "töö" sügavus on tugeva hemostaatilise efekti taustal ebaoluline, mis on positiivne moment veresoontega küllastunud põie kudede operatsioonide tegemisel. Laserkoagulatsiooni peetakse üheks leukoplaakia ravi väga efektiivseks meetodiks. Vaieldamatud eelised on minimaalne invasiivsus, hea hemostaasi aste, kirurgiliste tüsistuste peaaegu täielik puudumine ja patsiendi minimaalne haiglas viibimine. Taastusravi periood on lühike: põie limaskest eemaldatakse kärnast täielikult 3-4 nädala jooksul.
- Kusepõie leukoplaakia laserablatsioon hõlmab laserimpulsi kasutamist, mis tagab kvaliteetse hemostaasi, minimaalse kirurgilise trauma, operatsioonijärgsete tüsistuste puudumise ja lühikese taastumisperioodi. Kusepõie leukoplaakia eemaldamine toimub kahes põhietapis:
- tungimine kusitisse spetsiaalsete instrumentide abil;
- aurustamise teel toimingu sooritamine. [ 14 ]
Operatsiooni ajal saab kirurg kogu protsessi juhtida, muutes impulsside lainepikkust, kestust ja sagedust.
- Kusepõie leukoplaakia plasmakineetiline aurustamine aitab saavutada kahjustatud põiekihi täielikku devitaliseerimist, minimaalse mõjuga ümbritsevatele ja aluskudedele. Postoperatiivne periood, sealhulgas antibiootikumravi, tagab bakterite hävitamise ja pärsib uue põletikulise protsessi laine teket. Glükosaminoglükaani analoogide kaasamine raviskeemi aitab luua opereeritud piirkonnale kaitsekesta: see hoiab ära uropatogeenide adhesiooni ja takistab uriiniosakeste tungimist limaskestale. See asjaolu kiirendab oluliselt regenereerimisprotsessi.
Operatsioonijärgne periood pärast kirurgilist ravi on tavaliselt suhteliselt lühike: määratakse antibiootikumide ja muude toetavate ning taastavate ravimite kuur:
- Ravim Vesicare määratakse pärast põie leukoplaakia transuretraalset relapsi (TUR), et vältida põie hüperaktiivsuse sündroomi teket. Vesicare on m-antikolinergiline ravim, mida võetakse 5 mg päevas 2-3 kuu jooksul. Lisaks on võimalik kombineerida ravimiga Tamsulosiin ja füsioteraapia.
- Suukaudseid rasestumisvastaseid vahendeid, sealhulgas antiandrogeense toimega ravimeid, ei soovitata histoloogiliselt kinnitatud leukoplaakia korral. Siiski võib samu ravimeid - näiteks Jessi pärast põie leukoplaakia ravi - võtta 3-4 kuu pärast, kui haigus ei ole ägenenud. Hormoonasendusravi on menopausi ajal sobiv - limaskesta seisundi parandamiseks.
- Antibiootikume ja põletikuvastaseid ravimeid määratakse nii põletikulise protsessi arengu ennetamiseks kui ka kudede taastumise kiirendamiseks. Näiteks ägedat tüsistusteta mikroobset tsüstiiti provotseerivad kõige sagedamini bakterid nagu Escherichia coli, enterokokid, Klebsiella, Proteus. Mõnikord avastatakse sama Klebsiella ka pärast põie leukoplaakiat, mis võib vajada korduvat antimikroobsete ravimite kuuri.
Põie leukoplakia dieet
Kusepõie leukoplakia võimalikult lühikese aja jooksul vabanemiseks on lisaks ravile vaja kohandada ka oma toitumist. Nõud ja neis sisalduvad tooted tuleks valida seedeorganitele õrna mõju põhimõttel. Eelistatav on toitu aurutada, keeta või küpsetada.
Kusepõie leukoplaakiaga patsientidele soovitatavad tooted:
- värske puuvili;
- värsked ja keedetud köögiviljad (välja arvatud kapsas, tomatid, sibul ja küüslauk, redis);
- mitte liiga rasvane kala, valge liha;
- kääritatud piimatooted;
- teraviljad.
Päevas on vaja juua umbes kaks liitrit vett. See on vajalik põie loomulikuks loputamiseks ja kusihappe kontsentratsiooni vähendamiseks, millel on ärritav toime elundi limaskestale. Lisaks tavalisele puhtale veele on soovitatav juua taimeteed, suhkrutamata rohelist teed, marjapõhiseid kompotte, jõhvikaželeed.
Järgmised tooted on keelatud:
- vürtsid, maitseained, kuumad paprikad, sinep, mädarõigas;
- alkohoolsed joogid;
- marinaadid, sool;
- kala, lihapuljongid;
- suitsutatud ja praetud tooted;
- tugev kohv, tugev must tee, gaseeritud joogid;
- krõpsud, suupisted, krutoonid jne.
Toitumine põhineb järgmisel põhimõttel: toit peaks olema võimalikult loomulik, ilma keemiliste lisanditeta, ilma vürtsideta, minimaalse võimaliku soolakogusega (ja veel parem, ilma selleta üldse). Mida vähem ärritajaid toidus esineb, seda kiiremini saabub kauaoodatud taastumine.
Ärahoidmine
Ennetusmeetmed hõlmavad sugulisel teel levivate haiguste, hormonaalsete häirete, kogu keha nakkusprotsesside ennetamist. Oluline on õigeaegselt ravida ainevahetushäireid, nakkus- ja põletikulisi haigusi.
Soovitav on suitsetamisest täielikult loobuda, piirata alkohoolsete jookide, vürtside ja maitseainete tarbimist.
Kõiki ülaltoodud meetmeid tuleb kombineerida isikliku ja intiimhügieeni reeglite hoolika järgimisega. Vitamiinravi, mis hõlmab B-vitamiine, A-vitamiini, kaltsiumi ja koensüüme, tuleb läbi viia pika aja jooksul.
Erilist tähelepanu tuleks pöörata immuunkaitse seisundile ja tugevdamisele. Nõutava immuunsuse taseme säilitamiseks on vaja süüa korralikult ja täisväärtuslikult, elada aktiivset eluviisi, olla sageli värskes õhus ja vältida stressi.
Kusepõie piirkonda tuleks vigastuste eest kaitsta ja kui ilmnevad kahtlased sümptomid, on kõige parem pöörduda võimalikult kiiresti arsti poole.
Prognoos
Kusepõie leukoplaakia prognoos võib olla soodne, kui osutatakse õigeaegset ja pädevat ravi, mis tuleks läbi viia enne, kui elundi seintes hakkavad tekkima pöördumatud kahjustused. Kõige soodsam tulemus on oodatav, kui patsiendile tehti endoskoopiline sekkumine koos kahjustatud epiteelipiirkondade resektsiooniga. Siiski ei saa ükski arst sada protsenti garanteerida, et haigus ei tuleta end kunagi tagasilangusega meelde. Sageli täheldatakse leukoplaakia korduvaid arenguid, mis nõuavad uut ravikuuri.
Haiguse intensiivse progresseerumisega, millega kaasneb kuseteede kokkutõmbumine ja elastsuse kaotus, muutub prognoosi kvaliteet raskesti hinnata. Patsiendile määratakse pikaajaline säilitusravi heaolu normaliseerimiseks. Kui sellist ravi ei teostata, on suur oht, et põie leukoplaakia komplitseerub neerupuudulikkuse tõttu. Ja see võib juba lõppeda surmaga.

