Artikli meditsiiniline ekspert
Uued väljaanded
Arteriovenoosne väärareng
Viimati vaadatud: 04.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
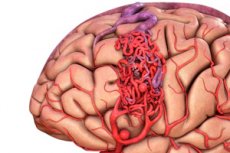
Arteriovenoosne väärareng on veresoonte arengu kaasasündinud defekt, mida iseloomustab arteriovenoossete anastomooside ebanormaalse võrgustiku olemasolu. Enamasti paiknevad arteriovenoossed väärarengud tagumises koljulõhes ja neil on üsna tüüpiline struktuur - üks või kaks tõelist arterit, AVM-ide sasipundar ja üks drenaažveen.
 [ 1 ]
[ 1 ]
Põhjused arteriovenoosne väärareng
AVM-i tekke aluseks olevad põhjused ei ole täielikult teada, kuid arvatakse, et need võivad olla seotud geneetiliste ja keskkonnateguritega. Siin on mõned võimalikud põhjused, mis võivad olla seotud AVM-i tekkega:
- Geneetilised tegurid: Uuringud on näidanud, et mõnedel AVM-iga patsientidel on selle seisundi perekondlik anamnees. Geneetilised mutatsioonid võivad mängida rolli veresoonte anomaalia tekkes.
- Kaasasündinud defektid: Embrüonaalse arengu ajal võivad tekkida kaasasündinud veresoonte anomaaliad. Need võivad olla tingitud aju veresoonte kudede arengu häiretest.
- Keskkonnategurid: Mõned uuringud on näidanud seost AVM-ide ja teatud keskkonnategurite, näiteks raseduse ajal toimuva kiirguse või toksiliste ainetega kokkupuute vahel. Neid seoseid ei ole aga alati kinnitatud ja need ei selgita kõiki AVM-ide juhtumeid.
- Piirkondlikud tegurid: Mõnel juhul võib AVM olla seotud teatud geograafiliste piirkondade või etniliste rühmadega, kuid need seosed vajavad edasist uurimist.
Lisaks neile teguritele, mis võivad AVM-i arengut mõjutada, on oluline märkida, et see on kaasasündinud seisund ja avastatakse tavaliselt sünnihetkel või varases lapsepõlves, kuigi sümptomid võivad ilmneda hiljem elus. AVM-i arengu põhjuste ja mehhanismide täpseks mõistmiseks on vaja täiendavaid uuringuid.
Pathogenesis
Kõige ohtlikum on väärarengu seinte rebend, millega kaasneb spontaanne koljusisene verejooks. See tekib seetõttu, et väärarengu veresoontes ringleb arteriaalse lähedal oleva rõhu all segatud veri. Ja loomulikult viib kõrge rõhk degeneratiivselt muutunud veresoonte venituseni, nende mahu suurenemiseni ja seina hõrenemiseni. Lõppkokkuvõttes tekib rebend kõige õhemas kohas. Statistika kohaselt esineb see 42–60%-l AVM-iga patsientidest. Suremus esimese AVM-i rebendi korral ulatub 12–15%-ni. Ülejäänutel võib verejooks korduda ilma igasuguse perioodilisuseta. Vaatlesime patsienti, kellel oli 8 aasta jooksul üksteist spontaanset koljusisene verejooksu. Selline AVM-i rebendi suhteliselt „healoomuline“ kulg võrreldes arteriaalsete aneurüsmide rebendiga on seletatav hemodünaamiliste häirete iseärasustega, mis tekivad pärast rebendit. On teada, et arteriaalse aneurüsmi rebend viib kõige sagedamini subarahnoidaalse verejooksuni (SAH) ja angiospasmi tekkeni, mis esimestel minutitel on oma olemuselt kaitsev, aidates verejooksu kiiresti peatada, kuid hiljem kujutab endast suurt ohtu patsiendi elule.
Just angiospasm, mis viib ajuisheemia ja tursete tekkeni, määrab patsiendi seisundi raskuse ja prognoosi. Seevastu AVM-i aferentsete arterite angiospasm parandab aju verevarustust arteriovenoosse vooluse vähenemise tõttu. AVM-i rebenemisel tekivad sagedamini intratserebraalsed ja subduraalsed hematoomid. Vere läbimurre subarahnoidaalsetesse tsisternidesse on sekundaarne. Verejooks AVM-i rebenenud seinast peatub kiiremini, kuna vererõhk on selles madalam kui peamistes arterites ja sein on lekkiva vere kokkusurumisele vastuvõtlikum. Loomulikult ei lõpe see patsiendi jaoks alati hästi. Kõige ohtlikumad AVM-i rebendid on aju vatsakeste lähedal, subkortikaalsetes ganglionides ja ajutüves. Aferentsete arterite angiospasm aitab sellises olukorras verejooksu peatada.
AVM-i rebendi patogeneesi määravaks teguriks on väljavoolanud vere maht ja hematoomi lokaliseerimine. Poolkerakujulised intratserebraalsed hematoomid, isegi kuni 60 cm3 mahuga , kulgevad suhteliselt soodsalt. Need võivad põhjustada raskeid fokaalseid neuroloogilisi häireid, kuid harva viivad raskete elutähtsate häireteni. Hematoomi rebend ajuvatsakestesse halvendab oluliselt prognoosi. Ühelt poolt suurendab veri, ärritades vatsakeste ependüümi, tserebrospinaalvedeliku tootmist, teiselt poolt, mõjutades vatsakese põhja, põhjustab hüpotalamuses asuvate elutähtsate keskuste funktsioonide raskeid häireid. Vere levik kogu vatsakeste süsteemis viib viimase tamponaadini, mis iseenesest on eluga kokkusobimatu.
Subarahnoidaalsetesse tsisternidesse tunginud veri häirib ka tserebrospinaalvedeliku ringlust, mistõttu on tserebrospinaalvedelikul raske jõuda verega ummistunud pakkioni granulatsioonideni. Selle tagajärjel aeglustub tserebrospinaalvedeliku resorptsioon ja võib tekkida äge tserebrospinaalvedeliku hüpertensioon, millele järgneb sisemine ja väline hüdrotsefaalia. Mahavalgunud vere moodustunud elementide lagunemise tagajärjel tekib suur hulk mürgiseid aineid, millest enamikul on vasoaktiivne toime. Ühelt poolt viib see väikeste piaalarterite vasokonstriktsioonini, teiselt poolt aga suurendab kapillaaride läbilaskvust. Vere lagunemissaadused mõjutavad ka närvirakke, muutes nende biokeemilisi protsesse ja häirides rakumembraanide läbilaskvust. Esiteks muutub kaalium-naatriumipumba funktsioon ja kaalium hakkab rakust lahkuma ning selle asemele kiirustab naatriumkatioon, mis on neli korda hüdrofiilsem kui kaalium.
See viib esmalt rakusisese turse tekkeni hemorraagia ümbruses ja seejärel rakkude turseni. Turse tekkele aitab kaasa ka hüpoksia, mis paratamatult liitub hematoomi tekitatud aju veresoonte kokkusurumise ja juba mainitud tserebrospinaalvedeliku rõhu suurenemise tõttu. Aju dientsefaalsete osade talitlushäired ja ennekõike vee-elektrolüütide tasakaalu reguleerimine põhjustavad vedelikupeetust organismis, kaaliumi kadu, mis samuti suurendab aju turset. AVM-i rebendi patogenees ei piirdu ainult ajukahjustustega. Mitte vähem ohtlikud on ka ekstratserebraalsed tüsistused. Esiteks on see tserebrokardiaalne sündroom, mis elektrokardiogrammil võib simuleerida ägedat koronaarpuudulikkust.
Üsna kiiresti tekib intratserebraalse hemorraagiaga patsientidel kopsupõletik ja hingamispuudulikkus. Lisaks mängib bakteriaalne floora teisejärgulist rolli. Peamine mõju on tsentraalne mõju kopsudele, mis seisneb laialt levinud bronhospasmis, suurenenud röga ja lima tootmises, kopsuparenhüümi isheemias väikeste kopsuarterite laialdase spasmi tõttu, mis viib kiiresti düstroofiliste häireteni, alveolaarepiteeli ketenduseni ja kopsude gaasivahetusfunktsiooni vähenemiseni.
Kui sellega kaasneb köharefleksi pärssimine, bulbaarne hingamispuudulikkus, tekib tõsine oht patsiendi elule. Enamasti on järgnev mädane trahhüobronhiit antibakteriaalsele ravile halvasti alluv ja süvendab hingamispuudulikkust, mis mõjutab koheselt aju hüpoksia suurenemist. Seega võib välise hingamise rikkumine isegi ajukahjustuste suhtelise kompenseerimise korral viia surmaga lõppeva tulemuseni. Sageli taastuvad patsiendid pärast koomat teadvusele, kuid surevad seejärel süveneva hingamispuudulikkuse ja hüpoksilise ajuödeemi tõttu.
Düstroofsed muutused arenevad kiiresti mitte ainult kopsudes, vaid ka maksas, seedetraktis, neerupealistes ja neerudes. Kuseteede infektsioon ja lamatised, mis hea patsiendihoolduse puudumisel kiiresti arenevad, kujutavad endast ohtu patsiendi elule. Kuid neid tüsistusi saab vältida, kui arstid neid mäletavad ja teavad, kuidas nendega võidelda.
AVM-i rebendi patogeneesi uurimise kokkuvõttes tuleb rõhutada, et suremus selliste intrakraniaalsete hemorraagiate korral on madalam kui arteriaalsete aneurüsmide ja hüpertensiivsete hemorraagiliste insultide rebendi korral, kuigi see ulatub 12-15%-ni. AVM-e iseloomustavad korduvad, mõnikord mitmed hemorraagiad erineva perioodilisusega, mida on võimatu ennustada. Posthemorraagilise perioodi ebasoodsa kulgemise korral võivad loetletud patogeneetilised mehhanismid viia surmaga lõppeva tulemuseni.
Sümptomid arteriovenoosne väärareng
Hemorraagiline haiguse tüüp (50–70% juhtudest). Seda tüüpi iseloomustab arteriaalse hüpertensiooni esinemine patsiendil, väärarengu sõlme väike suurus, selle äravool süvaveenidesse, tagumise koljulõhe arteriovenoosne väärareng on üsna tavaline.
Hemorraagiline tüüp on 50% juhtudest arteriovenoosse väärarengu esimene sümptom, põhjustab 10–15%-l patsientidest raskeid tagajärgi ja 20–30%-l puuet (N. Martin jt). Arteriovenoosse väärarenguga patsientidel on aastane hemorraagiarisk 1,5–3%. Korduva hemorraagia risk esimese aasta jooksul ulatub 8%-ni ja suureneb vanusega. Arteriovenoosse väärarengu verejooks on 5–12% emade suremusest ja 23% kõigist rasedate koljusisestest hemorraagiatest põhjus. Subarahnoidaalse hemorraagia pilt on täheldatud 52%-l patsientidest. 17%-l patsientidest esineb keerulisi hemorraagia vorme: intratserebraalsete (38%), subduraalsete (2%) ja segatüüpi (13%) hematoomide teke, vatsakeste hemotamponaad tekib 47%-l.
Torpidne kulg on tüüpiline patsientidele, kellel on suured arteriovenoossed väärarengud, mis lokaliseeritud ajukoores. Arteriovenoosse väärarengu verevarustus tagatakse keskmise ajuarteri harude kaudu.
Torpidse tüübi kõige iseloomulikumad sümptomid on konvulsiivne sündroom (26–27% arteriovenoosse väärarenguga patsientidest), klastri peavalud ja progresseeruv neuroloogiline defitsiit, nagu ajukasvajate puhul.
Arteriovenoossete väärarengute kliiniliste ilmingute variandid
Nagu juba mainitud, on AVM-i kõige sagedasem esimene kliiniline ilming spontaanne koljusisene hemorraagia (40–60% patsientidest). See tekib sageli ilma igasuguste eelsoodumusteta, täiesti tervena. Provotseerivateks hetkedeks võivad olla füüsiline pingutus, stressirohke olukord, neuropsüühiline pinge, suurte alkoholiannuste tarvitamine jne. AVM-i rebenemise hetkel tunnevad patsiendid äkilist teravat peavalu, nagu löök või rebend. Valu süveneb kiiresti, põhjustades pearinglust, iiveldust ja oksendamist.

Teadvuse kaotus võib tekkida mõne minuti jooksul. Harvadel juhtudel võib peavalu olla kerge, patsiendid ei kaota teadvust, kuid tunnevad jäsemete nõrgenemist ja tuimust (tavaliselt hemorraagia vastasküljel) ning kõne on häiritud. 15% juhtudest avaldub hemorraagia täieulatusliku epilepsiahooguna, mille järel patsiendid võivad jääda koomasse.
AVM-i hemorraagia raskusastme määramiseks võib aluseks võtta ülaltoodud Hunt-Hessi skaala, mida on veidi kohandatud. Kuna AVM-i hemorraagiatel võivad olla väga erinevad sümptomid, võivad fokaalsed neuroloogilised sümptomid domineerida üldiste tserebraalsete sümptomite üle. Seetõttu võivad patsientidel, kelle teadvuse tase on skaala I või II tasemel, esineda raskeid fokaalseid neuroloogilisi häireid (hemiparees, hemihüpesteesia, afaasia, hemianopsia). Erinevalt aneurüsmaalsetest hemorraagiatest ei määra AVM-i rebend angiospasmi raskusaste ja levimus, vaid intratserebraalse hematoomi maht ja lokaliseerimine.
Meningeaalsündroom tekib mõne tunni pärast ja selle raskusaste võib varieeruda. Vererõhk tavaliselt tõuseb, kuid mitte nii järsult ja mitte nii kaua kui rebenenud arteriaalse aneurüsmi korral. Tavaliselt ei ületa see tõus 30–40 mm Hg. Teisel või kolmandal päeval ilmneb tsentraalse tekkega hüpertermia. Patsientide seisund halveneb loomulikult, kuna ajuturse suureneb ja väljavoolanud vere lagunemine intensiivistub. See kestab kuni 4–5 päeva. Soodsa kulu korral hakkab patsientide seisund pärast stabiliseerumist 6.–8. päeval paranema. Fokaalsete sümptomite dünaamika sõltub hematoomi lokaliseerimisest ja suurusest.
Aju funktsionaalselt oluliste piirkondade verejooksu või motoorsete juhtide hävimise korral ilmnevad kaotuse sümptomid kohe ja püsivad pikka aega ilma igasuguse dünaamikata. Kui kaotuse sümptomid ei ilmne kohe, vaid suurenevad paralleelselt ajuödeemiga, võib eeldada defitsiidi taastumist 2-3 nädala jooksul, kui turse täielikult taandub.
AVM-i rebendi kliiniline pilt on üsna mitmekesine ja sõltub paljudest teguritest, millest peamised on: hemorraagia maht ja asukoht, ajuödeemi reaktsiooni raskusaste ja ajutüve struktuuride kaasatuse aste protsessis.
Arteriovenoossed väärarengud võivad avalduda epileptiformsete krampidena (30–40%). Nende tekke põhjuseks võivad olla aju naaberpiirkondades esinevad hemotsirkulatsioonihäired varastamise fenomeni tõttu. Lisaks võib väärareng ise ärritada ajukoore, tekitades epilepsiahooge. Ja me oleme juba rääkinud teatud tüüpi AVM-ist, mille ümber tekib ajukoe glioos, mis sageli avaldub ka epilepsiahoogudena.
AVM-i esinemisest tingitud epileptilist sündroomi iseloomustab selle põhjuseta esinemine täiskasvanueas, sageli provotseeriva teguri täielikul puudumisel. Krambid võivad olla generaliseerunud või fokaalsed. Selge fokaalse komponendi olemasolu epilepsiahoos üldiste aju sümptomite puudumisel peaks viitama võimalikule AVM-ile. Isegi generaliseerunud krambid, kui need algavad krampidega peamiselt samades jäsemetes koos pea ja silmade sunnitud pööramisega ühele või teisele poole, on sageli AVM-i ilming. Harvemini esinevad patsientidel kergemad krambid, nagu absanssid või teadvuse hämarus. Epilepsiahoogude sagedus ja perioodilisus võivad varieeruda: isoleeritud kuni korduvateni.
Vormid
V. V. Lebedev ja kaasautorid tuvastasid EKG andmete põhjal kolm tserebrokardiaalse sündroomi varianti:
- I tüüp - automatismi ja erutuvuse funktsioonide rikkumine (sinustahhükardia või bradükardia, arütmia, kodade virvendus);
- II tüüp - repolarisatsiooniprotsesside muutused, ventrikulaarse kompleksi lõppfaasi mööduvad muutused vastavalt isheemia tüübile, müokardi kahjustus koos T-laine muutuste ja ST-segmendi asukoha muutustega;
- III tüüp - juhtivusfunktsiooni häire (blokaad, parema südame suurenenud koormuse tunnused). Neid EKG muutusi saab kombineerida ja nende raskusaste korreleerub patsientide üldise seisundi raskusega.
Tüsistused ja tagajärjed
Arteriovenoosne väärareng (AVM) on kaasasündinud vaskulaarne anomaalia, mille korral arterid ja veenid on ühendatud ilma vahepealse kapillaarkihita. AVM-i tüsistused ja tagajärjed võivad olla tõsised ning sõltuvad konkreetse väärarengu suurusest, asukohast ja omadustest. Mõned neist on järgmised:
- Insult: Üks AVM-ide kõige tõsisemaid tüsistusi on insuldirisk. Väärarengud võivad tekitada verevoolu ebanormaalseid teid, mis võivad viia ajuverejooksuni ja insuldini. Insuldil võib olla erinev raskusaste ja see võib jätta endast maha neuroloogilisi jääkdefitsiite.
- Epilepsia: AVM-id võivad mõnedel patsientidel põhjustada epilepsiahooge, eriti kui väärareng asub teatud ajupiirkondades.
- Verejooks: Väärarengud võivad olla ettearvamatud ja põhjustada ajuverejooksu. See võib olla eluohtlik tüsistus ja viia tõsiste tagajärgedeni.
- Hüdrotsefaalia: Kui AVM asub aju vatsakeste lähedal, võib see põhjustada hüdrotsefaaliat, mis võib viia ajusse lisavedeliku kogunemiseni ja koljusisese rõhu suurenemiseni.
- Neuroloogilised defitsiidid: AVM võib kahjustada ümbritsevat ajukoe ja põhjustada mitmesuguseid neuroloogilisi defitsiite, sealhulgas halvatust, sensoorseid häireid ning kõne- ja motoorse koordinatsiooni häireid.
- Valu ja peavalud: AVM-iga patsientidel võib esineda kroonilist valu ja peavalu, mis on seotud väärarenguga.
- Psühholoogilised mõjud: AVM-ide tüsistused võivad oluliselt mõjutada patsientide psühholoogilist heaolu, sealhulgas ärevust, depressiooni ja stressi.
- Elustiilipiirangud: Kui AVM on avastatud, võivad patsiendid vajada elustiili muutmist ja riskijuhtimise soovitusi, sealhulgas füüsilise aktiivsuse ja teatud tegevuste piiramist.
Diagnostika arteriovenoosne väärareng
Arteriovenoosse väärarengu (AVM) diagnoosimine hõlmab tavaliselt mitmesuguseid pildiuuringuid, et kinnitada väärarengu olemasolu ja hinnata selle omadusi. Peamised AVM-i diagnoosimise meetodid on:
- Magnetresonantsangiograafia (MRA): MRA on üks peamisi meetodeid AVM-ide diagnoosimiseks. See on mitteinvasiivne uuring, mis visualiseerib veresoonte struktuuri ja verevoolu ajus, kasutades magnetvälju ja raadiolaineid. MRA abil saab määrata AVM-i asukohta, suurust ja kuju.
- Digitaalne subtraktsiooniangiograafia (DSA): see on invasiivsem protseduur, mille käigus süstitakse kontrastainet otse veresoontesse kateetri kaudu ja röntgenikiirte abil saadakse aju veresoontest kvaliteetsed pildid. DSA võimaldab aju veresoonte struktuuri ja verevoolu mustrite üksikasjalikumat uurimist.
- Kompuutertomograafia (KT): KT abil saab tuvastada AVM-e ja hinnata võimalikke tüsistusi, näiteks verejooksu. Vajadusel võib visualiseerimise parandamiseks kasutada kontrastainet.
- Vaskulaarne dupleksskaneerimine (dupleks ultraheli): see meetod võib olla kasulik kaela ja pea veresoonte uurimiseks ning AVM-idega seotud verevooluhäirete tuvastamiseks.
- Magnetresonantsspektroskoopia (MRS): MRS annab teavet AVM-i piirkonna kudede keemilise koostise kohta ja näitab metaboolsete muutuste märke.
- Ehhoentsefalograafia: see on ultraheliuuring, mida saab kasutada verevoolu ja aju struktuuri hindamiseks.
- Kompuutertomograafia angiograafia (KTA): KTA ühendab KT ja angiograafia, et luua aju veresoonte kolmemõõtmelisi kujutisi.
Kui AVM on diagnoositud, on oluline teha üksikasjalik hindamine väärarengu omaduste, näiteks suuruse, kuju ja raskusastme kohta. See aitab kindlaks teha, kas ravi on vajalik ja milline on parim ravivõimalus, sealhulgas kirurgiline eemaldamine, emboliseerimine, kiiritusravi või vaatlus. Otsus AVM-i ravimise kohta tuleks teha patsiendi ja tervishoiumeeskonna koostöös, võttes arvesse iga juhtumi individuaalseid asjaolusid.
Diferentseeritud diagnoos
Arteriovenoossete väärarengute (AVM-ide) diferentsiaaldiagnostika võib olla oluline samm aju veresoonte muutustega patsiendi hindamisel. AVM-id on veresoonte anomaaliad, mille puhul arterid ja veenid on ühendatud ilma vahepealse kapillaarkihita. Need võivad põhjustada mitmesuguseid sümptomeid ja seisundeid ning nende eristamine teistest veresoonte häiretest on oluline õige ravi jaoks. Mõned seisundid, mis võivad vajada AVM-ide diferentsiaaldiagnostikat, on järgmised:
- Insult: Insuldid võivad jäljendada AVM-i sümptomeid, eriti kui insuldi põhjustavad veresoonte muutused. Eristamiseks võib olla vaja aju kompuutertomograafiat (KT) või magnetresonantstomograafiat (MRI), et visualiseerida veresoonte muutusi.
- Hematoom: Hematoomid, näiteks subduraalne või epiduraalne hematoom, võivad jäljendada AVM-i sümptomeid, eriti kui nendega kaasneb peavalu ja neuroloogilised sümptomid. KT- või MRI-uuring võib aidata sümptomite põhjust kindlaks teha.
- Ajukasvajad: Ajukasvajad võivad põhjustada mitmesuguseid sümptomeid, mis võivad olla sarnased AVM-i sümptomitega. Diagnoosimiseks võib olla vaja MRI-d kontrastainega ja muid pildiuuringuid.
- Migreen: Auraga migreen võib jäljendada AVM-i sümptomeid, nagu nägemishäired ja pearinglus. Anamnees ja täiendavad testid aitavad neid kahte eristada.
- Tserebraalne vaskuliit: vaskuliit võib põhjustada veresoonte põletikku ja veresoonte anomaaliaid, mis võivad jäljendada AVM sümptomeid. Vaskuliidi diagnoosimiseks võib kasutada biopsiat või angiograafiat.
- Veenitromboos: Veenitromboos võib jäljendada AVM-i sümptomeid, eriti kui aju venoosne väljavool on häiritud. Täiendavad uuringud võivad tromboosi tuvastada.
AVM-ide täpseks diferentsiaaldiagnoosiks hõlmab uuring ulatuslikku kliinilist läbivaatust, neuroedukatiivseid meetodeid (KT, MRI, angiograafia), mõnikord biopsiat ja muid spetsialiseeritud protseduure, olenevalt konkreetsetest sümptomitest ja asjaoludest.
Kellega ühendust võtta?
Ravi arteriovenoosne väärareng
Arteriovenoosse väärarengu (AVM) ravi sõltub selle suurusest, asukohast, sümptomitest ja võimalikest tüsistustest. Mõnel juhul võib AVM olla väike ja asümptomaatiline ning ei pruugi vajada aktiivset ravi. Kui aga esinevad sümptomid või verejooksu oht, võib ravi olla vajalik. Mõned AVM-i ravimeetodid hõlmavad järgmist:
- Kirurgia: AVM-i kirurgilist eemaldamist võib kaaluda juhtudel, kui väärareng asub ligipääsetavas kohas ja on lihtsakoeline. Kirurgiline eemaldamine aitab vältida verejooksu ohtu ja leevendada sümptomeid. See on keeruline protseduur ja sellega võivad kaasneda sellised riskid nagu ümbritsevate kudede ja närvide kahjustus.
Avatud (transkraniaalsed) sekkumised:
- I etapp - aferentsete närvirakkude koagulatsioon;
- II etapp - arteriovenoosse väärarengu südamiku isoleerimine;
- III etapp - eferentsi ligeerimine ja koagulatsioon ning arteriovenoosse väärarengu eemaldamine,
Endovaskulaarsed sekkumised:
- toitvate arterite statsionaarne ballooniga oklusioon - sissevoolu emboliseerimine (kontrollimatu);
- ballooni ajutise või püsiva oklusiooni kombinatsioon sissevoolu emboliseerimisega;
- üliselektiivne emboliseerimine.
Arteriovenoosset väärarengut ravitakse ka radiokirurgia abil (gamma-nuga, küber-nuga, Linac jne).
- Emboliseerimine: Emboliseerimine on protseduur, mille käigus sisestatakse veresoontesse meditsiinilisi materjale või liimi, et blokeerida verevoolu atrioventrikulaarsesse väänduma (AVM). Emboliseerimist saab kasutada ettevalmistava sammuna enne operatsiooni või iseseisva ravina. See aitab vähendada verejooksu ja atrioventrikulaarse väänduma (AVM) suurust.
- Kiiritusravi: Kiiritusravi võib kasutada AVM-ide raviks, eriti juhtudel, kui muud ravimeetodid võivad olla liiga riskantsed. Kiiritusravi eesmärk on vähendada AVM-i verejooksu ja see võib nõuda mitut seanssi.
- Ravimid: Mõnel juhul võib ravimeid kasutada selliste sümptomite nagu valu või krampide vähendamiseks. Ravimeid võib kasutada ka vererõhu kontrollimiseks, et vähendada verejooksu riski.
- Vaatlus ja sümptomite ravi: Mõnes olukorras, eriti kui AVM on väike ja ei põhjusta sümptomeid, võib otsustada lihtsalt seisundit jälgida ja sümptomeid vastavalt vajadusele hallata.
AVM-ide ravi tuleb iga patsiendi puhul kohandada individuaalselt ning meetodi valimise otsus sõltub konkreetsetest asjaoludest. Parima raviplaani määramiseks on oluline arutada kõiki ravivõimalusi tervishoiutöötajaga ja viia läbi patsiendi põhjalik hindamine. Ravi tulemused võivad olla edukad ning patsiendid võivad saavutada paranemise või täieliku tervenemise, kuid iga juhtum on ainulaadne.
Prognoos
Arteriovenoosse väärarengu (AVM) prognoos sõltub mitmest tegurist, sealhulgas selle suurusest, asukohast, sümptomitest, patsiendi vanusest ja ravi edukusest. Oluline on meeles pidada, et AVM on meditsiiniline seisund, mis võib erinevatel patsientidel avalduda erinevalt ja prognoos võib inimeselt inimesele erineda. Siin on mõned AVM-i prognoosi üldised aspektid:
- Verejooksu oht: AVM-i peamine risk on ajuverejooksu (hemorraagia) oht. Väikestel ja madala verejooksu riskiga AVM-idel võib olla hea prognoos ja need ei pruugi põhjustada tõsiseid probleeme. Suured ja keskmise suurusega AVM-id võivad aga kujutada endast märkimisväärset riski.
- Sümptomid: AVM-iga seotud sümptomid, nagu peavalud, krambid, halvatus või sensoorsed häired, võivad prognoosi mõjutada. Mõnel juhul võib edukas ravi sümptomeid parandada või kõrvaldada.
- Suurus ja asukoht: Ohtlikumates kohtades, näiteks sügaval ajus või kriitiliste struktuuride lähedal, asuvatel AVM-idel võib olla halvem prognoos. Siiski saab isegi paljusid suuri AVM-e edukalt ravida.
- Ravi: AVM-ide ravi võib hõlmata kirurgilist eemaldamist, emboliseerimist, kiiritusravi või ravimeid. Edukas ravi võib vähendada verejooksu riski ja parandada prognoosi.
- Vanus: Patsiendi vanus võib samuti prognoosi mõjutada. Lastel ja noortel täiskasvanutel on sageli parem prognoos kui vanematel patsientidel.
- Kaasuvad haigused: Muude haigusseisundite või riskitegurite, näiteks kõrge vererõhu või veritsushäirete esinemine võib mõjutada AVM-i prognoosi ja ravi.
Oluline on märkida, et AVM vajab hoolikat meditsiinilist jälgimist ja ravi. Ravimeetodi ja prognoosi kohta peaksid otsuse langetama kvalifitseeritud neurokirurgid ja neuroradioloogid iga üksikjuhu põhjaliku hindamise põhjal.

