Artikli meditsiiniline ekspert
Uued väljaanded
Põlveliigese deformeeruv osteoartriit
Viimati vaadatud: 29.06.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
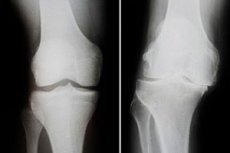
Põlveliigese deformeeriv osteoartriit on süvenev düstroofiline protsess, millega kaasnevad muutused põlveluude struktuuris, kõhrekahjustused ja luu-kõõluse degeneratsioon. Patoloogiat iseloomustab valu, põlve funktsioonihäired ja selle ilmne kõverus. Haiguse ravi on keeruline ja komplitseeritud, mõnikord kirurgiline, hõlmates liigese endoproteesi. Kõige sagedasemate tüsistuste hulka kuuluvad anküloos ja põlveliigese progresseeruv ebastabiilsus. [ 1 ], [ 2 ]
Epidemioloogia
Põlveliigese deformeeruvat osteoartriiti diagnoositakse igal kümnendal 55-aastasel ja vanemal inimesel. Samal ajal muutub iga neljas haigestunutest hiljem puudeks.
Umbes 80% patsientidest märgib elukvaliteedi langust suuremal või vähemal määral.
Kaasaegsete endoproteeside normaalse funktsiooni kestus kümme aastat pärast kirurgilist sekkumist on kuni 99%, viieteistkümne aasta pärast - kuni 95%, kahekümne aasta pärast - kuni 90%.
Mõnede aruannete kohaselt mõjutab põlveliigese deformeeriv osteoartriit sagedamini naisi, kuigi seda teavet pole ametlikult kinnitatud. [ 3 ]
Põhjused põlve osteoartriit
Deformeeriva osteoartriidi esmane vorm on seotud kõhrekoe kulumisega, mis on osa loomulikest vanusega seotud muutustest. Täiendavateks provotseerivateks teguriteks võivad olla:
- Liigne kehakaal;
- Trauma, luumurrud.
Haiguse sekundaarne vorm tekib järgmiste tegurite mõjul:
- Liigne sporditegevus põlvepiirkonnas;
- Üldine liigne füüsiline aktiivsus;
- Kõhre ja sidemete aparaatide traumaatilised vigastused, luumurrud;
- Kroonilised nakkus-põletikulised protsessid, mis mõjutavad negatiivselt hemostaasi;
- Ainevahetushäired;
- Endokriinsed häired;
- Hüpodünaamia, troofilised defitsiidid;
- Rasvumine;
- Pärilik eelsoodumus (liigesstruktuuride kaasasündinud nõrkus);
- Veenilaiendid, muud alajäsemete veresoonte patoloogiad;
- Meniski kahjustus;
- Autoimmuunhaigused;
- Patoloogiad, mis mõjutavad negatiivselt alajäsemete innervatsiooni (pea- või seljaaju vigastused);
- Pärilikud sidekoehaigused.
Sekundaarset deformeerivat osteoartriiti diagnoositakse sageli professionaalsetel sportlastel – eriti jooksjatel, suusatajatel, uisutajatel ja jalgratturitel. [ 4 ]
Riskitegurid
- Paljudel patsientidel tekib põlveliigese deformeeriv osteoartriit pärast traumat (eriti korduvat traumat). Traumaatiliste vigastuste provotseerivateks teguriteks on meniski vigastused, hemorraagiad, praod ja luumurrud, põlve nihestused.
- Sarnane ja üsna levinud provotseeriv tegur on põlve korduvad mikrotraumad, näiteks sporditreeningu ajal, pideval "seisval" tööl jne.
- Liigne kaal põhjustab suurenenud aksiaalset koormust ja põlveliigese järkjärgulist hävimist.
- Põletikulised patoloogiad nagu podagra ja reumatoidartriit, psoriaas ja spondüloartriit põhjustavad sageli degeneratiivsete-düstroofsete intraartikulaarsete häirete teket.
- Teine mitte haruldane "süüdlane" deformeeriva osteoartriidi tekkes on endokriinsed häired, teravad või väljendunud hormonaalse tasakaalu kõikumised, ainevahetushäired. Sellised ebaõnnestumised mõjutavad negatiivselt põlveliigese parandusprotsesside kulgu ja süvendavad patoloogilisi muutusi.
Pathogenesis
Põlveliigese deformeeruv osteoartriit on levinud patoloogia, millega kaasneb liigesestruktuuride regeneratiivsete protsesside ebaõnnestumine. See omakorda toob kaasa kõhrekoe varajase vananemise, nõrgenemise ja hõrenemise. Avastatakse subhondraalse luu osteoskleroosi tunnuseid, tekivad tsüstid ja osteofüüdid.
Põlve primaarne deformeeriv osteoartriit mõjutab esialgu normaalset kõhrekoe, millel on kaasasündinud kalduvus funktsionaalse kohandumise vähenemisele.
Teisene deformeeriv osteoartriit tekib juba olemasolevate kõhrekoe anomaaliate tagajärjel. Selle arengu peamiseks põhjuseks võivad olla trauma, luu- ja liigesekudede põletikulised muutused, luu aseptilised nekrootilised protsessid, ainevahetushäired ja hormonaalne tasakaalutus.
Deformeeriva osteoartriidi teke algab põlve kõhre muutuste taustal, mis põhjustab luu- ja liigesepindade libisemist. Troofilised häired ja elastsuse kadu toovad kaasa kõhrekoe düstroofsed muutused, selle hõrenemise ja resorptsiooni. Selle tagajärjel toimub luu- ja liigesekudede järkjärguline paljastumine, libisemine on häiritud, liigesevahed ahenevad ja liigese normaalne biomehaanika on häiritud. Sünoviaalkest ei saa vajalikku toitu ja on pideva ärrituse all, tekib kompenseeriv sünoviit. Liigesevahe ahenedes väheneb liigese maht, liigesebursa tagumine sein paisub vedeliku kogunemise tõttu, tekib nn Beckeri tsüst. Edasi asendub õrn sünoviaalkude jämeda sidekoega ja liiges ise on kõver. Toimub periartikulaarsete luustruktuuride liigne kasv, tekivad marginaalsed kasvajad, liigeses on häiritud vereringe, koguneb alaoksüdeerunud ainevahetusprodukte. Selle tagajärjel kannatab perifeerne sensoorne süsteem, esineb püsiv ja intensiivne valu. Kasvava deformatsiooni tõttu on häiritud kaasatud lihaskonna funktsioon, tekivad spasmid ja hüpotroofilised häired, ilmneb lonkamine. Põlveliiges esineb motoorseid piiranguid kuni jäikuse ja anküloosini (põlve täielik liikumatus).
Sümptomid põlve osteoartriit
Absoluutselt igat tüüpi deformeerivat osteoartriiti iseloomustab valu ilmnemine põlveliigeses. Valusündroom annab endast märku liigese koormuse korral ja leevendub oluliselt ilma selleta (näiteks öise puhkuse ajal). Valu põhjustab trabekulaarluu mikropragude teke, venoosne staas, suurenenud liigesesisene rõhk, äärealade liigkasvude kahjustav ja ärritav mõju lähedalasuvatele struktuuridele ning põlvelihaste spasm.
Esimesed valu vormis avalduvad märgid on esialgu lühiajalised. Need on seotud kudede turse, vedeliku kogunemisega liigeseõõnde ja põletikulise reaktsiooni tekkega sünoviaalmembraanis. Sellised lühiajalised valuaistingud tekivad perioodiliselt motoorse aktiivsuse ajal ja kulgevad "kinnikiilumise" tüüpi hetkel, kui kahjustatud kõhreelement pigistatakse liigesepindade vahele.
Deformeeriva osteoartriidi iseloomulikuks tunnuseks peetakse põlveliigese liikumise ajal tekkivat klõpsatust. Muude sümptomite hulgas on:
- Liikuvuse piiramine, suutmatus sooritada painde- ja sirutusliigutusi;
- Suurenenud valu pikaajalise kõndimise ja trepist ronimise korral;
- Klõpsamine ja krõbistamine põlveliigeses;
- Liikumise jäikus;
- Liigese ruumi vähenemine;
- Osteofüütide kasvu välimus ja kasv;
- Periartikulaarsete lihaste spasm;
- Püsiv liigese moonutus subhondraalsete struktuuride degeneratiivsete protsesside tõttu.
Lisaks põlvedele võib haigus mõjutada puusaliigeseid, selgroogu ja sõrmi. Põlve deformeerivat osteoartriiti võib kombineerida muud tüüpi patoloogiatega. Sellisel juhul räägime generaliseerunud polüosteoartriidist, mille puhul esineb arvukalt muutusi, sealhulgas osteokondroos, spondüloos, periartriit, tendovaginiit jne. [ 5 ]
Vormid
Sõltuvalt kliinilisest ja radioloogilisest pildist jaguneb haigus järgmisteks tüüpideks:
- I astme põlveliigese deformeerivat osteoartriiti iseloomustab motoorsete võimete mõõdukas langus, liigesevahe kerge kaudne ahenemine ja algeliste äärekasvude teke. Patsient võib kurta ebamugavustunde ja "raskustunde" üle põlves, mis tekivad või süvenevad pärast füüsilist koormust.
- II astme põlveliigese deformeeruva osteoartriidi korral kaasneb liikuvuse piiramine, liigesekühmu ilmnemine motoorse aktiivsuse ajal, lihaskonna kerge atroofia, liigesevahe ilmne ahenemine, märkimisväärsed osteofüütide moodustised ja luude subhondraalsed osteosklerootilised muutused. Valu on üsna väljendunud, kuid kipub puhkeolekus vaibuma.
- 3. astme põlveliigese deformeeruv osteoartriit avaldub väljendunud liigese deformatsiooni, raske motoorse piirangu, liigesepilu kadumise, intensiivse luukõveruse, massiivsete marginaalsete liigkasvude, subhondraalsete tsüstiliste moodustiste ja koefragmentide ilmnemise näol. Valu esineb peaaegu alati, ka rahulikus olekus.
Mõned autorid eristavad ka osteoartriidi "null" kraadi, mida iseloomustab patoloogia röntgenikiirte tunnuste puudumine.
Tüsistused ja tagajärjed
Põlveliigese pikaajalist ja progresseeruvat deformeerivat osteoartriiti raskendavad sageli sellised patoloogiad:
- Sekundaarne reaktiivne sünoviit - sünoviaalmembraani põletik, millega kaasneb liigesevedeliku kogunemine;
- Spontaanne hemartroos - hemorraagia põlveliigese õõnsusse;
- Anküloos - põlve liikumatus luu, kõhre või kiulise fusiooni tõttu;
- Osteonekroos - fokaalne luu nekroos;
- Põlvekedra väline subluksatsioon (kondromalakia ja põlvekedra ebastabiilsus).
Patsiendid peaksid mõistma, et deformeeriv osteoartriit ei ole ainult põlvevalu. Tegelikult on see haigus keeruline ja võib aja jooksul viia puudeni. Enamik patsiente märgib ravi puudumisel järgmist:
- Mõjutatud jala kõverus, lühenemine;
- Painutus- ja sirutusliigutuste sooritamise võime kaotus;
- Patoloogilise protsessi levik lihasluukonna teistele osadele (puusa- ja pahkluuliigesed, selgroog);
- Puue;
- Pidev valu põlve piirkonnas (nii päeval kui öösel).
Probleemi süvenemise vältimiseks on vaja õigeaegselt arsti külastada ja järgida kõiki tema vastuvõtule minekuid. Patoloogia esialgsel perioodil saab protsessi enamasti kontrolli alla saada.
Diagnostika põlve osteoartriit
Deformeeriva osteoartriidi diagnoosimise ja raviga tegelevad nii perearstid kui ka ortopeedilised traumatoloogid. Läbivaatuse ja küsitlemise käigus määrab spetsialist degeneratiivse-düstroofse protsessi tüüpilised sümptomid: palpeeriv valulikkus, motoorne restriktsioon, krepitatsioon, moonutus, liigesesisese efusiooni olemasolu.
Instrumentaalne diagnoos pannakse tavaliselt põlveliigese radioloogilisse uuringusse. Deformeeriva osteoartriidi kõige levinumad röntgenpildil tuvastatavad tunnused on liigesevahe ahenenud, äärekasvude esinemine ja subhondraalne skleroos. Vajadusel võib soovitada kompuutertomograafiat.
Ultraheli diagnostika aitab avastada kõhre hõrenemist, sidemete-lihaste aparaadi, periartikulaarsete kudede ja meniskite häireid, põletikulist liigesesisest vedelikku.
Magnetresonantstomograafia on diagnostilisest seisukohast eriti väärtuslik, aidates tuvastada kõhre, meniski, sünoviaal- ja sideme-luukoe muutusi ning eristada deformeerivat osteoartriiti artriidist, kasvajatest ja põlvevigastustest.
Sageli on vajalik põlveliigese diagnostiline punktsioon ja artroskoopia.
Uuringute hulka kuuluvad üldised ja biokeemilised vereanalüüsid ning punktsiooni ajal saadud sünoviaalvedeliku analüüs.
Soovitatav laboratoorne diagnostika:
- Üldine kliiniline vereanalüüs (leukotsüütide valem, erütrotsüütide settereaktsiooni määr, vere määrdumise mikroskoopia);
- C-reaktiivne valk (põletikulise, nekrootilise või traumaatilise koekahjustuse näitaja);
- Sünoviaalvedelik kristallide olemasolu suhtes määrdumises;
- Klamüüdia, gonokokk sünoviaalvedelikus.
Diferentseeritud diagnoos
Kõik põlveliigese deformeeriva osteoartriidi juhtumid tuleks eristada teistest haigustest, millel on sarnane kliiniline pilt.Seega on kohustuslik läbi viia kliiniline ja biokeemiline vereanalüüs, määrata C-reaktiivse valgu indeks.
Lisaks võib arst suunata patsiendi sünoviaalvedeliku testimisele - kristallide ja infektsiooni avastamiseks.
Selliste haiguste korral tehakse diferentsiaaldiagnoos:
- Reumatoidartriit;
- Podagra;
- Klamüüdiaartriit, gonorröaartriit, psoriaatiline artriit;
- Spondüloartropaatia (reaktiivne artriit, Bechterew' tõbi jne).
Kellega ühendust võtta?
Ravi põlve osteoartriit
Deformeeriva osteoartriidi ravi viiakse läbi samm-sammult, terviklikult. Esiteks on vaja valu leevendada. Selleks määratakse patsiendile mittesteroidsed põletikuvastased ravimid ja valuvaigistid. Konkreetse ravimi valik sõltub nii valusündroomi intensiivsusest kui ka kaasuvate patoloogiate olemasolust.
Pärast valu kadumist jätkab arst kahjustatud põlveliigese võimaliku taastamisega ravimite ja füsioteraapia abil. [ 6 ]
Füsioteraapia ravi võib hõlmata selliseid meetodeid nagu:
- TR-teraapia ehk sihipärane kontaktdiatermia seisneb raadiosagedusliku energia transportimises soovitud koetsooni spetsiaalse aplikaatori abil. Protseduuri saab läbi viia erinevates režiimides, olenevalt kahjustatud kudede lokaliseerimise sügavusest. Tänu sellele meetodile kõrvaldatakse turse, stimuleeritakse lümfiringlust, normaliseeritakse patoloogilise fookuse temperatuur, parandatakse troofikat ja vähendatakse lihasspasme, mis aitab kaasa kiiremale taastumisele.
- Kudede elektrostimulatsioon - aitab taastada vereringet, aeglustada kõhrekoe hävimist. Protseduur on eriti efektiivne osteoartriidi 1-2 staadiumis.
- Kinesioteraapia - hõlmab spetsiaalsete simulaatorite kasutamist, mis aitavad kõrvaldada lihasspasme, parandada ainevahetust ja liigeste liikuvust, taastada kõõluste elastsust ja mikrotsirkulatsiooni. Kinesioteraapia käigus on oluline vältida kahjustatud põlve ülekoormust, välistada pikaajaline kõndimine, raskete esemete tõstmine, hüppamine ja jooksmine.
Teised populaarsed meetodid hõlmavad järgmist:
- Suure intensiivsusega laserteraapia;
- Magnetoteraapia;
- Ultrafonoforees (ultraheliravi);
- Ravimite elektroforees (valuvaigistite, glükokortikoididega);
- Fonoforees (kortikosteroididega);
- Terapeutilised vannid;
- Lööklaine teraapia;
- Nõelravi; [ 7 ]
- Krüoteraapia.
Kirurgilist sekkumist saab määrata olenemata haiguse staadiumist, kui terviklik konservatiivne lähenemine ei too oodatud efekti.
Ravimid
Valu ja põletikulist reaktsiooni ravitakse mittesteroidsete põletikuvastaste ravimitega nagu diklofenak, indometatsiin, nimesil. Tugeva valu korral on näidustatud kortikosteroidide intraartikulaarne süstimine. Võimalik on kasutada meloksikaami, lornoksikaami, samuti põletikuvastase toimega salve ja geele paikselt manustada.
Esialgse arenguastme deformeeriva osteoartriidi korral on asjakohane võtta kondroprotektoreid, mille hulka kuuluvad kondroitiinsulfaat, glükoosamiinvesinikkloriid, metüülsulfonüülmetaan, hüaluroonhape või 2. tüüpi kollageen. Ülaltoodud komponendid pärsivad kõhrekoe hävitavaid protsesse ja soodustavad selle taastumist. Kondroprotektoritega ravi on pikaajaline, alates mitmest kuust ja kauem.
Diklofenak |
Põletikuvastane, valuvaigistav, trombotsüütidevastane ja palavikualandaja. Tavaliselt määratakse 1 ampull päevas intramuskulaarselt või tablettidena (päevane annus - 100-150 mg). Võimalikud kõrvaltoimed: peavalu, pearinglus, düspepsia, transaminaaside aktiivsuse tõus, nahalööve. Pikaajalisel kasutamisel võivad tekkida trombemboolsed tüsistused. |
Indometatsiin |
Mittesteroidne põletikuvastane ravim, indolüüläädikhappe derivaat. Seda võetakse suu kaudu pärast sööki, ilma närimiseta, veega. Täiskasvanute annus on 25 mg kuni kolm korda päevas. Päevast annust on lubatud suurendada kuni 100 mg-ni. Ravimi manustamisega võivad kaasneda iiveldus, kõhuvalu, seedehäired, kollatõbi. |
Nimesil (nimesuliid) |
Seda kasutatakse ägeda valu leevendamiseks 1 kotikese (100 mg nimesuliidi) abil kaks korda päevas pärast sööki. Manustamiskuur peaks olema võimalikult lühike, et vältida seedetrakti ja maksa tüsistuste teket. |
Meloksikaam |
Mittesteroidne põletikuvastane, valuvaigistav ja palavikualandaja. Tablette võetakse suu kaudu pärast sööki, päevase annusega 7,5–15 mg. Keskmine ravikuur on 5–7 päeva. Esimestel päevadel on võimalik ka meloksikaami intramuskulaarne süstimine, olenevalt valu intensiivsusest ja põletikulise reaktsiooni raskusest. Võimalike kõrvaltoimete hulgas on iiveldus, kõhuvalu, kõhupuhitus, kõhulahtisus. |
Artradol |
Naatriumkondroitiinsulfaadi preparaat. Seda manustatakse intramuskulaarselt 25-35 süsti kuurina annuses 100-200 mg (annuse järkjärgulise suurendamisega). Kuuri võib korrata pärast 6-kuulist pausi. Kõrvaltoimed piirduvad ravimi manustamise piirkonnas esinevate lokaalsete ilmingutega. |
Teraflex |
Glükoosamiini ja kondroitiini preparaat, kudede taastumise stimulaator. Võtke 1 kapsel kolm korda päevas. Ravikuur kestab 3-6 kuud. Teraflex on tavaliselt hästi talutav, seedehäireid esineb harva. |
Kirurgiline ravi
Põlveliigese deformeeriva osteoartriidi kõige levinum kirurgiline meetod on endoproteesimine, mis hõlmab kahjustatud liigese asendamist metallproteesiga - konstruktiivse-anatoomilise analoogiga. Operatsioon viiakse läbi järgmistel juhtudel:
- Kui liigeses ei ole suuri moonutusi;
- Puuduvad "valed" liigendused;
- Kontraktuure ega lihasatroofiat ei esine.
Intensiivse osteoporoosiprotsessiga patsientidele endoproteese ei tehta, kuna habras luustruktuur ei pruugi metalltihvtide sisestamisele vastu pidada, mille tulemuseks on mitu patoloogilist luumurdu.
Tüsistuste vältimiseks tuleks proteesi vajadus otsustada võimalikult varakult. Operatsioon tuleks teha enne vastunäidustuste tekkimist. Endoproteesimine on kõige efektiivsem 45–65-aastastel ja alla 70 kg kaaluvatel patsientidel.
Harvemini tehtavate, kuid elundit säilitavate operatsioonide hulgas on enim kõne all korrigeeriv osteotoomia ja artromedullaarne šunt.
Artromedullaarse šundi ajal ühendatakse reieluu medullaarne kanal põlveliigese õõnsusega spetsiaalse šundi abil - metallist õõnsa toru abil. Sekkumise tulemusena transporditakse reieluu alumisest kolmandikust medullaarne rasvaine põlveliigesesse, mis tagab täiendava toitumise ja määrimise.
Kui patsiendi alajäsemete telg on muutunud ja motoorsed mahud ei ole oluliselt piiratud, tehakse korrigeeriv osteotoomia. Operatsioon seisneb sääreluu ristumises, selle telje korrigeerimises koos edasise fikseerimisega vajalikus asendis spetsiaalsete plaatide ja kruvikinnituste abil. Sekkumise tulemusena normaliseeruvad biomehaanilised protsessid, paraneb vereringe ja ainevahetus liigeses.
Ärahoidmine
Teatud soovituste järgimine vähendab põlveliigese koormust ja hoiab ära deformeeruva osteoartriidi tekke:
- Põlvevigastuste korral kasutage tuge (keppi), spetsiaalseid sidemeid ja muid arsti poolt heaks kiidetud vahendeid;
- Vajadusel kasutage ortopeediliseks fikseerimiseks ortoosi;
- Kandke mugavaid jalatseid, vajadusel kasutage ortopeedilisi sisetalde, sisetaldu, supinaatoreid jne;
- Säilitada normaalne kaal ja vältida rasvumist;
- Tehke mõõdukat füüsilist koormust, vältides äärmusi, nagu hüpodünaamia või liigne treening;
- Vältige vigastusi, kasutage kaitsevarustust (eriti põlvekaitsmeid);
- Pöörduge õigeaegselt arsti poole, ärge ise ravige;
- Järgige töö- ja puhkerežiimi, andke oma kehale tervislik uni.
Isegi väike, kuid regulaarselt häiriv ebamugavustunne põlvepiirkonnas on põhjus arstiga konsulteerimiseks( ortopeed, traumatoloog, kirurg).Kui inimesel on juba diagnoositud deformeeriv osteoartriit, on oluline teha kõik endast olenev, et patoloogilise protsessi progresseerumist ohjeldada.
Prognoos
Prognoosi määravad patoloogilise protsessi staadium ja hooletussejätmine, samuti patsiendi vanus ja üldine tervislik seisund.
Haiguse pikaajalise progresseerumise korral võib tekkida sekundaarne reaktiivne sünoviit, spontaanne hemartroos, reieluu kondüüli osteonekroos, anküloos ja patella väline subluksatsioon.
Põlveliigese deformeeruv osteoartriit võib tõsiselt kahjustada kahjustatud jäseme funktsionaalsust, mis viib puude ja töövõimetuseni. Ravi abil on sageli võimalik valusündroomi "ohjeldada" ja põlvefunktsiooni parandada. Kuid kahjuks ei ole täiskasvanud patsientidel võimalik kahjustatud kõhrekoe täielikult taastada. Mõnel juhul võib arst soovitada endoproteesi.

