Artikli meditsiiniline ekspert
Uued väljaanded
Subependymaalne tsüst vastsündinul.
Viimati vaadatud: 04.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
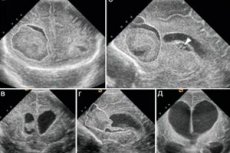
Aju neurosonograafia läbiviimisel avastavad arstid mõnikord healoomulise õõneskasvaja, mille järel nad teatavad diagnoosist "vastsündinu subependümaalne tsüst". Mis tüüpi patoloogia see on, kuidas see avaldub ja kas on vaja seda ravida? Kuidas mõjutab selline tsüst lapse kasvu ja arengut?
Ütleme kohe: see probleem pole nii hirmutav, kui vanematele tavaliselt tundub. Allpool saate lugeda kõike, mida peate teadma vastsündinu subependümaalse tsüsti kohta.
Epidemioloogia
Neid avastatakse elu esimestel päevadel transfontanellaarse ultraheli abil kuni 5,2%-l kõigist vastsündinutest. [ 1 ]
Subependümaalne tsüst on pisike, sageli pisarakujuline kahjustus, mis sisaldab tserebrospinaalvedelikku ehk aju katvat vedelikku; see paikneb kas sabatuuma soones või eesmise sabatuuma tuuma ääres. Tsüstilise kahjustuse suurus on tavaliselt 2–11 millimeetrit. [ 2 ]
Subependümaalse tsüsti moodustumise kõige levinumaks põhjuseks peetakse aju hüpoksiat või isheemiat sünnituse ajal. Kuigi enamik spetsialiste kaldub uskuma, et patoloogia tegelikke põhjuseid pole veel selgitatud.
Subependümaalseid tsüste leidub ligikaudu viiel sajast vastsündinud lapsest ja neil on reeglina lapse arengu ja elu prognoos soodne.
Põhjused subependymaalne tsüst
Hapnikupuuduse korral, mida täheldatakse lootel platsenta vereringehäire taustal, on võimalik lapse tõsiste patoloogiate ja arenguhäirete teke. Üks selline häire on mõnikord subependümaalne tsüst: see patoloogia diagnoositakse sageli vastsündinutel pikaajalise vereringehäire, hapniku- ja/või toitainete puuduse tagajärjel.
Subependümaalset tsüsti saab tuvastada nii raseduse ajal kui ka pärast lapse sündi. Raseduse ajal ei ole selline tsüstiline moodustis lootele ohtlik ja soodsatel asjaoludel võib see iseenesest kaduda isegi enne sünnituse algust.
Vastsündinutel subependümaalse tsüsti tekke täpsed põhjused ei ole arstidele teada [ 3 ], kuid arvatakse, et selle arengut võivad mõjutada järgmised tegurid:
- nabanööri takerdumise või fetoplatsentaalse puudulikkusega seotud hüpoksilised häired;
- herpesviiruse infektsioon rasedatel naistel;
- lapse vigastused sünnituse ajal;
- raske või hiline toksikoos rasedal emal;
- kokaiini tarvitamine raseduse ajal; [ 4 ], [ 5 ]
- Reesus-kokkusobimatus;
- rauapuuduse aneemia raseduse ajal.
Riskitegurid
Riskirühma kuuluvad enneaegsed imikud ja ebapiisava kehakaaluga vastsündinud. Lisaks diagnoositakse mitmikraseduse korral mõnikord subependümaalseid tsüste, mis on põhjustatud ajukoe hapnikuvaegusest. Selle tagajärjel surevad mõned rakud ja nende asemele ilmub uus kasv, mis justkui asendab nekroositsooni.
Tähtis: mida pikem on hapnikupuuduse periood, seda suurem on subependümaalne tsüst.
Vaatleme tsüstide moodustumise põhitegureid üksikasjalikumalt:
- Tsüstilise moodustumise kõige levinum algpõhjus on isheemilised protsessid. Isheemia on sel juhul seletatav ajukoe verevoolu häirega. Nekroositsooni tekib õõnsus, mis seejärel täidetakse tserebrospinaalvedelikuga. Kui selline tsüst on väike, siis tõsistest häiretest ei räägita: ravi tavaliselt ei ole ette nähtud, vaid jälgitakse ainult probleemset piirkonda. Ebasoodsa dünaamika korral (näiteks tsüsti edasise suurenemise, neuroloogiliste sümptomite ilmnemisega) alustatakse ravi kohe.
- Verejooks on subependümaalsete tsüstide järgmine kõige levinum algpõhjus. Verejooks tekib sageli nakkusprotsesside, ägeda hapnikupuuduse või sünnitrauma tõttu. Kõige ebasoodsam prognoos on sel juhul emakasiseste infektsioonidega seotud kahjustuse korral. [ 6 ]
- Kudede hüpoksilised protsessid võivad olla ägedad või mõõdukad ning on tavaliselt seotud platsenta vereringehäiretega. Päästikumehhanismiks on sageli aneemia, toksikoos raseduse lõpus, mitmikrasedus, Rh-ühildumatus, polühüdramnion, loote-platsenta puudulikkus, nakkus- ja põletikulised patoloogiad.
- Kaasasündinud punetised ja tsütomegaloviirus (CMV) on vastsündinutel esinevate mittehemorraagiliste subependümaalsete tsüstide kõige levinumad tõestatud põhjused.[ 7 ]
Pathogenesis
Subependümaalne tsüst asub aju struktuuride verevarustuse häire piirkonnas. Enamasti on tegemist vatsakeste lokaliseerimise probleemiga. Erinevalt kaasasündinud tsüstidest paiknevad subependümaalsed tsüstid tavaliselt külgmiste vatsakeste välisnurkade all ja Monro ava taga. Subependümaalsed tsüstid võib jagada kahte tüüpi: omandatud (tekivad hemorraagia, hüpoksia-isheemia või infektsiooni tagajärjel) ja kaasasündinud (tekivad germinolüüsi tagajärjel). Need esinevad sageli pärast 1. astme hemorraagiat germinaalmaatriksis, mis on seotud enneaegsusega. [ 8 ]
Igal kümnendal lapsel, kes puutus herpesviirusega kokku emakasisese arengu või sünnituse ajal, on närvisüsteemis "jälg". Kui infektsioon oli generaliseerunud, sureb suur osa lastest ja ellujäänutel tekivad sageli psühhoneuroloogilised häired. Viiruse põhjustatud subependümaalsete tühimike teket seletatakse hilisema kahjustusega germinaalmaatriksis - närvikiududes, mis asuvad külgmiste vatsakeste lähedal. Infektsioon põhjustab närvirakkude surma, mille tsoonid asenduvad mõne aja pärast tühimike tekkega.
Hüpoksiline või isheemiline kahjustus, millega kaasneb koe pehmenemine ja nekroos, lõpeb samuti õõnsuste asendusmoodustumisega. Hapnikupuudus emakasisese arengu või sünnituse ajal avaldab negatiivset mõju närvistruktuuridele. Vabade radikaalide aktiivsus, happeliste ainevahetusproduktide tootmine ja trombide teke lokaalsel tasandil põhjustavad üldiselt nekroosi ja tsüstide teket vatsakeste lähedal. Selliseid subependümaalseid tsüste võib olla mitu, läbimõõduga kuni 3 mm. Õõnsuste kokkuvarisemise ajal tekivad pöördumatud atroofiad koos neurogliaalsete sõlmede tekkega.
Sünnitrauma ja ajuverejooksude korral on tsüstide teke põhjustatud lekkinud vere resorptsioonist koos tühimiku tekkimisega, mida hiljem ekslikult peetakse subependümaalseks tsüstiks.
Sümptomid subependymaalne tsüst
Ultrahelipildil oleval subependümaalsel tsüstil on selged piirid ja sfääriline või pilulaadne konfiguratsioon. Mõnel juhul on täheldatud mitut kahjustust ja tsüstid on enamasti erinevates arenguetappides: mõned neist on just tekkinud, teised aga juba "kokkukleepumise" ja kadumise staadiumis.
Vastsündinu subependümaalse tsüsti suurus on tavaliselt 1–10 mm või rohkem. Need moodustuvad sümmeetriliselt vasakul või paremal küljel, külgmiste vatsakeste keskmistes osades või sarvedes.
Vastsündinu paremal küljel olev subependümaalne tsüst ei ole sagedasem kui vasakul. Mida tugevam on hapnikupuudus, seda suurem on kasvaja. Kui esines verejooks, näeb kahjustatud piirkond hiljem välja nagu üksik õõnsus läbipaistva vedela sisuga.
Vasakpoolne subependümaalne tsüst vastsündinul ei kaasne tavaliselt külgmiste vatsakeste suuruse muutumisega, kuid mõnel juhul võivad need siiski suureneda. Kõrvalolevate kudede kokkusurumine ja õõnsuse edasine kasv on suhteliselt haruldane.
Mitme kuu jooksul alates lapse sünnist väheneb neoplasm järk-järgult, kuni see täielikult kaob.
Subependümaalse tsüsti kliiniline pilt ei ole alati ühesugune või puudub üldse. Esiteks sõltub see kahjustuse suurusest, arvust ja lokaliseerimisest. Teiste kombineeritud patoloogiate korral on sümptomid raskemad ja väljendunud. Ühe asukohaga väikesed tsüstid ei avaldu sageli kuidagi, ei mõjuta lapse arengut ega põhjusta tüsistusi.
Halva subependümaalse tsüsti esimesed tunnused on järgmised:
- unehäired, liigne meeleolumuutused, põhjuseta nutmine;
- suurenenud erutuvus, ärrituvus või apaatia, letargia ja pärssitud seisund;
- laste motoorse arengu häired, suurenenud lihastoonus ja rasketel juhtudel hüpotoonia, hüporefleksia; [ 9 ]
- ebapiisav kaalutõus, nõrgenenud imemisrefleks;
- kuulmise ja nägemise halvenemine;
- jäsemete, lõua kerge värisemine;
- rikkalik ja sagedane regurgitatsioon;
- suurenenud koljusisene rõhk (silmapaistev ja pulseeriv fontanell);
- krambid.
Ülaltoodud sümptomid ei ole alati eredad ja selged. Subependümaalse tsüsti resorptsiooni käigus kliiniline pilt tavaliselt nõrgeneb ja isegi kaob. Kui neoplasm kasvab jätkuvalt, võib täheldada psühhomotoorse arengu pärssimist, kasvupeetust ja kõneprobleeme.
Subependümaalne tsüst, millega kaasnevad kahtlased sümptomid, peaks arsti poolt hoolikalt jälgima.
Tüsistused ja tagajärjed
Vastsündinute subependümaalsed tsüstid kaovad enamikul juhtudel iseenesest mõne kuu jooksul ilma igasuguse ravita. Tsüsti jälgimine on siiski vajalik, kuna harvadel juhtudel, kuid siiski, on võimalik kasvaja ebasoodne dünaamika, kasv ja suurenemine. Sellisel juhul võivad tekkida järgmised tüsistused:
- koordinatsioonihäired, liikumisraskused;
- probleemid kuulmis- ja nägemisaparaadiga;
- hüdrotsefaalia, millega kaasneb tserebrospinaalvedeliku liigne kogunemine aju vatsakestes;
- entsefaliit.
Subependümaalsete tsüstidega (SEC) lastel võib pärast sündi esineda ajutist füüsilise kasvu aeglustumist.[ 10 ]
Suured subependümaalsed tsüstid, mis avaldavad survet lähedalasuvatele ajustruktuuridele, eemaldatakse enamasti operatsiooni teel.
Diagnostika subependymaalne tsüst
Diagnostikat tehakse ultraheli abil esimestel päevadel pärast lapse sündi. Kuna vastsündinul on suure fontanelli piirkond enamasti avatud, võimaldab see uurida kõiki struktuurilisi kõrvalekaldeid ilma last kahjustamata. Kui fontanell on suletud, saab optimaalseks visualiseerimismeetodiks magnetresonantstomograafia. Instrumentaalset diagnostikat tehakse regulaarselt mitme kuu jooksul, et jälgida kasvaja dünaamikat.
Kui naisel diagnoositakse herpesviirus või tsütomegaloviirus, määratakse diagnoosi selgitamiseks täiendavad uuringud – seda nimetatakse immunoloogiliseks diagnostikaks. See võimaldab meil otsustada edasise ravitaktika üle. [ 11 ]
Immunoloogilised testid on keerulised ja kallid, mistõttu on need tavalistele peredele sageli kättesaamatud. Lisaks ei anna isegi kinnitatud herpesviirusnakkus mingit teavet vastsündinu ajukahjustuse astme kohta. Sel põhjusel usub enamik spetsialiste, et loogilisem on teha ehhoentsefalograafia protseduur: selle tulemused näitavad aju struktuuri häire raskusastet ja olemust. Protseduur ei ole ohtlik ega too kaasa ebameeldivaid tagajärgi lapsele.
Diferentseeritud diagnoos
Diferentsiaaldiagnoos tehakse kaasasündinud, subependümaalsete tsüstide ja periventrikulaarse leukomalatsia vahel. Viimane patoloogia lokaliseerub külgvatsakeste nurga kohal. Kaasasündinud tsüst paikneb külgvatsakeste eesmise sarve ja keha ülemise välimise nurga tasemel või veidi allpool, vatsakestevahelise ava ees. Subependümaalne tsüst paikneb valdavalt külgvatsakeste nurga tasemest allpool ja vatsakestevahelise ava taga.
Isoleeritud SEC-id on tavaliselt healoomulised leiud. Täpne diagnoos on oluline, et eristada subependümaalseid tsüste teistest aju patoloogilistest seisunditest, kasutades aju ultraheli ja MRI kombinatsiooni. [ 12 ] Magnetresonantstomograafia aitab kinnitada ultraheli abil saadud teavet [ 13 ], määrata subependümaalse tsüsti asukohta ja eristada neoplasmi kaasasündinud tsüstidest ja teistest periventrikulaarsetest ajukahjustustest. [ 14 ]
Ravi subependymaalne tsüst
Vastsündinute subependümaalsete tsüstide raviskeem määratakse sõltuvalt kahjustuse raskusastmest. Asümptomaatilise tsüsti korral ei ole ravi vaja: probleemi jälgitakse dünaamiliselt, last uurib perioodiliselt neuroloog, tehakse ultraheli jälgimine( kui fontanelle sulgub, tehakse MRI).Mõnikord määrab arst nootroopseid ja vitamiinravimeid, kuigi paljud spetsialistid kahtlevad sellise retsepti sobivuses.
Raskete kahjustuste korral koos ajupatoloogiatega on ette nähtud kompleksne ravi, kasutades füsioteraapiat, massaaži ja loomulikult ravimeid:
- Nootroopsed ravimid parandavad ajukoe ainevahetusprotsesse. Selliste ravimite hulka kuuluvad Piracetam, Nicergoline, Pantogam.
- Vitamiinide ja mineraalide kompleksid parandavad kudede toitumist ja stabiliseerivad kudede ainevahetust. Erilist rolli mängivad B-rühma vitamiinid ja magneesiumi sisaldavad ained.
- Diureetikumid on sobivad, kui suureneb ajuödeemi oht või kui koljusisene rõhk suureneb. Optimaalseks diureetikumiks peetakse Diakarbi.
- Konvulsiivse sündroomi korral kasutatakse krambivastaseid ravimeid. Võib välja kirjutada Depakine'i, karbamasepiini.
Nakkusprotsessides läbivad lapsed immunoteraapiat immunoglobuliinidega( Pentaglobin, Cytotec), viirusevastaste ravimitega( Virolex).Ravirežiim määratakse individuaalselt.
Kirurgiline ravi
Subependümaalse tsüsti kirurgiline eemaldamine on äärmiselt haruldane: ainult siis, kui kasvudünaamika on ebaefektiivse ravimteraapia taustal ebasoodne. Kirurgilist ravi saab teha ühe järgmistest meetoditest abil:
- Möödaviikmeetod hõlmab tserebrospinaalvedeliku eemaldamist tsüstilise õõnsusest spetsiaalse toru kaudu, mis põhjustab seinte kokkuvarisemise ja sulandumise.Protseduur on üsna tõhus, kuid ohtlik, kuna on oht nakkuse sattumiseks koesse.
- Endoskoopilist meetodit peetakse kõige ohutumaks, kuid see ei sobi kõigile patsientidele – näiteks ei saa seda kasutada, kui patsiendil on nägemispuue.
- Kraniotoomiat peetakse efektiivseks operatsiooniks ja seda kasutatakse suurte tsüstiliste moodustiste korral.
Laste neurokirurg teostab selliseid sekkumisi ainult subependümaalse tsüsti ilmse progresseerumise ja suurenemise korral, millega kaasneb suur tüsistuste oht. Operatsiooni ajal teostatakse arvutimonitooringut: pilt kuvatakse monitoril, seega on arstil võimalus jälgida kõiki olulisi operatsioonimomente, analüüsida ja manipulatsioone korrigeerida.
Ärahoidmine
Ennetavad meetmed subependümaalsete tsüstide tekke vältimiseks lastel põhinevad järgmistel kriteeriumidel:
- kohustuslik raseduse planeerimine;
- varajased sünnieelsed diagnostilised meetmed;
- vigastuste ennetamine sünnituse ajal;
- riskirühmadesse kuuluvate laste neuroloogiline ja pediaatriline jälgimine.
Lisaks on oluline välistada teratogeensed toimed, eriti tiinusperioodi algstaadiumis.
Vajadusel võib arst soovitada rasedal naisel läbida geneetiline nõustamine.
Prognoos
Kui subependümaalne tsüst on isoleeritud, st sellega ei kaasne neuroloogilisi sümptomeid, see ei ole seotud teiste patoloogiatega, sellel on tüüpilised tunnused ja see avastatakse ultraheli abil juhuslikult, siis võime rääkida heast prognoosist. Sellised kasvajad kaovad iseenesest mõne kuu jooksul. Isoleeritud subependümaalsete tsüstide prognoos on endiselt ebakindel. [ 15 ]
Halb prognoos on näidustatud, kui vastsündinu subependümaalne tsüst on kombineeritud teiste arenguanomaaliatega.
Использованная литература

