Artikli meditsiiniline ekspert
Uued väljaanded
Aju düsgeneesi
Viimati vaadatud: 04.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
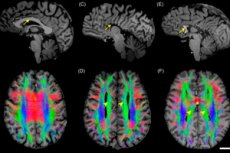
Laste levinud neuroloogilised probleemid on patoloogiad, mille ilmnemine põhineb aju ebaõigel emakasisesel arengul. Selliseid häireid nimetatakse "aju düsgeneesiks"; me räägime multifaktoriaalsetest seisunditest, millel sageli puudub väljendunud kliiniline pilt. Enamasti pöörduvad vanemad arsti poole kaebustega õpiraskuste, krampide, motoorse hajameelsuse ja käitumuslike kõrvalekallete kohta lapsel. Aju düsgenees tuvastatakse alles kompuutertomograafia või tuumamagnetresonantstomograafia käigus. Üldiselt pole häire arengumehhanisme piisavalt uuritud.
Epidemioloogia
Aju arenguvead moodustavad umbes 20% kõigist arenguveadest. Ekspertide sõnul on kesknärvisüsteemi kaasasündinud häirete esinemissagedus 1–2 juhtu 1000 vastsündinu kohta. [ 1 ], [ 2 ]
Aju kaasasündinud anomaaliate hulgas on üks esimesi kohti kortikaalne düsgenees, mis saab lapsepõlves epileptilise sündroomi peamiseks põhjuseks. Üldiselt avastatakse aju kaasasündinud anomaaliaid ligikaudu 30% kõigist lapsepõlves diagnoositud düsgeneesi juhtudest.
Kortikaalset düsgeneesi täheldatakse 25–40% -l aju arenguhäiretega patsientidest ning sellega kaasneb sageli epileptiline sündroom või muud tüüpi sümptomaatiline epilepsia.
Aju kaasasündinud anomaaliate hulgas täheldatakse üsna sageli kortikaalset düsgeneesi, mis on tingitud neuroimagingu diagnostika laialdasest praktilisest kasutamisest - eelkõige neurosonograafiast, magnetresonantstomograafiast, kompuutertomograafiast.
Põhjused aju düsgeneesi
Aju düsgeneesi kõige ilmsemate põhjuste hulka peetakse:
- närvisüsteemi emakasisese arengu häire (arengujärgus);
- Närvisüsteemi kahjustus varajase embrüogeneesi staadiumis geenimutatsioonide, ema nakkushaiguste raseduse ajal, kiirgusega kokkupuute, traumaatiliste vigastuste, loote kokkupuute keemiliste ainete ja toksiinidega tagajärjel.
Loote närvisüsteemi kahjustavate infektsioonide hulgas tuleks eriti märkida punetisi, toksoplasmoosi, viirushepatiiti ja tsütomegaloviiruse infektsiooni.
Kõige sagedamini on ebanormaalne emakasisene areng põhjustatud ebasoodsate tegurite negatiivsest mõjust ema ja lapse kehale, millel on teratogeenne toime. Düsgeneesi eksogeensete põhjuste hulka võivad kuuluda:
- radioaktiivne kiirgus;
- keemiliste ainete mõju;
- kõrgenenud temperatuur;
- kokkupuude kõrgsagedusvooludega;
- ebarahuldavad keskkonnatingimused, mis põhjustavad mürgiste toodete sattumist naise kehasse.
Lisaks võivad mõned ravimid ja hormonaalsed ained, mida lapseootel ema võib rasedusest teadmata võtta, omada ka teratogeenset toimet. On tõendeid, et paljud ravimid tungivad kergesti läbi platsenta ja satuvad lapse vereringesüsteemi. Ohtlikud võivad olla mitte ainult tugevatoimelised ained, vaid ka tavalised ravimid suurtes annustes ja isegi multivitamiinikompleksid. [ 3 ]
Ainevahetushäired, viirus- ja muud infektsioonid, sealhulgas latentse asümptomaatilise kuluga infektsioonid, võivad samuti esile kutsuda emakasiseseid arenguhäireid, näiteks düsgeneesi. Eriti ohtlikeks peetakse järgmisi:
- hüpertüreoos;
- ainevahetushäired;
- suhkurtõbi;
- süüfilis;
- tsütomegaloviiruse infektsioon;
- punetised;
- listerioos;
- toksoplasmoos.
Raseda naise elu mõjutab äärmiselt negatiivselt raseduse kulgu ja sündimata lapse tervist. Teratogeenset toimet põhjustavad:
- alkoholi tarbimine;
- suitsetamine;
- sõltuvus.
Riskitegurid
Aju düsgeneesi tekke soodustavateks teguriteks peetakse järgmisi tegureid:
- pärilik eelsoodumus (patoloogia esinemise seotud juhtumid, autosomaalse pärimistüübi või X-kromosoomiga seotud juhtumid);
- spontaanne mutatsioon;
- kromosoomide ümberkorraldus;
- emakasisene infektsioon (peamiselt viirusliku päritoluga) või traumaatilised vigastused;
- joovete, ravimite, kemikaalide mõju emakasisese arengu staadiumis;
- ema alkoholismist raseduse ajal põhjustatud surmaga lõppev alkoholisündroom;
- loote äge toitainete puudus;
- Rasked ainevahetushäired rasedal emal.
Praegu ei suuda teadlased tuvastada ühtegi peamist aju düsgeneesi põhjust, seega on vaja kaaluda olemasolevaid riskitegureid. [ 4 ]
Pathogenesis
Inimese aju areng algab emakasisesel staadiumil ja jätkub aktiivselt ka pärast sündi. Ekspertide sõnul vastutab parem ajupoolkera kujundliku ja loomingulise mõtlemise, motoorse koordinatsiooni, tasakaalu, ruumilise visuaalse ja kinesteetilise vastuvõtu eest. Vasak ajupoolkera määrab matemaatilised, sümboolsed, loogilised, kõne- ja analüütilised võimed, tagab teabe vastuvõtu kuulmise, sihtmärkide ja skemaatiliste seadete kaudu. Üks aju on kahe poolkera töö, mis on omavahel tihedalt seotud neurofibroosse süsteemi (corpus callosum) abil.
Corpus callosum asub ajupoolkerade vahel kukla-parietaalpiirkonnas. See hõlmab 200 miljonit närvikiudu ja tagab aju koordineeritud töö ning teabe edastamise poolkerade vahel. Sellise häire nagu aju düsgenees korral kannatab inimese kognitiivne funktsioon. Corpus callosumi kaudu ebaõige juhtivuse korral võtab domineeriv poolkera suurenenud koormuse, teine aga on praktiliselt passiivne. Kahe ajupoole vaheline ühendus kaob. Selle tagajärjel kannatab ruumiline orientatsioon, tekib tasakaalutus, patsient ei suuda oma keha õigesti tajuda, emotsionaalselt adekvaatselt reageerida. Juhtivate jäsemete taju funktsioon on häiritud. [ 5 ]
Aju düsgeneesiga lapsed ei oska sageli roomata ning neil on raskusi kõndimise, lugemise ja kirjutamisega. Informatsiooni tajutakse peamiselt kuulmise ja nägemise kaudu. Ravi ja meditsiinilise rehabilitatsiooni puudumisel tekivad sellistel patsientidel hiljem palju üldise arengu ja õppimisega seotud probleeme. [ 6 ]
Sümptomid aju düsgeneesi
Kliinilised sümptomid avalduvad kõigil patsientidel erinevalt, seega tehakse diagnostikat erinevatel aegadel. Näiteks avastatakse aju düsgeneesi rasked vormid varases lapsepõlves, samas kui täiskasvanutel võib häire olla latentne ja diagnoositud juhuslikult.
Neonataalsel perioodil aju düsgeneesiga lastel võib olla normaalne ja üsna terve välimus ning arengunäitajad langevad kuni kolme kuu vanuseni normaalsetega kokku. Alates 3 kuust võivad esimesed patoloogilised tunnused ilmneda epilepsiahoogude, imikute spasmide jms kujul.
Kliinilist pilti võivad iseloomustada järgmised sümptomid:
- korpuskallosumi moodustumise ja edasise arengu häire;
- aju vatsakeste õõnsuse tsüstiline laienemine, aju mantli anomaalia;
- hüdrotsefaalia;
- nägemis- ja kuulmisnärvide atroofia;
- mikroentsefaalia;
- kasvajaprotsessid (sh tsüstid) ajupoolkerade piirkonnas;
- konvolutsioonide mittetäielik moodustumine;
- varajane seksuaalne areng;
- selgroo väärareng (spina bifida, selgroolülide kaare mitteühinemine);
- Aikardi sündroom (varajane müoklooniline entsefalopaatia);
- lipoomid;
- mitmesugused seedesüsteemi patoloogiad;
- psühhomotoorse arengu aeglustumine;
- intellektuaalne ja füüsiline mahajäämus;
- koordinatsioonihäired;
- teiste organite, sealhulgas lihasluukonna defektid;
- vähenenud lihastoonus.
Suhteliselt kergetel düsgeneesi juhtudel, normaalse vaimse ja motoorse arengu korral, võib täheldada ajupoolkerade vahelise infovahetuse häire märke. [ 7 ]
Esimesed märgid
Imikutel avastatakse aju düsgeneesi kõige sagedamini pärast kolme elukuud, kuigi patoloogiat on võimalik diagnoosida isegi emakasisese arengu staadiumis. Esimesed imikute talitlushäire tunnused on tavaliselt järgmised:
- krampide, imikute spasmide ilmnemine;
- krambid;
- karjumise nõrgenemine;
- nägemise, haistmis- ja/või kompimisprobleemid;
- suhtlemishäired; [ 8 ]
- lihashüpotoonia tunnused (refleksaktiivsuse vähenemine, tugev süljeeritus, füüsilise arengu pärssimine, nõrk motoorne aktiivsus, haardefunktsiooni häire).
Eakatel inimestel iseloomustab düsgeneesi kuulmis- ja nägemismälu halvenemine, motoorse koordinatsiooni ja termoregulatsiooni häired (hüpotermia).
Imikute spasmid on jäsemete äkiline konvulsiivne painutamine-sirutamine. Lihashüpotooniat iseloomustab lihastoonuse vähenemine (võib olla kombineeritud lihasjõu kaotusega).
Sagedasemad on mittesündroomsed düsgeneesi tüübid, mis jäävad pikka aega asümptomaatiliseks ja avastatakse peaaegu juhuslikult - näiteks vaimse alaarengu, krampide või suure pea suuruse diagnoosimisel. Makrotsefaalia on osaliselt tingitud hiiglaslike tsüstiliste moodustiste olemasolust, mis paiknevad kolmanda vatsakese taga. Harvemini võib täheldada endokrinoloogilisi häireid.
Aju düsgeneesi sündroomsed vormid on järgmised:
- Aikardi sündroom - esineb peamiselt tüdrukutel ja seda iseloomustavad infantiilsed spasmid, spetsiifilised kooriidsed lakunad ja selgroolüli-riidedefektid. Patoloogia tulemus on sageli ebasoodne: patsientidel jätkuvad krambid ja sügav vaimne alaareng.
- Perekondlik sündroom koos suguelundite patoloogiaga, mis võib avalduda mikrotsefaalia ja muude kesknärvisüsteemi defektidena.
- Andermanni sündroomi iseloomustab perifeerse närvisüsteemi kahjustus koos aju düsgeneesiga (või hüpotroofiaga).
- Perioodilise hüperhidroosi ja hüpotermia sündroom (pöörd-Shapiro sündroom).
Mõjukeha düsgenees
Düsgenees on kaasasündinud ajupatoloogia, kuna see hakkab arenema sünnieelses staadiumis erinevate tegurite mõjul. Corpus callosumi sekundaarset düsgeneesi peetakse vaheseina pellucidumi sekundaarseks hävimiseks: sellist defekti saab visualiseerida koronaalses projektsioonis neurosonograafia ajal. Vaheseina pellucidumi düsgeneesiga on seotud palju patoloogiaid, sealhulgas akvedukti stenoos sekundaarse hüdrotsefaalia taustal, korpus callosumi agenees, Chiari II anomaalia, migratsioonidefekt ja septo-optiline düsplaasia. Septo-optilise düsplaasia korral täheldatakse septum pellucidumi düsgeneesi ning nägemisnärvikanalite, närvikiudude ja kiasmi hüpoplaasiat. Enamikul selle patoloogiaga patsientidest esinevad lisaks ka hüpofüüsi-hüpotalamuse süsteemi häired. [ 9 ]
Lapse mõhnkeha düsgenees mõjutab närvipõimikuid, mis ühendavad kahte ajupoolkera, nimelt mõhnkeha, millel on lapik kuju ja mis asub ajukoore all. Haigusel võib olla erinev raskusaste:
- Kerget düsgeneesi astet täheldatakse intellektuaalsete võimete ja motoorse aktiivsuse säilimisega. Häireid esineb ainult impulsssignaalide edastamisel poolkerade vahel.
- Kompleksse astmega kaasnevad lisaks üldisele düsgeneesi tunnustele ka muud aju arengu anomaaliad. Närviühenduste väljendunud häired, krambid ja vaimse arengu ilmne pärssimine.
Tüsistused ja tagajärjed
Kaasasündinud ajukahjustuste tagajärjed võib jagada kolmeks:
- Peaaegu täielik taastumine ilma nähtavate kahjustusteta ja patsiendi naasmine normaalse elutegevuse juurde.
- Jääkmõjud, mis ei ohusta patsiendi elu, kuid teatud määral piiravad tema igapäevast ja sotsiaalset tegevust.
- Rasked häired, märkimisväärne intellektipuue.
Düsgeneesi tagajärgede raskusaste sõltub aju patoloogiliste muutuste mahust ja ka selle patoloogia esilekutsunud põhjusest. Õigeaegne diagnoosimine ja ravi piisavus on väga olulised. [ 10 ]
Üldiselt kogevad paljud aju düsgeneesiga patsiendid mõõdukat või rasket intellektipuudet ja füüsilist mahajäämust.
Diagnostika aju düsgeneesi
Rasketel aju düsgeneesi juhtudel saab diagnostikat teha juba vastsündinu visuaalse läbivaatuse käigus. Täiendavaid uuringuid saab määrata vastsündinu perioodi lihashüpotoonia, krampide ilmnemise ja vaimse alaarengu korral.
Levinud diagnostiliste meetodite hulka kuuluvad:
- sõeluuring ja sünnitusabi ultraheliuuring raseduse ajal;
- neurosonograafia läbi fontanelle'i piirkonna lapse elu esimese 12-18 kuu jooksul;
- elektroentsefalograafia koos võimaliku videomonitooringuga;
- magnetresonantstomograafia. [ 11 ]
Düsgeneesi ja somaatiliste patoloogiatega seotud häirete tuvastamiseks tehakse neerude, südame ja kõhuorganite ultraheliuuring. Vajalikuks võib osutuda ka geneetiline nõustamine. Organismi seisundi üldise hindamise osana tehakse laboratoorsed uuringud: tehakse üldised vere- ja uriinianalüüsid ning harvemini uuritakse tserebrospinaalvedelikku.
Lapsepõlves, avatud fontanellide perioodil, kasutatakse instrumentaalseks diagnostikaks kõige sagedamini neurosonograafiat – see on ligipääsetav, mobiilne, ohutu ja informatiivne protseduur. Neurosonograafiat saab kasutada nii kaasasündinud kui ka nakkuslike, neuroplastiliste või traumaatiliste ajukahjustuste korral. [ 12 ]
Diferentseeritud diagnoos
Aju düsgeneesi diagnoosimisel vastsündinu perioodil tuleks eristada järgmisi patoloogilisi seisundeid:
- sulgurvead, tsefalotseele, meningotseele, müelomeningotseele;
- Chiari väärareng;
- väikeaju anomaaliad, ventraalse induktsiooni häired;
- Dandy-Walkeri väärareng;
- väikeaju düsplaasia ja hüpoplaasia; [ 13 ]
- corpus callosumi hüpoplaasia ja aplaasia; [ 14 ]
- holoprosentsefaalia;
- migratsioonidefektid, heterotoopia, lissentsefaalia, polümikrogüüria, skisentsefaalia;
- proliferatsioon ja neuronite diferentseerumine;
- akvedukti stenoos;
- fakomatoosid (Sturge-Weberi sündroom);
- veresoonte väärarengud.
Ravi aju düsgeneesi
Meditsiin ei suuda aju düsgeneesi täielikult ravida. Arstid määravad ravi kesknärvisüsteemi toimimise korrigeerimiseks, patoloogiliste sümptomite kõrvaldamiseks, patsientide intellektuaalse aktiivsuse normaliseerimiseks. Terapeutiline režiim valitakse iga patsiendi jaoks individuaalselt, võttes arvesse patoloogia raskusastet.
Seisundi leevendamiseks on ette nähtud järgmised ravimid:
- Fenobarbitaal aitab vähendada imikute spasmide esinemissagedust. Enamasti määratakse seda lastele annuses 50 mg päevas ja täiskasvanutele 200 mg päevas.
- Bensodiasepiinid aeglustavad psühhomotoorseid reaktsioone ja vähendavad krampide sagedust. Diazepam algannuses 5–10 mg korrigeerib käitumishäireid ja omab lihaseid lõõgastavat toimet.
- Kortikosteroidid kõrvaldavad isegi keerulised epilepsiahood, kuid nõuavad annuse hoolikat valimist ja ravimi järkjärgulist ärajätmist. Kõrvaltoimed tekivad peamiselt selliste ravimite pikaajalise kasutamise taustal ja võivad avalduda elektrolüütide tasakaaluhäirete, hüperglükeemia, glükoositaluvuse häirete, osteoporoosi, hüpertensiooni jne ilmnemises.
- Neuroleptikume kasutatakse vaimsete häirete ennetamiseks, kuid selliste ravimitega ravimisel tuleb olla ettevaatlik, kuna mõnel juhul võivad neuroleptikumid kaasa aidata krampide sageduse suurenemisele.
- Nootroopikumid normaliseerivad aju funktsioone. Eriti laialt levinud on nootroopikum hopanteenhape Pantogam: selle kasutamine neurometaboolse korrigeeriva ravi osana aitab parandada psühhosomaatilist tervist ja optimeerida aju düsgeneesiga laste elukvaliteeti. Neuropeptiidid optimeerivad närviühendusi ja neid kasutatakse laialdaselt neuropediaatria valdkonnas kui tõhusat ja ohutut vahendit patsientide vaimsete ja motoorsete funktsioonide parandamiseks.
Lisaks ravimiravile võib välja kirjutada ka kirurgilise sekkumise.
Kirurgiline ravi
Aju düsgeneesi korral on vagusnärvi stimuleerimiseks vajalik kirurgi abi. Selleks kasutatakse spetsiaalset vagusstimulaatorit, mis koosneb impulssgeneraatorist ja patareist ning plaatinaelektroodidega ühenduskaablist. Generaator implanteeritakse vasakusse rangluualusesse tsooni, elektroodid kinnitatakse kaelapiirkonda vasaku vaguse (X-kraniaalnärv) lähedale.
Implanteerimine toimub üldnarkoosis ja protseduur ise kestab umbes 60–90 minutit. Operatsiooni käigus tehakse vasakusse kaenlaalusesse ja kaela piirkonda kaks sisselõiget impulsigeneraatori ja elektroodide õigeks paigutamiseks. Implantaadi funktsionaalsust kontrollitakse otse protseduuri ajal. Pärast operatsiooni jääb patsient veel mitmeks päevaks haiglasse.
Mida selline düsgeneesi ravi pakub? See blokeerib krampide esinemise, parandab keskendumisvõimet ja meeleolu ning elukvaliteeti. Need mõjud on eriti ilmne patsientidel, kes on juba võtnud ravimeid, eriti epilepsiavastaseid ravimeid.
Kirurgilist sekkumist kasutatakse juhtudel, kui muud ravimeetodid ei anna vajalikku tulemust ja aju düsgeneesi patoloogia ise ähvardab elutähtsates organites tüsistusi. [ 15 ]
Ärahoidmine
Raseduse ja eeldatava viljastumise ettevalmistamise etapis tuleks kasutada ennetavaid meetmeid. Düsgeneesi ennetamise peamine tüüp hõlmab järgmisi punkte:
- Naise toitumise optimeerimine kogu reproduktiivse perioodi vältel, vitamiini- ja mineraalkomponentide regulaarne kasutamine spetsiaalsete apteegitoidulisandite kujul või toitumise laiendamise ja rikastamise teel.
- Ebatervisliku toidu ja alkoholi tarbimise välistamine.
- Suhkurtõve ennetamine raseduseks ettevalmistamise ja raseduse ajal, rasvumise tekke ennetamine.
- Mürgistuse ja kahjulike mõjude (raskmetallid, pestitsiidid, teatud ravimid, röntgenikiirgus) ennetamine. Naise ravimite võtmine peaks olema võimalikult õigustatud.
- Infektsioonide ennetamine, punetiste vastane varajane vaktsineerimine (kui naist ei vaktsineeritud või tal polnud lapsena punetisi).
Prognoos
Kui aju düsgeneesi ei kombineerita teiste arenguhäiretega, võib prognoosi kirjeldada soodsana. Rohkem kui 80% lastest ei ole haigusel praktiliselt mingeid tõsiseid tagajärgi või tekivad piiripealsed neuroloogilised häired.
Oluline on mõista, et düsgeneesi peamine oht seisneb selles, et lapselt võetakse võimalus omandatud oskusi ja võimeid kinnistada ning ta peab sageli palju uuesti õppima. Patsient peab pidevalt naasma säilitusravi kuuridele, mis on eriti oluline vanusega suureneva ajukoormuse taustal. Regulaarse ravi vajadus püsib vähemalt 14-aastaseks saamiseni, kuni ajupoolkeradevaheliste ühenduste lõpliku moodustumiseni. Pealegi ei ole seda protsessi võimalik kiirendada, kuna sellise "kiirenduse" tagajärjed võivad olla ettearvamatud.
Haiguse täpsemat prognoosi ei ole võimalik anda: aju düsgenees esineb suhteliselt harva ja seda pole veel piisavalt täielikult uuritud.

