Artikli meditsiiniline ekspert
Uued väljaanded
Leukoplakia vulva: mis see on, kuidas ravida haigust?
Last reviewed: 04.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
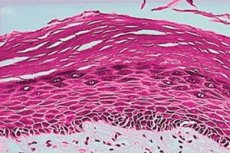
Epidemioloogia
Leukoplaakia levimuse statistika naiste seas näitab, et haigestunuid on hinnanguliselt 1-3%. Leukoplaakia on vanusega sagedasem, tavaliselt ei esine see enne 30. eluaastat. Patoloogia enda suremust ei määrata, kuid pahaloomulisuse aste sõltub vormist ja võib ulatuda 56%-ni.
Põhjused vulvaarne leukoplakia
On palju tuntud seisundeid, mis hõlmavad valgeid kahjustusi häbeme limaskestal, kuid enamikul neist laikudest pole teadaolevat põhjust. Neid nimetatakse leukoplaakiaks, kui muud võimalikud põhjused on välistatud. Samuti on olemas mitu tunnustatud leukoplaakia alatüüpi, mida kirjeldatakse vastavalt kahjustuse kliinilisele välimusele.
Peaaegu kõik sellised laigud on tavaliselt keratoosi tagajärg. Normaalne häbeme limaskest on punakasroosa värvusega tänu kihilisele veresoonte võrgustikule, mis on nähtav läbi õhukese epiteelikihi. Peaaegu kõik valged laigud on healoomulised, st mittevähilised, kuid leukoplaakial on suur potentsiaal muutuda pahaloomuliseks vormiks, mida tuleb arvesse võtta.
Huvi häbemehaiguste vastu on viimastel aastatel märkimisväärselt suurenenud. Häbeme on osa naise suguelunditest. Embrüoloogiliselt on see kloaagi endodermi, urogenitaalse ektodermi ja paramesonefraalse mesodermaalse kihi ühinemise tulemus. Häbet vooderdavad mitmesugused epiteelid, alates keratiniseerunud lameepiteelist kuni lameda limaskestani. Vestibulaarne epiteel ei ole pigmenteerunud ega keratiniseerunud, kuid sisaldab ekriinnäärmeid. See on oluline leukoplaakia patogeneesi arengu mõistmiseks.
Healoomulised häbemehaigused on tõsine probleem igas vanuses naistele. Nende haiguste hulka kuuluvad häbeme atroofia, healoomulised kasvajad, hamartoomid ja tsüstid, nakkushaigused ja neoplastilised epiteelihaigused. Nakkushaiguste hulka kuuluvad need, mida põhjustavad teadaolevad edasikanduvad tekitajad, nagu viirused, bakterid, seened ja algloomad. Esmalt võivad neid vaadata erinevate erialade arstid, sealhulgas dermatoloogid ja günekoloogid, ning need nõuavad sageli multidistsiplinaarset lähenemist. Kõik need patoloogiad võivad olla seotud leukoplaakiaga või võivad seda esile kutsuda.
Häbeme arenguhäired on tavaliselt haruldased. Häbeme atroofia võib olla seotud vanaduse või muude häiretega, kuid need kõrvalekalded on eakatel inimestel sageli peaaegu füsioloogiline leid. Leukoplaakia võib sageli tekkida atroofia taustal.
Leukoplaakia täpsed põhjused ei ole selged. Siiski on võimalikud järgmised tegurid:
- Süsteemsed tegurid nagu diabeet, endokriinsed häired, alatoitumus, vitamiinipuudus, hüpofüüsi-munasarja süsteemi talitlushäired. Leukoplaakia tekkes mängib olulist rolli ka viirusinfektsioon Candida albicans, HPV-nakkust täheldatakse 22%-l patsientidest. p53 geeni mutatsioon on üks ebanormaalse rakkude proliferatsiooni põhjuseid.
- Kohalikud tegurid, näiteks: liigne termiline stimulatsioon, hõõrdumine, vanusega seotud atroofia, limaskesta kahjustus või haavandid.
Pathogenesis
Leukoplaakia patogenees on ebanormaalsete rakkude liigne kasv. See on limaskesta ehk epidermise epiteeli proliferatiivne kahjustus. Häbeme limaskesta normaalne epiteel ei sisalda sarvkihti ega granuleeritud kihti. Leukoplaakia korral muutub limaskesta epiteel oluliselt keratiniseerunud. Leukoplaakia korral muutub limaskesta epiteel granuleeritud kihi paksuse piires kohas, kus tavaliselt keratiini ei tohiks olla. Esiteks tekib patoloogilise faktori toimel häbeme limaskestale limaskesta epiteeli hüperplaasia, et taastada kahjustatud kiht (seetõttu tekib leukoplaakia nii sageli erosioonide või pragude taustal). Seejärel toimub epiteeli akantootiline paksenemine ja naha lümfotsüütide ja plasmarakkude infiltratsioon. See viib granuleeritud kihi paksenemiseni ja märkimisväärse hüperkeratoosini, mille tagajärjel tekivad ebakorrapärase kujuga rakud ja mitootilised figuurid, mis võivad saada aluseks edasisele neoplastilisele protsessile.
Paljud inimesed mõtlevad, kas vulva leukoplaakia on nakkav. Kuna see on mittenakkuslik haigus, ei kandu see meestele edasi ega ole nakkav. Ainuke asi on see, et kui naisel on samaaegselt bakteriaalsed, seen- või viirusnakkused sugulisel teel levivad infektsioonid, siis ainult need võivad edasi kanduda.
Sümptomid vulvaarne leukoplakia
Vulva leukoplakia on suhteliselt haruldane ja võib avalduda mittespetsiifiliste kliiniliste tunnustega.
Haiguse esimesteks tunnusteks on moodustiste ilmumine limaskestale valge-roosade või hallikasvalgete laikude kujul, millel on selged kontuurid. Suurused on sageli erinevad ja jaotus on erinev. Tavaliselt ei anna nende patoloogiliste moodustiste ilmumine naisele mingeid aistinguid. Seetõttu saab haiguse progresseerumise esimesi märke näha alles arsti läbivaatuse ajal täiesti teisel põhjusel.
Mõnedel naistel võivad sümptomid siiski esineda ja seda võib pidada õnnelikuks juhuseks, kuna varajase avastamise võimalused on suured.
Varajasteks sümptomiteks võivad olla suguelundite sügelus, ebatavaline voolus või suurem voolus. Mõnikord võib esineda põletustunne või raskustunne, vulvodüünia.
Hilinenud sümptomiteks on lokaalne põletustunne koos leukoplaakia piirkonna olulise levikuga, kipitus ja sügelus, naha lokaalne limaskest erineva pigmendikaotusega, sageli tursega, lõhenenud ja hajusalt paiknevad pindmised haavandid. Visuaalselt ei näe naine ise haiguse ilminguid, ta saab kahtlustada ainult mõnede sümptomite ilmnemise tõttu.
Visuaalsel vaatlusel on näha valge paksenenud infiltratiivse epiteeli sümptom läbipaistvate ääristega ning võimalikud on ka väikesed erosioonide ja haavandite fragmendid. Nahakahjustused esinevad tupe limaskestal, kusiti limaskestal, kliitoril, häbememokkade sise- ja välisküljel ühe või mitme ebakorrapärase valge ja piimvalge täpi või naastu kujul, mis on kogu limaskesta pinnast veidi kõrgemal. Mõned neist ei pruugi välja paisuda, kuid keratoosi pind on kare ja seda kohta puudutades, näiteks limaskesta pinda kraapides, veritseb alus kergesti. Leukoplaakia piirkond võib tavaliselt veritseda kratsimise või hõõrdumise tõttu, võib esineda erosiooni või lihheniseerumist.
Emakakaela leukoplaakia diagnoosimine on keerulisem, kuna väike laik ei pruugi visuaalselt märgatav olla. Kuid sellel kohal on suurem pahaloomulisuse risk. Sümptomaatiliselt võib emakakaela leukoplaakia sageli veritseda ja põhjustada rohkem ebamugavustunnet kui teistes kohtades.
Krauroosi, nagu ka vulva leukoplaakiat, peetakse üheks potentsiaalselt kantserogeenseks seisundiks. Krauroos tekib vanematel naistel ning sellega kaasneb lisaks epiteeli paksenemisele ja hüperkeratoosile ka sklerootiliste piirkondade teke, mis ei allu enam konservatiivsele ravile. Sisuliselt on need kaks erinevat haigust, millel on histoloogilised erinevused, kuid leukoplaakia võib potentsiaalselt ka sklerootiline olla.
Lastel esinev häbeme leukoplaakia on haruldane ja esineb peamiselt noortel puberteedieelses eas tüdrukutel. See hõlmab üldiselt häbeme (tupe ava ümbritseva piirkonna) nahka, kuid mõnikord võib see hõlmata ka pärakut. Lastel on leukoplaakia ohtlik ja sümptomid ilmnevad tavaliselt kuid või aastaid enne seisundi diagnoosimist.
Leukoplaakiaga tüdrukute kõige levinumad sümptomid on sügelus ja valulikkus. Need sümptomid võivad ulatuda kergest kuni raskeni. Tüdrukud võivad oma ebamugavustunnet väljendada või sellele reageerida erinevalt. Näiteks võivad mõned tüdrukud lihtsalt kurta, et nende "intiimpiirkond" on valus või sügeleb, teised aga reageerida suguelundite piirkonda kinni hoides või seda hõõrudes ja kratsides. Ebamugavustunde aste võib olla ebaproportsionaalne haiguse ulatusega. Kõige tähtsam on see, et tüdruk tunneks end sümptomitest rääkides mugavalt.
Leukoplaakia võib lastel põhjustada ka valulikku urineerimist ja isegi kõhukinnisust. Valulik urineerimine tekib siis, kui uriin läbib häbeme nahka, mis võib olla ärritunud ja põletikuline. Kõhukinnisus tekib väljaheite kinnipidamisest päraku lähedal asuva naha valulike pragude tõttu.
Etapid
Leukoplaakia staadiume on kliiniliselt raske jälgida ning võib vaid oletada, et leukoplaakia tüübid on ühe protsessi järjestikused etapid. Eristatakse lamedaid ja hüperkeratootilisi leukoplaakiat. Häbeme lameda leukoplaakia iseloomulikuks tunnuseks on valkjate alade teke, mis ei ulatu nahapinnast kõrgemale. Need võivad olla vaevumärgatavad ja sageli asümptomaatilised. Häbeme tüükadega leukoplaakia on tihedate alade teke, mis tõusevad ümbritsevast limaskestast kõrgemale ja võivad olla erineva suurusega. Seetõttu võivad sellised piirkonnad vigastada saada ja nendega kaasneb sageli verejooks või muud sümptomid.
 [ 18 ]
[ 18 ]
Tüsistused ja tagajärjed
Kõikidel naistel esineda võivad tagajärjed on väga erinevad. Kõige sagedasem tüsistus on skleroos. Skleroosiviirus on vulva ja perianaalse leukoplaakia sagedane tüsistus. Leukoplaakia kohas tekib limaskesta atroofia ja limaskest muutub järk-järgult õhemaks, mis on peamiselt tingitud pikaajalisest vulva leukoplaakiast, mille on põhjustanud keha enda immuunsüsteemi talitlushäired.
Mõnedel vulva leukoplaakia juhtudel võib esineda tüsistusi diabeedi tõttu ning nende tegurite mõju on vastastikune. Vulva leukoplaakia süvendab seisundit järk-järgult, mis võib viia endokriinsete häireteni, esilekutsutud diabeedini ja vulva kahjustuse astme suurenemiseni.
Ebaregulaarne menstruatsioon võib olla leukoplakia tagajärg, nii endokriinsete häirete korral, kliiniliselt diagnoositud kui ka ravi vajavatel juhtudel.
 [ 19 ]
[ 19 ]
Diagnostika vulvaarne leukoplakia
Peamine diagnoos põhineb histopatoloogilisel uuringul ja kliinilistel ilmingutel. Kui limaskestal on epiteeli- või epidermise muutusi, on probleemi lihtsam diagnoosida. Leukoplaakia diagnoos diagnoositakse aga sageli hilises staadiumis.
Leukoplaakia diagnoos põhineb ka günekoloogilise uuringu tulemustel, patsientide kaebuste olemasolul. Selle patoloogia puhul kasutatavad testid on kliiniline vereanalüüs, immunogramm ja kahjustatud piirkonna määrdumiste tsütoloogiline uuring.
Leukoplakia instrumentaalne diagnostika hõlmab kolposkoopiat (patoloogilistest fookustest määrdumiste võtmine edasiseks uurimiseks mikroskoobi abil), biopsiat, ultraheli ja Schilleri testi.
Kui arst leiab limaskestalt valge laigu, saab ta vaid oletada, et tegemist on leukoplaakia piirkonnaga. Kinnituseks on vaja biopsiat ja histoloogilist uuringut. Diagnostiliseks meetodiks kasutatakse limaskestast puhastatud häbeme piirkonnast võetud keratinotsüütide mikroskoopilist uuringut. Tavaliselt tehakse koebiopsia, et välistada valgete laikude muud põhjused, samuti võimaldada üksikasjalikku histoloogilist uuringut ja hinnata epiteeli düsplaasia olemasolu. See näitab pahaloomulist potentsiaali ja määrab tavaliselt ravi ja taasteaja intervalli. Leukoplaakia kahjustuste piirkonnad, millest eelistatavalt biopsia tehakse, on alad, kus esineb induratsioon (kõvenemine) ja erütroplaasia (punetus), samuti erosiooni- või haavandumisega alad. Nendel aladel on düsplaasia esinemise tõenäosus suurem kui homogeensetel valgetel aladel.
Histoloogiline uuring on pärast mikroskoopiat kohustuslik, et välistada rakuline atüüpia (vähk). Leukoplaakial on lai valik histoloogilisi ilminguid. Hüperkeratoosi aste, epiteeli paksus (akantoos/atroofia), düsplaasia ja aluskihi põletikuliste rakkude infiltratsioon võivad varieeruda. Limaskestade puhul võib hüperkeratoosi defineerida kui epiteeli keratiinikihi paksuse suurenemist või sellise kihi olemasolu kohas, kus seda tavaliselt ei eeldata. Leukoplaakia korral on hüperkeratoosi paksus erinev ja see võib olla kas orto- või parakeratoos (sõltuvalt sellest, kas rakutuumad on kadunud või säilinud) või mõlema segu kahjustuse erinevates piirkondades. Epiteel võib näidata hüpertroofiat (nt akantoos) või atroofiat. Leukoplaakia punased alad tähistavad atroofilist või ebaküpset epiteeli, mis on kaotanud võime keratiniseeruda. Üleminek kahjustuse ja normaalse ümbritseva limaskesta vahel võib olla hästi piiritletud või halvasti piiritletud. Hüperkeratoos ja epiteeli paksuse muutus võivad olla leukoplaakia kahjustuse ainsad histoloogilised tunnused, kuid mõnel juhul esineb düsplaasia. Sõna düsplaasia tähendab üldiselt "ebanormaalset kasvu" ja viitab vulva kahjustuste kontekstis mikroskoopilistele muutustele ("rakuline atüüpia") limaskestal, mis viitavad pahaloomulise transformatsiooni ohule. Düsplaasia korral on tavaliselt näha põletikuliste rakkude infiltratsiooni lamina proovides. Raske düsplaasia on sünonüümne terminiga kartsinoom in situ, mis näitab neoplastiliste rakkude olemasolu, mis ei ole veel tunginud läbi basaalmembraani ega tunginud teistesse kudedesse. Seetõttu on nii oluline mitte ainult teha leukoplaakia histoloogiline uuring, vaid ka panna diagnoos õigeaegselt, kuna mõnikord võib see olla juba vähi varajane staadium.
 [ 20 ]
[ 20 ]
Diferentseeritud diagnoos
Leukoplaakia diferentsiaaldiagnoosi saab teha vastavalt sarnaste laikude ilmnemisele vulva limaskestal, mis välimuselt võivad sarnaneda leukoplaakiaga.
Leukoplaakiat ei saa limaskestalt maha pühkida, mis eristab seda valgetest laikudest, näiteks pseudoseminaalsest kandidoosist, mille puhul valge kiht eemaldatakse, paljastades erüteemilise, kohati veritseva pinna. Leukeemiaga seotud valge värvus kaob limaskesta venitamisel. Valgete laikude muude põhjuste korral on tavaliselt vaja biopsiaproovi patoloogilist uuringut, et neid leukoplakiast eristada.
Häbeme atroofilised piirkonnad võivad pealiskaudselt meenutada leukoplaakiat. Harilik limaskesta leukoplaakia on häbeme hüpertroofiline düstroofia, millega tavaliselt ei kaasne häbeme atroofiat, histopatoloogias epidermise kihi paksenemist, rakkude heterogeensust ja kõvenemise atroofiat. Seevastu häbeme atroofiline düstroofia avaldub nahakahjustusena atroofiliste siniste ja valgete lamedate laikudena, millel on naha kollageenikiudude täielik degeneratsioon, põletikuliste rakkude infiltratsiooni põhi, mida saab tuvastada.
Leukoplaakiat tuleb eristada ka vulva dermatiidist. Vulva dermatiit on valged laigud, mis paiknevad häbememokkade mõlemal küljel, sügelevad ja millega sageli kaasnevad naha teiste osade kahjustused, naha pigmentatsioonikahjustused, kroonilise dermatiidi histopatoloogilised muutused ja nahakihtide paksenemine.
Ravi vulvaarne leukoplakia
Süstemaatiline ülevaade leidis, et ükski leukoplaakia tavaliselt kasutatavatest ravimeetoditest ei olnud pahaloomulise transformatsiooni ennetamisel efektiivne. Mõned ravimeetodid võivad küll leukoplaakia paranemist põhjustada, kuid ei takista kahjustuse kordumist ega pahaloomulist muutust. Sõltumata kasutatavast ravist annab leukoplaakia diagnoos peaaegu alati soovituse kõrvaldada võimalikud põhjuslikud tegurid ja jälgida kahjustust pikaajaliselt, et avastada pahaloomulisi muutusi varakult. Ravimeid kasutatakse aga igal üksikjuhul eraldi.
On uuritud paljusid erinevaid paikseid ja süsteemseid aineid, sealhulgas põletikuvastaseid aineid, seenevastaseid aineid, karotenoide (A-vitamiini eelkäijad, näiteks beetakaroteen), retinoide (A-vitamiini sarnased ained) ja tsütotoksilisi aineid. Leukoplaakia ravis on uuritud ka C- ja E-vitamiini. Mõned neist uuringutest põhinevad hüpoteesil, et antioksüdantsed toitained, vitamiinid ja rakkude kasvu pärssivad valgud (näiteks p53) on kasvaja tekke antagonistid. Retinoidide suured annused võivad põhjustada toksilisi toimeid.
Kohalik ravi on üks prioriteete ja hõlmab ka mõningaid hooldussoovitusi.
- Hoidke häbeme puhta ja kuivana, vältige liigset puhastamist seebiga jne. Sügelust saab oluliselt vähendada paiksete kortikosteroidide, näiteks hüdrokortisooni salvi või hüdrokortisooniõlikreemi kasutamisel. Hüdrokortisooni ravimküünlaid soovitatakse lokaalseks kasutamiseks. Manustamisviis on intravaginaalne, annus on üks ravimküünal öö jooksul tupes, mitte rohkem kui seitse päeva. Kõrvaltoimete hulka võib kuuluda kandidoosi teke, kuna ravimküünlad pärsivad veidi kohalikku immuunsust.
- Terzhinani kasutatakse vulva leukoplaakia korral, kui naisel on samaaegne bakteriaalne või seeninfektsioon ehk kandidoos, mis võib seda probleemi põhjustada. See on kompleksne ravim, mis sisaldab antibakteriaalset ainet (ternidasool ja neomütsiin), seenevastast ainet (nüstatiin) ja hormonaalset ainet (prednisoloon). Manustamisviis on intravaginaalne suposiitide kujul, annus on üks suposiit üks kord öösel kuus päeva järjest. Kõrvaltoimed ei ole sagedased, pärast ravimi sissetoomist võib esineda põletustunne, sügelus.
- Kohaliku ravina kasutatakse vulva leukoplaakia salve ja kreeme. Iraani safranikreem on kasutajate arvustuste kohaselt üks tõhusamaid tooteid. Toode sisaldab mitut tüüpi Hiina ürte ilma hormonaalsete ja sünteetiliste ravimiteta. Toode koosneb geeli ja kreemi komplektist. Kasutamine - peske esmalt geeliga, seejärel kuivatage rätikuga ja kandke kreem peale. Kõrvaltoimeid ei ole kindlaks määratud.
- Salv 999 on kompleksne preparaat, mis sisaldab kamprit, mentooli, bioloogiliselt aktiivseid ürte ja antimikroobset hormonaalset ainet heksametasooni. Preparaadil on põletikuvastane ja antibakteriaalne toime. Preparaadi manustamisviis - kreemi kujul tuleb seda kanda leukoplaakia piirkonnale. Annustamine - väike kogus üks kord päevas. Preparaadi kasutamisel võib esineda raskusi iseseisva kasutamise ebamugavuse tõttu. Ettevaatusabinõud - kui esineb erosioonide või kahjustustega alasid, siis ei ole salvi kasutamine soovitatav.
Fenistil ei ole vulva leukoplaakia ravis eriti efektiivne, kuid antihistamiinikumina võib see sügelust leevendada või vähendada.
Vitamiine kasutatakse kompleksses ravis, kuna leukoplaakia peetakse üheks hüpovitaminoosi patoloogiaks. Eelistada võib mis tahes multivitamiinikomplekse - Kvadevit, Supervit, Vitrum.
Füsioteraapiat ei kasutata laialdaselt, kuna täiendav väline ärritus või stimulatsioon võib põhjustada tüsistusi.
Rahvapärased abinõud
Traditsiooniliste ravimeetodite efektiivsus ei ole tõestatud ja pole tõestatud, et sellised meetodid ei pruugi põhjustada pahaloomuliste kasvajate teket. Seetõttu on parem neid meetodeid kasutada alles pärast arstiga konsulteerimist.
- Ravimi valmistamiseks võtke 30 g Sophorat, 12 g Nepetat, 6 g punast pojengi, 6 grammi safloori, 20 g astragalust. Kõik tuleb kuuma veega aurutada ja vanniks teha. Selliseid vanne võib võtta 2 korda päevas, iga aurutatud rohu annust saab kasutada 2-4 korda.
- Salvi saab kodus valmistada. Selleks on vaja 20 g 20% kalaõli salvi, 10 g deksametasooni, 5-fluorouratsiili ja vajadusel võib lisada hüdrokortisooni salvi. Pärast segamist tuleb see kanda vatitupsule ja teha selliseid ravimküünlaid üks kord öösel seitsme päeva jooksul.
- Järgmise infusiooni jaoks vajate 30 grammi hirveheina, 30 grammi alkoholipõlva, 15 grammi tsikaadi. Segage kõik ja tehke vann, kurnates sisu. Võtke sellist kuuma vanni kaks korda päevas vulva leukoplaakia raviks.
Hirudoteraapiat vulva leukoplaakia korral arutatakse laialdaselt kui ühte haiguse alternatiivse ravi meetodit. Sellise protseduuri mõju ei ole selge, kuid mõned naised märkavad sümptomite vähenemist pärast mitut protseduuri. Sellise ravi jaoks on vaja spetsiaalset keskust, mis tegeleb patoloogiaga ja kasutab tõestatud meetodeid ökoloogiliste kaanide tüüpidega.
Homöopaatiat saab kasutada, kuid te ei tohiks seda tüüpi ravile suurt tähtsust omistada, kuna tüsistused võivad jääda märkamata. Homöopaatiliste meetodite iseseisev kasutamine ei ole soovitatav.
Leukoplaakia kirurgiline ravi on paljude arstide jaoks esimene ravivõimalus. Selle ravi efektiivsust ei saa aga ebapiisavate tõendite tõttu hinnata. Seda saab teha traditsioonilise kirurgilise ekstsisiooni teel skalpelliga või laser- või krüoteraapia abil. Sageli, kui biopsia näitab mõõdukat kuni rasket düsplaasiat, on kirurgilise lähenemise otsus kergemini langetatav. Mõnikord on valged laigud liiga suured, et neid täielikult eemaldada, ja neid jälgitakse hoopis hoolikalt. Isegi kui kahjustus on täielikult eemaldatud, on regulaarsed kontrollid hädavajalikud, kuna leukoplaakia võib korduda, eriti kui soodustavad tegurid, näiteks infektsioon, püsivad.
Vulva leukoplaakia laserravi peetakse kõige vähem invasiivseks meetodiks. Seda kasutatakse väikese kahjustuse korral. Kui naised ei taha riskida ja arvavad, et leukoplaakia võib pahaloomuliseks muutuda, võib laserravi olla lahendus.
Leukoplaakia enda korral häbeme eemaldamist ei teostata. Sellist radikaalset ravi saab valida siis, kui vähi tekkega kaasnevad tõsised tüsistused.
Toitumine ja dieet on vulva leukoplaakia puhul väga olulised. Naise toitumine peaks olema võimalikult täis vitamiine, mineraale ja kiudaineid. Immuunsüsteemi normaalne toimimine on võimatu ilma piisava valguta ning seetõttu peaks toitumine olema täisväärtuslik ilma kahjulike rasvadeta. Sellise dieediga naistel on leukoplaakia tekkimise risk väiksem ja kui see juba olemas on, on ka tüsistuste oht väiksem.
Ärahoidmine
Selle patoloogia ennetamine põhineb naise õigel režiimil, mitte ainult toitumise, vaid ka seksuaalelu ja hormonaalse tausta režiimil. Alati on vaja õigeaegselt läbi viia ennetavad uuringud, et välistada leukoplaakia tekke riskifaktorid.
Vaktsineerimist häbeme leukoplaakia kui haiguse vastu pole veel välja töötatud. Küll aga on olemas vaktsiin papilloomiviiruse vastu, mis võib naistel vähki põhjustada, eriti leukoplaakia korral. Naine peaks selle vaktsiini saama enne seksuaalelu alustamist.
Vulva leukoplaakia ambulatoorne jälgimine on kohustuslik kuni selle ravimiseni või kirurgilise sekkumiseni. Isegi pärast kirurgilist ravi jälgitakse naist selle patoloogia suhtes aktiivselt veel aasta.
Prognoos
Leukoplaakia prognoos sõltub paljudest teguritest - vanusest, hormonaalsest taustast, infektsioonidest, patoloogia tüübist. Näiteks on segatud punaste ja valgete kahjustuste (erütroleukoplaakia / "täpiline leukoplaakia") korral suurem pahaloomuliste muutuste risk kui homogeense leukoplaakia korral. Leukoplaakiaga vanematel naistel on samuti suurem risk. Üldiselt toimub laikude spontaanne taandumine ja nende kadumine toimub keerulise ravi taustal. Kõige soodsam taastumisprognoos on invasiivsete diagnostiliste meetodite kasutamine.
Vulva leukoplaakia ei tohiks olla naistel tavaline probleem, sest see on üks seisunditest, mida tuleb kontrollida. Ja kuigi leukoplaakia on sageli asümptomaatiline, on selle patoloogia avastamiseks oluline regulaarselt günekoloogi juures ennetavaid uuringuid teha.

