Lõualuu ameloblastoom
Viimati vaadatud: 18.10.2021

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Kasvaja odontogeenne protsess - ameloblastoom - on epiteeli iseloomuga ja sellel on kalduvus agressiivsele kasvule. Kasvaja ei ole pahaloomuline, kuid see võib põhjustada luude hävitamist ja harvadel juhtudel metastaase. Kirurgiline ravi: operatsiooni ulatus sõltub peamiselt patoloogia staadiumist. [1]
Epidemioloogia
Ameloblastoom esineb meestel ja naistel ligikaudu sama sagedusega. See moodustab umbes 1% kõigist suuõõne kasvajatest ja umbes 9-11% odontogeensetest kasvajatest. Tavaliselt on see aeglaselt kasvav, kuid lokaalselt invasiivne kasvaja. [2]Patsientide keskmine vanus on kakskümmend kuni viiskümmend aastat. Võimalik on ka kasvaja ilmnemine lapsepõlves ja noorukieas, kuigi seda juhtub palju harvem - ainult 6,5% -l lõualuu asukoha healoomuliste kasvajatega patsientidest.
Enamikul juhtudel mõjutab ameloblastoom alumist lõualuu (80–85%) ja palju harvemini-ülemist (15-20%):
- kõige sagedasem kahjustus on alalõualuu nurk ja ramus;
- 20% juhtudest mõjutavad keha suured purihambad;
- 10% -l on kahjustatud lõug.
Naistel esineb sagedamini sinusonaalsüsteemi ameloblastoomi, mis moodustub vohavast odontogeensest epiteelist. Patoloogia on polü- ja monotsüstiline, mis nõuab tsüstidega kõige täpsemat diferentsiaaldiagnostikat.
Odontogeensete neoplasmide esinemissagedus on 0,8 kuni 3,7% kõigist kasvajaprotsessidest, mis mõjutavad näo ja lõualuu piirkonda. Nende hulgas domineerivad odontoomid (üle 34%), ameloblastoomid (umbes 24%), mükoomid (umbes 18%). [3]
Ameloblastoom on healoomuline peaaegu 96-99% juhtudest. Pahaloomulisust täheldatakse ainult 1,5-4% patsientidest. [4]
Teised ameloblastoomi nimed on adamantoblastoom, adamantinoom (sõnast email - substantia adamantina).
Põhjused ameloblastoomid
Ekspertide vahel puudub üksmeel ameloblastoomi arengu põhjuste osas. Mõned teadlased seostavad patoloogiat hamba alge moodustumise rikkumisega, teised aga odontogeensete epiteeli jääkidega. Siiski pole siiani selget vastust kasvajaprotsessi päritolu küsimusele ja riskitegurid on teadmata.
Neoplasmi nimi pärineb inglise ja kreeka sõnade kombinatsioonist: "amel" email ja "blastos" rudiment. Patoloogia areneb hambaplaadi epiteelist, seda iseloomustab kohalik agressiivne kasv ja suur kordumise oht. [5]
Esimest kasvajat kirjeldas dr Cusack ja see juhtus 1827. Aastal. Peaaegu 60 aastat hiljem kirjeldas teine teadlane Malassez haigust, mida ta nimetas adamantinoomiks. Tänapäeval viitab see termin haruldasele primaarsele pahaloomulisele luukasvajale. Kuid ameloblastoomi nimetus võeti esmakordselt kasutusele meditsiinis alles 1930. Aastal ja seda kasutatakse siiani.
Ameloblastoom on healoomuline tõeline moodustis, mis koosneb vohavast odontogeensest epiteelist, mis asub kiulises stroomas.
Pathogenesis
Ameloblastoomi arengu etioloogiat ei mõisteta täielikult. Eksperdid usuvad, et neoplasmi kasv algab suuõõne rakustruktuuridest või Malasse epiteeli saartest, arvuliste hammaste alustest või hambaplaadi ja hambakottide hajutatud rakukompleksidest.
Ameloblastoomi kontekstis eristab seda roosakas-hallikas varjund ja käsnjas struktuur. Põhistruktuuri esindab kiuline sidekoe, mis on rikastatud fusiformsete rakkude ja odontogeense epiteeli kiudude harudega. Iga ahela lähedal paiknevad sambaepiteeli rakud ja seestpoolt külgnevad nendega hulknurksed struktuurid, muutudes tähekujulisteks.
Lisaks märgitakse ebaregulaarse konfiguratsiooniga rakulisi struktuure: just neis peitub peamine erinevus ameloblastoomi ja emaili elundi vahel. Tsüstilised kasvajasisesed moodustised kahjustavad epiteelirakke, seetõttu täheldatakse mikroskoopilise uurimise ajal ainult silindrilisi perifeerseid rakke.
Ameloblastoomi hävitavate tsoonide suurused on vahemikus kolm millimeetrit kuni mitu sentimeetrit. Rasketel juhtudel levib turse üle lõualuu keha. [6]
Praegu räägivad eksperdid mitmest patogeneetilisest teooriast ameloblastoomi väljanägemise kohta. Neist ainult kahel on suurim kehtivus:
- A. Abrikosovi teooria viitab sellele, et kasvajaprotsessi areng algab hamba moodustumise ajal emaili elundi staadiumis. Tavaliselt toimub pärast hammaste purse emaili elundi vastupidine areng. Kuid rikkumiste korral püsib ja levib see: see muutub ameloblastoomi moodustumise põhjuseks.
- V. Braitsevi ja N. Astakhovi teooria näitab epiteelkoe jäänuste kaasamist luusse ja periodontiumi (Malyasse saarekesed). See eeldus on esiteks usutav, kuna ameloblastoomi eristab suur histoloogiline mitmekesisus. Lisaks leiti paljudel patsientidel diagnostika käigus kasvajates sarnaseid emailistruktuure.
Teada on ka teisi teooriaid, mida pole praegu piisavalt uuritud. Näiteks on kaalumisel sidekoe metaplaasia hüpotees ja ülalõualuu siinuse epiteeli proliferatsiooni hüpotees.
Sümptomid ameloblastoomid
Ameloblastoomi peamine sümptom, millega patsiendid arstide poole pöörduvad, on asümmeetria ja lõualuu kuju rikkumine, erineval määral selliseid ilminguid. Kõige sagedamini ilmneb lõualuu piirkonnas mingi väljaulatuvus, turse. Kui kasvaja paikneb piki alalõualuu keha ja harusid, täheldatakse kogu näo alumise külgmise osa deformatsiooni.
Neoplasmi tundmine võimaldab tuvastada silutud või konarliku pinnaga tihendit. Hilisemates etappides, luukoe hõrenemise taustal, täheldatakse sõrmedega vajutamisel selle painutamist. Ameloblastoomi kohal olev nahk on normaalse välimusega, värvus ja tihedus ei muutu, need on kergesti volditud ja nihutatud. Suuõõne uurimine võimaldab teil märgata alveolaarprotsessi konfiguratsiooni rikkumist. [7]
Kui me räägime ülalõua ameloblastoomist, siis võib välimus kannatada vaid veidi, kuna kasvaja kasvab siinuseks. Siiski on täheldatud kõva suulae deformatsiooni ning samuti on märkimisväärne osa protsessi levimise tõenäosusest orbiidi- ja ninaõõnde. [8]
Üldiselt võivad kliinilist pilti kujutada järgmised sümptomid:
- valu tunded, mis suurenevad luukoe kahjustuse tekkimisel;
- lõualuu liikuvuse halvenemine;
- hammaste ebastabiilsus, hammaste rikkumine;
- neelamisraskused, närimine, haigutamine;
- ebameeldivad helid alalõua liikumise ajal, mis on tingitud kortikaalse plaadi hõrenemisest;
- haavandumine, limaskestade verejooks neoplasmi piirkonnas;
- submandibulaarsete lümfisõlmede reaktsiooni puudumine.
Kui tüsistus areneb mädase põletikulise reaktsiooni kujul, on flegmonile iseloomulikke märke või osteomüeliidi ägedat vormi. [9]
Ameloblastoomi moodustumise algfaasis ei tunne inimene tavaliselt midagi ebameeldivat. Kasvaja areneb üsna aeglaselt, kuna selle kasv on suunatud ülalõuaurkeõõnde. Pärast umbes kuue kuu pikkust järkjärgulist arengut on juba võimalik tuvastada lõualuu konfiguratsiooni rikkumist. Välimus on halvenenud ja funktsioon kannatab. Ameloblastoomi lokaliseerimise piirkonnas täheldatakse silutud või mugulakujulist eendit, mis põhjustab alveolaarprotsessi kuju muutumist ja sellele järgnevat närimishammaste lõtvumist.
Patoloogiliste protsesside tõttu tunneb patsient valu ja ebameeldivaid klõpsaid alalõua liikumisel ajaliste luude piirkonnas. See toob kaasa probleeme toidu närimisel ja neelamisel. [10]
Kasvaja moodustumise edasise kasvu korral areneb mädane põletikuline reaktsioon koos võimalike suuõõnde viivate fistulite moodustumisega. Kui selleks ajaks ei ole patsiendile osutatud kvalifitseeritud kirurgilist abi, suureneb valuliku protsessi hilisema leviku oht orbitaal- ja ninaõõntesse.
Mõnel juhul võivad suuõõne limaskestadele ilmuda mädase sisuga fistulid. Pärast hamba väljatõmbamist jäänud haavu on raske ravida. Kasvaja fookuse punktsiooni ajal leitakse kerge hägune kolloidne aine või kollakas aine, mis võib sisaldada kolesterooli kristalle.
Ameloblastoomil on kalduvus mädaneda, nii et peaksite arsti poole pöörduma nii varakult kui võimalik. [11]
Ameloblastoom lastel
Lapsepõlves esineb ameloblastoomi 6-7% kõigist healoomulistest lõualuu kasvajatest. Patoloogiat diagnoositakse sagedamini vanuses 7 kuni 16 aastat, valdav lokaliseerimine alalõualuu haru ja nurga tsoonis. Neoplasmi väljanägemise põhjuseid pole veel uuritud.
Arengu varases staadiumis ei esita laps kaebusi. Harvemini täheldatakse valusid, mida peetakse hambavaludeks. Hiljem on raskusi nina hingamisel, nägemiskahjustus, pisaravool, naha tundlikkuse muutus kasvaja küljelt. Arsti visiit järgneb peamiselt pärast näo ja lõualuude deformatsioonide avastamist.
Lastel täheldatakse ameloblastoomi pahaloomulisust äärmiselt harvadel juhtudel - näiteks pikaajalise ebaõige ravi korral. Ravi on eranditult kirurgiline: neoplasm eemaldatakse tervetest kudedest (10-15 mm kaugusel kasvajast). [12]
Vormid
Eksperdid jagavad ameloblastoomi järgmisteks sortideks:
- Tahke ameloblastoom.
- Tsüstiline ameloblastoom:
- ühetsüstiline;
- polütsüstiline.
Alumise lõualuu ameloblastoomi esindab kõige sagedamini kasvaja polütsüstiline variant, mis kasvab odontogeense epiteeli osakestest.
Makroskoopilisel uurimisel on tahke kasvaja välimus roosa-hallikas, mõnikord pruunika varjundiga. Mikroskoopilise uurimise käigus võib leida tsüsti. [13]
Tsüstilisel ameloblastoomil on üks või mitu omavahel ühendatud õõnsust - sileda seinaga või kergelt mugulakujuline, jagatud pehmete kudede kihtidega, täidetud helepruuni või kolloidse sisuga. Histoloogia käigus leitakse enamikul juhtudel tsoonid, mis on paigutatud analoogselt tahke kasvajaga.
Seetõttu võib ameloblastoomi struktuuris leida nii tihedaid kui ka tsüstilisi tsoone. Mõned eksperdid usuvad, et erinevat tüüpi haigused kujutavad endast kasvaja moodustumise erinevaid etappe. [14]
Tsüstilises variandis on rohkem parenhüümseid alasid ja vähem stroomasid. Seal on mitmeid erineva suuruse ja konfiguratsiooniga tsüstilisi õõnsusi, samuti luude vaheseinu. Tsüstide seest leitakse venitusvedelik, mis mõnikord sisaldab kolesterooli kristalle.
Tugevat patoloogia vormi esindavad strooma ja parenhüüm, sellel on kapsel. Stroom on sidekoe, millel on veresoonte ja rakkude lisandid. Parenhüüm koosneb epiteelkoe kiududest, mis on altid ülekasvamisele. [15]
Ülemise lõualuu ameloblastoom on üsna haruldane ja peaaegu kunagi ei avaldu lõualuu defektina, mis on seotud neoplasmi kasvamisega ülalõuaurkeõõnde. Kui aga idanemine toimub ninaõõnes või orbiidil, rikutakse kõva suulae ja alveolaarprotsessi konfiguratsiooni, silmamuna nihkumist.
Sõltuvalt mikroskoopilistest omadustest jagatakse alalõualuu ameloblastoom järgmisteks alamliikideks:
- follikulaarne ameloblastoom - stroomas on omapärased folliikulid või epiteeli saarekesed;
- pleomorfne - sisaldab epiteeli ahelate võrku;
- akantomatoosne - erineb keratiini moodustumisest kasvajarakkude piirkonnas;
- basaalrakk - sellel on basaalrakulisele kartsinoomile iseloomulikud tunnused;
- teraline rakk - sisaldab epiteelis acidofiilset graanulit.
Praktikas leitakse sagedamini kahte esimest tüüpi neoplasmi: follikulaarne ja pleomorfne vorm. Paljudel patsientidel on ühes kasvajas mitme histoloogilise variandi kombinatsioon.
Tüsistused ja tagajärjed
Ameloblastoom areneb uuesti isegi mitu aastat pärast selle eemaldamist. Umbes 1,5-4% juhtudest on võimalik pahaloomuline kasvaja, mis avaldub moodustumise kiirenemise ja idanemise kaudu lähedalasuvatesse kudedesse.
Vahetutest operatsioonijärgsetest tagajärgedest võib nimetada valu ja turset, mis mööduvad iseenesest mitmeks päevaks. Valu võib levida lõualuu, hammaste, pea, kaela. Kui nädala jooksul ebamugavustunne ei kao, vaid süveneb, peaksite kindlasti arsti külastama. [16]
Muud võimalikud operatsioonijärgsed tüsistused:
- põletikulised protsessid;
- neuriit;
- paresteesia (tuimus, põskede, keele, lõualuude tundlikkuse vähenemine);
- hematoomid, pehmete kudede abstsessid.
Põletikulised protsessid võivad areneda antiseptikumide ebapiisava järgimisega, vale operatsioonijärgse hooldusega (näiteks kui toit satub haavale).
Kiiresti on vaja konsulteerida arstiga, kui:
- mõne päeva jooksul turse ei kao, vaid suureneb;
- valu muutub intensiivsemaks ja valuvaigistid on ebaefektiivsed;
- kehatemperatuur tõuseb mitu päeva;
- söögiisu vähenemise taustal ilmneb üldine nõrkus ja iiveldus.
Kasvu ajal moonutab kasvaja moodustumine hambumust ja lõualuu. See juhtub, et ameloblastoom mädaneb, moodustub pehmete kudede turse, mis võib olla keeruline fistulite paigaldamisega. [17]
Ameloblastoomi korduvat arengut retsidiivi kujul täheldatakse 60% juhtudest pärast konservatiivset kuretaaži, 5% juhtudest pärast radikaalset kirurgilist eemaldamist.
|
Operatsioonieelsed tüsistused |
|
|
Varased operatsioonijärgsed tüsistused |
|
|
Hilinenud tüsistused |
|
Diagnostika ameloblastoomid
Ameloblastoom diagnoositakse hambauuringu ja röntgenuuringu abil, mis võimaldab tuvastada iseloomulikke muutusi luustruktuuris. Diagnoosi kinnitamiseks on ette nähtud tsütoloogiline uuring. [18]
Analüüsid on mittespetsiifilised ja neid võib määrata üldise kliinilise diagnoosi osana:
- üldine vereanalüüs võetakse kolm korda (enne operatsiooni, pärast operatsiooni ja enne väljakirjutamist);
- kolm korda esitatakse ka uriinianalüüs;
- biokeemiline vereanalüüs võetakse kogu raviperioodi jooksul üks kord 14 päeva jooksul (üldvalgu, kolesterooli, karbamiidi, bilirubiini, kreatiniini, ALAT, ASAT tase);
- koagulogramm;
- SCC kasvaja markerid;
- vereanalüüs glükoositaseme määramiseks.
Lisaks tehakse kasvaja pinnalt saadud määrde tsütoloogiline uuring.
Ameloblastoomi tuvastamiseks kasutatakse järgmist instrumentaalset diagnostikat:
- Röntgen (annab teavet kasvaja suuruse, selle piiride ja struktuuri kohta);
- CT, kompuutertomograafia (meetod, mis on radiograafiast täpsem ja üksikasjalikum);
- MRI, lõualuude magnetresonantstomograafia;
- biopsia (raskustega lõpliku diagnoosiga);
- tsütoloogia, histoloogia (neoplasmi koostise uurimiseks kinnitage diagnoos).
Histoloogiline uurimine näitab, et ameloblastoomil on sarnane emaili elundi struktuur. Epiteeli väljakasvude perifeerias paiknevad kõrged kolonn- või kuubikujulised rakud, mis sisaldavad suuri hüperkroomseid tuumasid, üleminekuga polüedrilisele ja kuubilisele ning edasi keskosale - täherakulistele struktuuridele. Lõdvalt jaotunud rakkude vahel on erineva suurusega tsüstid, mis on täidetud granuleeritud või homogeense sisuga. [19]
Tsüstilised õõnsused võivad olla kaetud seestpoolt kihistunud lameepiteelkoega. Sellistes olukordades määrab arst kogu neoplasmi kudede uurimiseks ekstsisioonbiopsia.
Kasvaja parenhüüm võib hõlmata peamiselt lamerakujuliste epiteelirakkude kombinatsioone või nööre või polühedriliste ja sammasrakkude väljakasvu. Mõnikord sisaldab struktuur basaal -epiteeli rakke, samuti sambaepiteeliga kaetud näärmekudet. Harvadel juhtudel täheldatakse neoplasmi angiomatoosset struktuuri. Kasvaja strooma on hästi arenenud; võib esineda hüalinoos koos fokaalse kaltsifikatsiooniga.
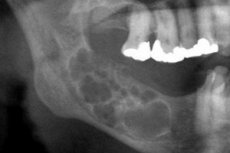
Ameloblastoomi röntgenipilt on üsna spetsiifiline. Röntgenikiirguse eristav kriteerium on erineva astme õõnsuste varjude läbipaistvus. Õõnsused võivad olla erineva läbipaistvusega, alates madalast kuni kõrgeni. Tsüsti keskosa on alati väga läbipaistev. Ameloblastoomi tsüstilise variandi korral võib leida ühe suure tsüsti, mis paikneb alalõualuu nurga ja harude piirkonnas, ehk polütsüstoma. Suurt tsüsti iseloomustavad radiograafiliselt selged moodustumispiirid, sageli homogeenne luude haruldus. Mõnel juhul projitseeritakse põrutatud hammas tsüstilisele õõnsusele, kuid selle kroon asub väljaspool, erineva hammaste paigutusega. Polütsüstoomi röntgenuuring näitab mitme erineva läbimõõduga tsüsti olemasolu, mis on üksteise kõrval (nagu "seebimullid"). Moodustistel on selge ümar konfiguratsioon, mõnikord ebaühtlaste kontuuridega. Võib sisaldada kahjustatud hamba. [20]
Tahke ameloblastoom röntgenogrammil määratakse luude ebaühtlase harulduse ja suhteliselt selgete piiridega. Mõnel patsiendil leitakse harvaesinemise taustal vaevu eristatavaid tsüstilisi õõnsusi, mis sageli viitavad neoplasmi üleminekuperioodile tahkelt ameloblastoomilt tsüstilisele.
Diferentseeritud diagnoos
Ameloblastoomi tuleks eristada järgmiste patoloogiatega:
- osteoblastoklastoom;
- odontogeensed tsüstid;
- kiuline osteodüsplaasia;
- sarkoom ;
- krooniline osteomüeliit (koos mädase kasvajaga).
Kui tuumori moodustumine asub alalõualuu nurgas, tuleb seda lisaks eristada odontoomist, hemangioomist, kolesteatoomist, fibroomist, eosinofiilsest granuloomist.
Kellega ühendust võtta?
Ravi ameloblastoomid
Ameloblastoomi saab ravida ainult kirurgiliselt, nimelt kasvaja poolt kahjustatud lõualuu kudede eemaldamisega. Sekkumise ulatuse määrab patoloogilise protsessi asukoht ja staadium. Mida varem operatsioon viiakse läbi, seda vähem tuleb struktuure eemaldada. Kui neoplasm on saavutanud suure suuruse ja levinud ülekaalus olevale luukoele, võib osutuda vajalikuks eemaldada osa lõualuust ja isegi kogu hambumus. Kuna operatsioon viiakse läbi näopiirkonnas, kus esteetiline tegur on eriti oluline, lõpetatakse sekkumine eemaldatud kudede ja elundite rekonstrueeriva korrektsiooniga - see tähendab nähtava kosmeetilise defekti kõrvaldamisega. [21]
Pärast kasvaja fookuse resektsiooni alustatakse ravimteraapiat, mille eesmärk on vältida operatsioonijärgseid tüsistusi ja patoloogia uuesti arengut.
Pärast operatsiooni määrab antibiootikumid kirurg. Sageli muutub Amoxiclav valitud ravimiks, mis on seotud selle efektiivsuse, minimaalse vastunäidustuste ja kõrvaltoimete arvuga. Ravimeid võetakse, järgides rangelt arsti kirjeldatud skeemi.
Valu tekkimisel võetakse valuvaigisteid ja põletikuvastaseid ravimeid (näiteks nimesuliid), samuti immuunsust toetavaid vitamiinikomponente.
Tavaliselt kasutatakse suu loputamiseks kloorheksidiini, furatsiliini lahust, Miramistini.
Taastusravi etapis on oluline järgida spetsiaalset dieeti. Toit peaks olema pehme (optimaalselt vedel), mugava temperatuuriga. Dieedist tuleks välja jätta vürtsikad maitseained, sool ja suhkur, sooda, alkohoolsed joogid, toores taimne toit. [22]
Ravimid
Ravimite valimisel tuleb arvesse võtta vastunäidustusi, ravimite toksilisuse astet, võimalikke kõrvaltoimeid, pehmetesse kudedesse tungimise kiirust ja organismist väljutamise tähtaega. [23]Võimalik on välja kirjutada järgmised ravimid:
- Ibuprofeen - võtke üks tablett kolm korda päevas kolme päeva jooksul. Pikem kasutamine võib negatiivselt mõjutada seedesüsteemi seisundit.
- Ketanov - suu kaudu üks või mitu korda, sõltuvalt valu raskusest, 10 mg annuse kohta, kuni 3-4 korda päevas. Ravi kestus ei ületa viit päeva, mis väldib seedetrakti erosiooni ja haavandilisi kahjustusi.
- Solpadein - kasutatakse tugeva valu kõrvaldamiseks, 1-2 tabletti kolm korda päevas, säilitades intervalli annuste vahel vähemalt 4 tundi.Ärge võtke ravimit üle viie päeva. Pikaajalisel kasutamisel on võimalik kõhuvalu, aneemia, unehäired, tahhükardia.
- Tsetrin - turse leevendamiseks võtke 1 tablett päevas koos veega. Ravim on tavaliselt hästi talutav, ainult mõnikord võib see põhjustada seedetrakti ebamugavust, peavalu, unisust, suukuivust.
- Amoksiklav - operatsioonijärgsel perioodil määrata 500 mg 2-3 korda päevas kuni 10 päeva. Võimalikud kõrvaltoimed: düspepsia, peavalu, krambid, allergilised reaktsioonid.
- Cifran (tsiprofloksatsiin) on ette nähtud antibiootikumravi osana üksikannustes. Võimalike kõrvaltoimete hulka kuuluvad iiveldus, kõhulahtisus, allergilised reaktsioonid.
- Linkomütsiin on antibiootikum-linkosamiid, mida võetakse 500 mg kolm korda päevas. Ravi võib kaasneda iivelduse, kõhuvalu, pöörduva leukopeenia ja tinnitusega. Ravikuuri lõpus kaovad sellised kõrvaltoimed iseenesest.
Füsioteraapia ravi
Kudede parandamise kiirendamiseks võib pärast ameloblastoomi kirurgilist resektsiooni kasutada füsioteraapiat. Hea efekti annavad:
- elektriline kokkupuude ülikõrgete sagedustega oligotermilises või athermaalses annuses, mis kestab 10 minutit, kuus protseduuri ravikuuri kohta;
- Flukturatsioon kestusega 10 minutit, kuus protseduuri (kolm - iga päev ja ülejäänud - üks kord kahe päeva jooksul);
- infrapunalaser ravi kestusega 15-20 minutit, iga päev, 4 protseduuri ulatuses;
- magnetiline laserravi lainepikkusel 0,88 mikronit, koguvõimsus 10 mW, magnetiline induktsioon 25–40 mT, kestus 4 minutit ja kaheksa seansi kestus.
Kui operatsiooni piirkonda jäävad tihendid ja katkised muutused, on ultraheliravi näidustatud pidevas režiimis, seansi kestus kuni 8 minutit ja pea pindala 1 cm². Ravikuur koosneb 8-10 seansist.
Taimne ravi
Kuidas võivad ürdid aidata ameloblastoomi korral? Teatud taimed suudavad leevendada valu ja stimuleerida immuunsüsteemi, kiirendades seeläbi kudede paranemist. Teised ravimtaimede eelised on teada:
- ravimtaimedel võib olla vähivastane toime;
- paljud taimed säilitavad happe-aluse tasakaalu;
- taimsed preparaadid imenduvad hästi isegi nõrgenenud kehaga patoloogia mis tahes etapis;
- maitsetaimed parandavad keha kohanemist uute eksistentsitingimustega, hõlbustavad operatsioonijärgse staadiumi kulgu.
Ravimtaimi saab kasutada nii kuivatatud kui ka värskelt koristatud. Nendest valmistatakse leotised, keetmised. Ameloblastoomi korral on asjakohased järgmised ravimtaimed:
- Katarantus on kasvajavastase toimega põõsas. Tinktuuri valmistamiseks võtke 2 spl. L. Taime oksi ja lehti, vala 250 ml viina, hoia 10 päeva pimedas kohas, filtreeri. Võtke 5 tilka pool tundi enne sööki, suurendades annust iga päev, suurendades 10 tilka päevas. Ravi kestus on 3 kuud. Ettevaatust: taim on mürgine!
- Vahukomm on tuntud rögalahtistav ja põletikuvastane taim, mis ei ole vähem efektiivne erinevates kasvajaprotsessides. Üks supilusikatäis purustatud risoome valatakse termosesse 200 ml keeva veega, hoitakse 15 minutit, valatakse tassi ja jahutatakse toatemperatuuril 45 minutit, seejärel filtreeritakse. Seda võetakse suu kaudu kolm korda päevas pärast sööki, 50-100 ml, 2-3 nädala jooksul.
- Marsh calamus - selle taime risoomis on terpenoid, millel on valuvaigistav ja taastav toime. Infusioon valmistatakse kiirusega 1 spl. L. Hakitud juur 200 ml keeva veega. Võtke 50 ml päevas (jagatuna kaheks annuseks).
- Barberry - sisaldab alkaloidi, mida kasutatakse edukalt isegi pahaloomuliste kasvajate raviks. Lodjapuu (20 g) juured ja noored võrsed valatakse 400 ml keeva veega, keedetakse 15 minutit, seejärel infundeeritakse umbes 3-4 tundi. Filtreerige ja viige maht keedetud veega 500 ml-ni. Joo 50 ml 4 korda päevas.
- Immortelle - leevendab suurepäraselt spasme ja kõrvaldab valu pärast operatsiooni. Infusiooni valmistamiseks võtke 3 spl. L. Purustatud taim, vala 200 ml keeva veega, nõuda 40 minutit, filtreerida. Maht viiakse keedetud veega 200 ml -ni. Võtke 50 ml kolm korda päevas pool tundi enne sööki, kuu aega.
- Takjajuur - omab kasvajavastast toimet. Seda võetakse suu kaudu keetmise kujul (10 g 200 ml vee kohta), 100 ml kaks korda päevas, kuu aega.
- Sedum - selle ürdi keetmine ja infusioon parandab ainevahetust, toonib, kõrvaldab valu ja peatab põletikulise protsessi. Infusioon valmistatakse 200 ml keeva veega ja 50 g taime kuivadest purustatud lehtedest. Nad joovad 50-60 ml päevas.
- Tatarnik - takistab kasvaja kordumise arengut. Infusiooni valmistatakse kiirusega 1 spl. L. Lehed 200 ml keeva veega. Võtke 100 ml 3 korda päevas.
- Saialill - soodustab patoloogiliste fookuste resorptsiooni, vere puhastamist, haavade paranemist. Apteekide tinktuuri võetakse 20 tilka 15 minutit enne sööki (veega) kolm korda päevas, kuu jooksul.
Ravimtaimede kasutamise peab heaks kiitma raviarst. Neid ei tohi mingil juhul traditsioonilise ravi asemel kasutada. [24]
Kirurgia
Ravi seisneb ameloblastoomi kiire eemaldamises. Mädase põletikulise protsessiga teostab kirurg suuõõne puhastamist. Neoplasm kooritakse, seinad pestakse fenooliga: see on vajalik nekrootiliste protsesside käivitamiseks kasvaja elementides ja nende arengu aeglustamiseks. Kui operatsioon viiakse läbi alalõualuu piirkonnas, teostatakse täiendavalt luude siirdamine ja hambaproteesimine, kandes pidevalt ortopeedilist aparaati. Operatsiooni lõpus ei õmmelda õõnsust, et vähendada kasvaja kordumise ohtu. Õmbluse asemel kasutatakse tamponaadi, mis soodustab õõnsuse seinte epiteelistumist. [25]
Keerulistel vanadel juhtudel viiakse läbi lõualuu osaline disartikulatsioon (lõualuu operatiivne keerdumine piki liigesepiiri piiri, mis ei nõua luude lõikamist). Lõualuu eemaldatud osa asemel implanteeritakse spetsiaalse ortopeedilise aparaadi abil luuplaat.
Kui ameloblastoomi eemaldamine on mingil põhjusel võimatu või kui neoplasm on pahaloomuline, määratakse kiiritusravi. [26]
Pärast operatsiooni määratakse opereeritud patsientidele antibiootikumikuur, selgitatakse operatsioonijärgse toitumise põhipunkte. Mitu nädalat ei tohiks patsient süüa kõva ja karedat toitu ning pärast iga söögikorda on vaja loputada suud spetsiaalse lahusega. [27]
Ameloblastoomi eemaldamine toimub järgmiselt:
- Kui neoplasm on luumassi lokaliseeritud, viiakse läbi alalõua osaline resektsioon.
- Kui ameloblastoom on suur ja ulatub alalõua servani, viiakse läbi alalõualuu resektsioon. Kui oksal on tõsiseid kahjustusi ja see mõjutab kondülaarset protsessi, on see näidustus alalõua ja neoplasmide disartikulatsioonist terve koe piirini.
- Korduva kasvaja kasvu välistamiseks peab kirurg olema kursis ablastilise ja antiklastilise kirurgia põhimõtetega ning neid järgima.
Patsient viibib statsionaarselt umbes 2 nädalat, pärast mida viiakse ta ambulatoorsele vaatlusele koos kohustusliku visiidiga arsti juurde:
- esimesel aastal pärast operatsiooni - iga kolme kuu tagant;
- järgmise kolme aasta jooksul - üks kord kuue kuu jooksul;
- edasi - kord aastas.
Ärahoidmine
Et vältida tüsistusi põletikuliste protsesside, patoloogiliste luumurdude ja pahaloomuliste kasvajate kujul operatsioonieelses staadiumis, on vaja võimalikult kiiresti avastada ameloblastoom. Kõigile eranditult patsientidele soovitatakse kompleksset ravi sümptomaatiliste ravimite ja antibiootikumravi kasutamisega.
Verejooksu vältimiseks operatsioonijärgse taastumise etapis tuleb jälgida vere hüübimise kvaliteeti ja vererõhu näitajaid.
Hilinenud kõrvaltoimete ennetamine on tihedalt seotud kvalifitseeritud diagnostika, esialgse stereolitograafilise modelleerimisega. Optimaalne on radikaalne sekkumine järgneva luu plastilise kirurgiaga, millega kaasnevad endoproteesid ja sebraimplantaadid, kontuurplast, siirdatud mikrovaskulaarsed meetmed.
Prognoos
Ameloblastoomi diagnoositakse sageli juba kasvu hilises staadiumis, mis on seotud haiguse ebapiisavalt väljendatud sümptomitega ja selle vähese levikuga. Peamine võimalus kasvaja raviks on selle kohene eemaldamine koos edasise rekonstrueerimisega (võimaluse korral).
Soodsa prognoosi põhitegur on haiguse varajane diagnoosimine ja õigeaegne kvalifitseeritud ravi, sealhulgas kirurgiline eemaldamine, keemiline või elektriline hüübimine, kiiritusravi või kiiritusravi kombinatsioon.
Operatsioonijärgse taastumise edasised tulemused sõltuvad ravi mahust ja iseloomust, sealhulgas operatsioonist. Näiteks toob alumise lõualuu radikaalne eemaldamine kaasa oluliste kosmeetiliste defektide ilmnemise, samuti kõne- ja närimisfunktsiooni halvenemise. [28]
Radikaalseid sekkumisi läbinud patsientide taastusravi peamine punkt on lõualuu funktsiooni korrigeerimine. Selleks viiakse läbi esmane või hilinenud luude siirdamine, millele järgneb hammaste proteesimine. Sellise operatsiooni ulatuse määrab näo -lõualuu kirurg.
Praegu ei ole üksikute hammaste proteesimise meetodid pärast ameloblastoomi eemaldamist piisavalt välja töötatud, hoolimata asjaolust, et näo konfiguratsiooni ja lõualuu funktsionaalsuse taastamine on sotsiaalse ja meditsiinilise rehabilitatsiooni oluline punkt.

