Nodoosne periarteriit
Viimati vaadatud: 07.06.2024

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
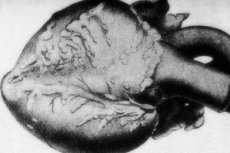
Haruldase patoloogia - sõlmelise periarteriidiga - kaasneb keskmise ja väikese kaliibriga arteriaalsete veresoonte kahjustus. Veresoonte seintes on sidekudede lagunemise, põletikuliste infiltratsiooni ja sklerootiliste muutuste protsessid, mille tulemuseks on täpselt määratletud aneurüsmide ilmnemine. [1]
Muud haiguse nimed: polüarteriit, nekrotiseeriv arteriit, parkarteriit.
Epidemioloogia
Periarteriit Nodosa on süsteemne patoloogia, nekrotiseeriv vaskuliit, mis kahjustab lihastüübi keskmist ja väikseid arteriaalseid anumaid. Enamasti levib haigus nahale, neerudele, lihastele, liigestele, perifeersele närvisüsteemile, seedetraktile, aga ka muudele elunditele, harvemini - kopsud. Patoloogia avaldub tavaliselt kõigepealt üldiste sümptomitega (palavik, tervise üldine halvenemine), seejärel lisatakse spetsiifilisemad märgid.
Haiguse kõige levinumad meetodid on biopsia ja arteriograafia.
Ravi jaoks kõige vastuvõetavamad ravimid on glükokortikoidsed ravimid ja immunosupressandid.
Sõlmelise periarteriidi esinemissagedus on vahemikus kaks kuni kolmkümmend juhtu ühe miljoni patsiendi kohta.
Patsientide keskmine vanus on 45–60 aastat. Mehi mõjutatakse sagedamini (6: 1). Naistel on haigus sagedamini astmaatiline, bronhide astma ja hüpereosinofiilia tekke.
Ligikaudu 20% -l diagnoositud sõlmelise periarteriidi juhtudest leitakse patsientidel hepatiit (B või C). [2], [3]
Põhjused nodoosne periarteriit
Teadlased pole veel avastanud sõlmelise periarteriidi arengut. Haiguse peamised käivitajad on siiski tuvastatud järgmiselt:
- Reaktsioon ravimite võtmisele;
- Viirusnakkuse püsivus (B-hepatiit).
Spetsialistid on koostanud üsna muljetavaldava loetelu ravimite kohta, mis on seotud periariidi Nodosa väljatöötamisega. Nende ravimite hulgas:
- Beeta-laktaam antibiootikumid;
- Makroliidravimid;
- Sulfoonamiidravimid;
- Kinoloonid;
- Viirusevastased;
- Seerumid ja vaktsiinid;
- Selektiivsed serotoniini tagasihaarde inhibiitorid (fluoksetiin);
- Krambivastased ained (fenütoiin);
- Levodopa ja Carbidopa;
- Tiazides ja silmuse diureetikumid;
- Hüdralasiin, propüültioratsiil, minotsükliin jne.
B-hepatiidi pinna antigeeni (HBsAG) või sellega immunokompleksid tuvastati igal kolmandal kuni neljandal patsiendil periariidi Nodosaga. Samuti tuvastati viiruse replikatsiooni käigus moodustunud HBCAG antigeeni muid B-hepatiidi antigeene (HBEAG) ja HBCAG antigeeni antikehad. Tähelepanuväärne on see, et sõlmelise periarteriidi esinemissagedus Prantsusmaal on viimastel aastakümnetel märkimisväärselt vähenenud, tänu laialt levinud vaktsineerimisele B-hepatiidi B.
Samuti tuvastatakse C-hepatiidi viirus kümnest patsiendist umbes üks, kuid teadlaste suhte peensused pole veel tõestanud. Muud viirusnakkused on ka "kahtluse all": inimese immuunpuudulikkuse viirus, tsütomegaloviirus, punetised ja Epstein-Barri viirused, T-Lymphotropiline viirus I tüüpi, Parvoviirus B-19 jt.
B-hepatiidi ja gripivaktsineerimise kaasamist Periarteriit Nodosa arengus on põhjust.
Arvatakse, et täiendav kahtlustatav tegur on geneetiline eelsoodumus, mis nõuab ka tõendeid ja edasist uurimist. [4]
Riskitegurid
Periariit Nodosa on halvasti mõistetav haigus, kuid eksperdid peavad seda juba polüetioloogiliseks, kuna selle arenguga võivad olla seotud paljud põhjused ja tegurid. Sageli leitakse, et see on seotud fookusinfektsioonidega: streptokoki, stafülokoki, mükobakteriaalne, seen, viirus ja teised. Olulist rolli mängib inimese ülitundlikkus mõne ravimiga - näiteks antibiootikumide ja sulfoonamiidide jaoks. Kuid paljudel juhtudel, isegi hoolika diagnoosimisega, ei saa etioloogilist tegurit tuvastada.
Need on riskitegurid, millest arstid teavad täna:
- Üle 45-aastased vanuserühmad ja 0–7-aastased lapsed (geneetiline tegur);
- Järsud temperatuurimuutused, hüpotermia;
- Liigne kokkupuude ultraviolettvalgusega, liigne päevitusega;
- Liigne füüsiline ja vaimne ülekoormus;
- Kõik kahjulikud mõjud, sealhulgas trauma või kirurgia;
- Hepatiit ja muud maksahaigused;
- Metaboolsed häired, suhkurtõbi;
- Hüpertensioon;
- Vaktsiinide manustamine ja HBsAGi püsivus seerumis.
Pathogenesis
Nodulaarse periarteriidi patogenees seisneb keha hüperallergilise reageeringu moodustumises etioloogiliste tegurite mõjule, autoimmuunse reaktsiooni tekkes antigeeni-antikehade tüüpi (eriti veresoonte seinte) abil immunokomplekside moodustumisel.
Kuna endoteelirakud on varustatud IgG FC-fragmendi retseptoritega koos komplemendi CLQ esimese fraktsiooniga, hõlbustatakse immunokomplekside ja veresoonte seinte vastastikmõju mehhanisme. Täheldatakse immunokomplekside sadestumist veresoonte seintes, mis eeldab immuunsuse põletikulise protsessi arengut.
Moodustatud immunokompleksid stimuleerivad komplementi, mis põhjustab seinakahjustusi ja kemotaktiliste komponentide moodustumist, mis meelitavad kahjustuste piirkonda neutrofiile. [5]
Neutrofiilid täidavad fagotsüütilist funktsiooni seoses immunokompleksidega, kuid samal ajal vabastavad nad veresoonte seina kahjustavaid lüsosomaalseid proteolüütilisi ensüüme. Lisaks on neutrofiilid "liimitud" endoteeli külge ja vabastavad komplemendi juuresolekul aktiivsed hapnikuradikaalid, mis provotseerivad veresoonte kahjustusi. Samal ajal on verehüüve suurenenud tegurite endoteeli vabanemine ja mõjutatud veresoonte verehüüvete moodustumine on võimeline.
Sümptomid nodoosne periarteriit
Sõlmeline periarteriit näitab üldiste mittespetsiifiliste ilmingute järgi: inimesel on pidevalt kõrgenenud temperatuur, ta on järk-järgult õhem, häirib valu lihastes ja liigestes.
Püsiva palaviku vormis palavik on iseloomulik 98–100% juhtudest: temperatuuri kõver on ebaregulaarne, antibiootikumiravile ei reageeri, kuid kortikosteroidravi on efektiivne. Temperatuur võib hiljem normaliseeruda mitmeorgaanilise patoloogia arengu taustal.
Patsientide kaalukaotus on oma olemuselt patognomooniline. Mõned patsiendid kaotavad mitme kuu jooksul 35–40 kg kaalu. Õhukese aste on suurem kui onkopatoloogiates.
Lihas- ja liigesevalu on eriti iseloomulik sõlmelise periarteriidi algfaasile. Valulikkus mõjutab eriti suuri liigeseid ja vasika lihaseid. [6]
Polüorgaanilised patoloogiad jagunevad mitut tüüpi, mis määrab haiguse sümptomatoloogia:
- Kui neeru veresooned on mõjutatud (ja see juhtub enamikul patsientidest), suureneb vererõhk. Hüpertensioon on püsiv, püsiv, põhjustades rasket retinopaatiat. Visuaalse funktsiooni kaotamine on võimalik. Uriini analüüsis tuvastatakse proteinuuria (kuni 3 g/päevas), mikro- või makroheeria. Mõnel juhul moodustub aneurüsmi rebenditega laienenud laev perirenaalne hemorraagia. Neerupuudulikkus areneb haiguse esimese kolme aasta jooksul.
- Kui kõhuõõnes olevad veresooned on kahjustatud, ilmneb sümptomatoloogia juba Periarteriidi Nodosa varases staadiumis. Peamised sümptomid on kõhuvalu, püsiv ja progressiivsed. Märgitakse düspeptilisi häireid: kõhulahtisus vere seguga kuni kümme korda päevas, väsitamine, iivelduse rünnakud ja oksendamine. Haavandi perforatsiooni korral tekib ägeda peritoniidi tunnused. Seedetrakti verejooks on oht.
- Koronaarkahjustuste korral pole südamevalu iseloomulik. Tekstuvad infarktid, peamiselt väikese fookaalse olemusega. Kiiresti suurenevad kardioskleroosi nähtused, mis hõlmab rütmihäirete ilmnemist, südamepuudulikkuse tunnuseid.
- Kui hingamissüsteem mõjutab, tuvastatakse kopsudes bronhospasmid, hüpereosinofiilia, eosinofiilsed infiltraadid. Kopsude veresoonte põletiku moodustumine on iseloomulik: haigusega kaasneb köhimine, napp röga eritis, harvemini - hemoptüüs, suurenevad ebapiisava hingamisfunktsiooni sümptomid. Röntgenikiirgus visualiseerib järsult suurenenud veresoonte mustrit seisva kopsu tüübil, kopsukoe sissetungimine (peamiselt juurpiirkonnas).
- Perifeerse närvisüsteemiga on täheldatud asümmeetriline polü ja mononeuriit. Patsienti häirib tugev valu, tuimus ja mõnikord ka lihasnõrkus. Jalasid mõjutatakse sagedamini, relvad harvemini. Mõned patsiendid moodustavad polümüeloradikuloneuriiti, jalgade ja käte pareesi. Sageli leitakse naha nekroosi veresoonte, haavandite ja fookuste ääres omapärased sõlmed. Võimalikud on pehmete kudede nekroos ja gangrenoossete komplikatsioonide areng.
Esimesed märgid
Periarteriidi esialgne kliiniline pilt NODosa on palavik, äärmise väsimuse tunne, suurenenud öised higistused, isu kaotus ja kõõlus, lihasnõrkus (eriti jäsemetes). Paljudel patsientidel tekivad lihasvalu, millega kaasneb fookusisheemiline müosiit ja liigesevalu. Mõjutatud lihased kaotavad jõu, võib tekkida liigeste põletikulised protsessid. [7]
Esimeste märkide raskusaste varieerub, mis sõltub suuresti sellest, millist elundit või elundisüsteemi mõjutab:
- Perifeerne närvisüsteemi kiindumus avaldub ulnari, mediaani ja peroneaalse närvide motoorsete ja sensoorsete häiretega; Võib tekkida ka distaalne sümmeetriline polüneuropaatia;
- Kesknärvisüsteem reageerib peavaludega patoloogiale, harvemini on kõrge vererõhu taustal lööke (isheemiline ja hemorraagiline);
- Neerukahjustus avaldub arteriaalse hüpertensiooni, uriini igapäevase vähenemise, ureemia, uriini sette üldiste muutuste, vere ja valgu ilmnemise uriinis ilmse rakusilindrite puudumisel, alaseljavalu ja rasketel juhtudel - neerupuudulikkuse tunnustel;
- Seedetrakt põhjustab maksa ja kõhuvalu, iiveldust, oksendamist, kõhulahtisust, malabsorptsiooni sümptomeid, soolestiku perforatsiooni ja peritoniit;
- Südame poolt ei pruugi olla patoloogilisi märke või südamepuudulikkuse sümptomid;
- Reticulate Livedo, redigeerides valulikke sõlmi, lööve vesiikulite või vesiikulite kujul, nekroosi piirkondi ja haavandilisi kahjustusi;
- Suguelundeid mõjutab orhiit, munandid muutuvad valusaks.
Neerukahjud periariidi nodosas
Neerud mõjutavad enam kui 60% -l periariidi Nodosaga patsientidest. Enam kui 40% juhtudest toimub neerupuudulikkus.
Neeruhäirete tõenäosus sõltub patsientide soost ja vanuse kategooriast, luustiku lihaste patoloogiate, südameklapi süsteemi ja perifeerse närvisüsteemi olemasolust haiguse tüübi ja faasi korral viirusliku hepatiidi antigeeni ja kardiovaskulaarsete väärtuste juuresolekul.
Nefropaatia arengu määr määratakse otseselt C-reaktiivse valgu ja reumatoidfaktori vere sisalduse järgi.
Nodulaarse periarteriidi neeruhäired on põhjustatud stenoosist ja neeruamade mikroaneurüsmide ilmnemisest. Patoloogiliste muutuste aste on korrelatsioonis närvisüsteemi häirete raskusastmega. Tuleb mõista, et neerukahjustused vähendavad järsult patsientide ellujäämise tõenäosust. Seda küsimust teatavate neerufunktsioonide häirete mõju kohta Periariidi NODosa kulgemisele ei ole siiski piisavalt uuritud.
Põletikuline protsess ulatub tavaliselt interlobulaarsetele arteriaalsetele veresoontele ja harvemini arterioolidele. Arvatavasti on glomerulonefriit sõlmelise periariidi suhtes iseloomulik ja seda on tuntud peamiselt mikroskoopilise angiidi taustal.
Neerupuudulikkuse kiire halvenemine on tingitud neerude mitmest infarktist. [8]
Südamekahjustus
Kardiovaskulaarsete kahjustuste pilti on märgitud igal teisel juhul kümnest. Patoloogia avaldub hüpertroofiliste muutustega vasaku vatsakese, südamepekslemise, südame rütmihäirete korral. Koronaarsõidukite põletik sõlmelises periarteriidil võib esile kutsuda stenokardia-pectorise ja müokardi infarkti tekkimise.
Makropreparaatides näitab enam kui 10% juhtudest sõlmepaksendusi nagu käevõrudest, alates mõne millimeetri läbimõõduga (kuni 5,5 cm, kuni suured veresoonkonna tüved on kuni 5,5 cm). Sisselõike demonstreerib aneurüsmi, sageli trombootilise täidisega. Lõplikku diagnostilist rolli mängib histoloogia. Sõlmelise periarteriidi tüüpiline tunnus on polümorfne veresoonte kahjustus. Märgitakse erinevat tüüpi sidekoe disorganiseerumist: [9]
- Mukoidi turse, fibrinoid muutub edasise skleroosiga;
- Vaskulaarse valendiku (kuni hävitamiseni) kitsendamine, verehüüvete moodustumine, aneurüsmid rasketel juhtudel - veresoonte rebenemine.
Vaskulaarsed muutused saavad käivitusmehhanismiks nekroosi, atroofiliste ja sklerootiliste protsesside, hemorraagiate tekkeks. Mõnel patsiendil on flebitis märgitud.
Süda näitab epikardi rasvkihi atroofiat, pruuni müokardi düstroofiat ja hüpertensiooni - vasaku vatsakese hüpertroofia korral. Koronaarsete kahjustuste korral arenevad fookuskaardi nekroos, düstroofia ja lihaskiudude atroofia. Müokardi infarktid on suhteliselt haruldased - peamiselt kaasneva verevoolu moodustumise tõttu. Trombovaskuliiti leidub pärgarterite arteriaalsetes kohvrites. [10]
Periariidi nodosa naha ilmingud
Haiguse naha tunnuseid täheldatakse igal teisel patsiendil, kellel on Periarteriit Nodosa. Sageli saab lööbete ilmumine esimeseks või üks esimesi häire märke. Tüüpilised sümptomid on:
- Vesikulaarne ja bullealne lööve;
- Veresoonte papulo-petehiaalne purpura;
- Mõnikord - subkutaansete sõlmede elementide välimus.
Üldiselt on sõlmelise periarteriidi naha ilmingud heterogeensed ja mitmekesised. Levinud märgid võivad olla järgmised:
- Lööve on põletikuline;
- Lööve on sümmeetriline;
- Turse on kalduvus, nekrootilised muutused ja hemorraagiad;
- Esialgses etapis lokaliseeritakse lööve alajäsemetes;
- Märgitakse evolutsioonilist polümorfismi;
- Jälgitav seos olemasolevate infektsioonide, ravimite, temperatuurimuutuste, allergiliste protsesside, autoimmuunsete patoloogiate, venoosse vereringega.
Nahakahjustused on mitmekesised, alates laikudest, sõlmedest ja purpurist kuni nekroosi, haavandite ja erosioonideni.
Periariait nodosa lastel
Juveniilne polüarteriit on polüarteriidi nodosa vorm, mida leidub peamiselt lastehaigetel. Seda haiguse kulgu eristatavat varianti eristab hüperregiline komponent, enamik perifeerseid anumaid on kahjustatud, kuiva kudede nekroosi, gangreensete protsesside kujul on oluline trombangiitiliste komplikatsioonide oht. Vistseraalsed häired avalduvad suhteliselt nõrgalt ega mõjuta patoloogia tulemusi, kuid on kalduvus perioodiliste ägenemistega pikaajalisele kursile.
Juveniilse polüarteriidi klassikaline vorm on raske kulg: neerukahjustus, kõrge vererõhk, kõhu isheemia, tserebraalkriisid, koronaarsete veresoonte põletik, kopsu vaskuliit, mitu mononeuriiti.
Haiguse põhjuste hulgas võetakse arvesse peamiselt allergilisi ja nakkuslikke tegureid. Sõlmelise periarteriidi klassikaline vorm on seotud B-hepatiidi viiruse nakkusega. Sageli täheldatakse haiguse ilmnemist koos ägedate hingamisteede viirusnakkuste, keskuse söötme ja stenokardiaga, mõnevõrra harvemini - vaktsiinide või ravimiteraapia kasutuselevõtuga. Geneetilist eelsoodumust ei välistata: sageli leidub haige lapse otsestel sugulastel reumatoloogilisi, allergilisi või vaskulaarseid patoloogiaid.
Sõlmelise periarteriidi esinemissagedus lapsepõlves pole teada: haigus diagnoositakse väga harva.
Patogenees on sageli tingitud immunokompleksprotsessidest, mille suurenenud komplemendi aktiivsus ja leukotsüütide akumuleerumine immunokompleks fikseerimise piirkonnas. Põletikuline reaktsioon ilmneb väikeste ja keskmise suurusega arteriaalsete pagasiruumide seintes. Selle tulemusel tekib proliferatiivse hävitav vaskuliit, veresoonte voodi deformeerub, vereringe pärssib, vere reoloogilised ja koagulatsiooni omadused häiritakse, täheldatakse tromboosi ja kudede isheemiat. Järk-järgult moodustub seinafibroos, moodustuvad aneurüsmid läbimõõduga kuni 10 mm.
Etapid
Sõlmeline periarteriit võib esineda ägeda, alaägeda ja krooniliste korduvate etappide korral.
- Ägedat etappi iseloomustab lühike algne periood, veresoonte kahjustuste intensiivne üldistamine. Haiguse kulg on selle algusest peale raske. Patsiendil on kõrge palavik palaviku palavik, rikkalik higistamine, hääldatud liigesevalu, müalgiad, kõhuvalu. Kui perifeerne vereringe mõjutab, tekivad kiiresti naha nekroosi laiad fookused, tekib distaalne gangrenoosne protsess. Siseorganite mõjutamisel täheldatakse intensiivseid veresoonte-ravi kriise, müokardiinfarkti, polüneuriiti, soole nekroosi. Ägedat perioodi saab jälgida 2-3 kuud või rohkem, kuni ühe aasta.
- Subaägeda staadium algab järk-järgult, peamiselt patsientidel, kellel on patoloogilise protsessi valdavalt lokaliseerimine siseorganite piirkonnas. Mitu kuud on patsientidel subfebriilne temperatuur või tõuseb perioodiliselt kõrgele temperatuurile. Seal on progresseeruv halvenemine, liigesed ja peavalud. Seejärel on aju vaskulaarse kriisi, kas kõhu sündroomi või polüneuriiti äge areng. Patoloogia jääb aktiivseks kuni kolm aastat.
- Kroonilist etappi võib täheldada nii ägeda kui ka alaägeda haiguse protsessis. Patsientidel hakkab kogema vaheldumisi sümptomite ägenemise ja kadumise perioode. Esimese paari aasta jooksul märgitakse ägenemisi iga kuue kuu tagant, täiendavad remissioonid võivad muutuda pikemaks.
Periariidi äge kulg nodosa
Sõlmelise periarteriidi äge faas on tavaliselt raske, kuna mõjutatud on teatud elutähtsad elundid. Lisaks kliinilistele ilmingutele mõjutavad haiguse aktiivsuse hindamist ka laboratoorsete muutuste näitajad, ehkki need pole piisavalt konkreetsed. Võib esineda kõrgenenud COE, eosinofiilia, leukotsütoos, suurenenud gamma-globuliin ja CIC arv, vähenenud komplemendi tase.
Sõlmelist periarteriiti iseloomustab kas välgukursus või perioodilised ägedad faasid patoloogia pideva progresseerumise taustal. Surmaga lõppenud tulemus võib esineda peaaegu igal hetkel neeru- või südame-veresoonkonna ebaõnnestumise, seedetrakti kahjustuste (eriti soolestiku eluliselt ohtliku perforatsiooniinfarkti) tekkega. Neerude, südame ja kesknärvisüsteemi häireid süvendab sageli püsiv arteriaalne hüpertensioon, mis põhjustab tõsiseid hiliseid komplikatsioone, mis võivad patsiendile surmaga lõppeda. Ravi puudumisel on viieaastane elulemus hinnanguliselt umbes 13%. [11]
Tüsistused ja tagajärjed
Patsientide seisundi raskusaste ja komplikatsioonide tõenäosus on põhjustatud vererõhu pidevast suurenemisest, kuni 220/110-240/170 mm Hg.
Haiguse aktiivne staadium lõpeb sageli aju vereringehäiretega. Patoloogia progresseerumine viib asjaoluni, et hüpertensioon muutub pahaloomuliseks, ajuõde ilmneb, mõnel patsiendil tekib krooniline neerupuudulikkus, aju hemorraagia ja neerude rebend.
Neerusündroom moodustub sageli, areneb juxtaglomerulaarne isheemia ja reniin-angiotensiin-aldosterooni süsteemi mehhanism on häiritud.
Seedetraktis märgitakse kohalike ja difuussete haavandite arengut, nekroosi fookuseid ja soolestikku, lisapõletikku. Patsientidel on intensiivne kõhuvalu sündroom, soole verejooks võib tekkida, seal on märke kõhukelme ärrituse kohta. Varasematel põletikulistel häiretel pole haavandilise koliidi histoloogilisi tunnuseid. Võib esineda sisemine verejooks, pankreatiit pankreonekroosiga, põrna ja maksainfarktiga.
Närvisüsteemi kahjustusi võib keeruliseks teha peavalu ja oksendamisega ajuveresoonte kriisi arendamine, mis avaldub järsult. Siis kaotab patsient teadvuse, klooni- ja toonilised krampe, märgitakse järsku hüpertensiooni. Pärast rünnakut on ajus sageli kahjustuste fookused, millega kaasneb pilk halvatus, diplopia, nystagmus, näo asümmeetria, visuaalne düsfunktsioon.
Üldiselt on Periarteriit Nodosa eluohtlik patoloogia ja nõuab võimalikult varasemat diagnoosi ning agressiivset ja pidevat ravi. Ainult sellistes tingimustes on võimalik saavutada stabiilne remissioon ja vältida tõsiste ohtlike tagajärgede tekkimist.
Periariidi nodosa tulemus
Enam kui 70% sõlmelise periarteriidiga patsientidest on vererõhk ja neerupuudulikkuse suurenemise tunnused esimese 60 alguse päeva jooksul. Närvisüsteemi võib mõjutada säilinud tundlikkusega, kuid piiratud motoorse aktiivsusega.
Kõhu veresooned võivad muutuda põletikuliseks, põhjustades tugevat kõhuvalu. Ohtlike tüsistuste hulka kuuluvad sageli mao- ja soolehaavandid, sapipõie nekroos, perforatsioon ja peritoniit.
Koronaarianumaid mõjutavad harvemini, kuid tulemus on ka võimalik: patsientidel tekivad müokardiinfarkti. Löögid tekivad siis, kui aju veresoon on kahjustatud.
Ravi puudumisel surevad patoloogia algusest peale peaaegu kõik patsiendid. Kõige sagedasemad probleemid, mis põhjustavad saatuslikku tulemust: ulatuslik arteriit, nakkuslikud protsessid, südameatakk, insult.
Diagnostika nodoosne periarteriit
Diagnostikameetmed algavad patsiendi kaebuste kogumisega. Erilist tähelepanu pööratakse lööbete olemasolule, nekrootiliste fookuste moodustumisele ja nahahaavandiliste kahjustuste, valu lööbe piirkonnas, liigestes, kehas, jäsemed, lihastes ja üldises nõrkuses.
Naha ja liigeste välist uurimist on kohustuslik hinnata lööbete ja valupiirkondade asukohta. Kahjustused on hoolikalt palpeeritud.
Haiguse aktiivsuse taseme hindamiseks viiakse läbi laboratoorsed testid:
- Üldine kliiniline kogu vere arv;
- Üldine terapeutiline biokeemiline veretöö;
- Seerumi immunoglobuliini taseme hindamine veres;
- Komplemendi taseme uurimine selle fraktsioonidega veres;
- C-reaktiivse valgu kontsentratsiooni sisalduse hindamine plasmas;
- Reumatoidsete tegurite määramine;
- Üldine uriinianalüüs.
Sõlmelises periarteriidi korral tuvastatakse uriinis hematuuria, silindruria ja proteinuuria. Vere analüüs näitab neutrofiilset leukotsütoosi, aneemiat, trombotsütoosi. Biokeemilist pilti tähistab γ ja α2-globuliini, fibriini, siaalhapete, seromukoidi, C-reaktiivse valgu fraktsioonide suurenemine.
Diagnoosi selgitamiseks viiakse läbi instrumentaaldiagnostika. Eelkõige viiakse läbi naha ja lihaste biopsia: alumisest või kõhu eesmisest seinast võetud biomaterjal näitab põletikulisi infiltraate ja veresoonte seinte nekroosi piirkondi.
Sõlmelise periarteriidiga kaasnevad sageli aneurüsmaalsed veresoonkonna muutused silmad, mis on nähtav silmatuulude uurimisel.
Neerunumade ultraheli doppleri ultraheliuuring aitab kindlaks teha nende stenoosi. Vaadake rindkere radiograafia visualiseerib kopsumustri suurenemist ja selle konfiguratsiooni häireid. Elektrokardiogramm ja südame ultraheli võivad tuvastada kardiopaatiaid.
Mikroproov, mida saab uurimiseks kasutada, on arteriidi, subkutaanse koe, vasika närvi ja lihaste eksudatiivses või proliferatiivses staadiumis mesenteriaalne arter. Maksast ja neerust võetud proovid võivad anda valimisviga põhjustatud valenegatiivse tulemuse. Lisaks võivad sellised biopsiad põhjustada diagnoosimata mikroaneurüsmide verejooksu.
Makropreratsioon patoloogiliselt muutunud koe kujul fikseeritakse etanoolis, kloorheksidiinis, formaliini lahuses edasiseks histoloogiliseks uuringuks.
Kudede biopsia, mida patoloogia ei mõjuta, on sobimatu, kuna periariidi Nodosal on fookus. Seetõttu võetakse biopsia suhtes kliinilise uuringu abil kinnitusega kude, mille kahjustust kinnitatakse.
Kui kliiniline pilt on minimaalne või puudub, saavad elektromüograafia ja närvide juhtivuse hindamise protseduurid tuvastada kavandatud biopsia valdkonna. Nahakahjustuste korral on eelistatud sügavate kihtide või PJC biomaterjali, välja arvatud pealiskaudsed kihid (demonstreerides ekslikke leide). Ka munandite biopsia on sageli sobimatu.
Diagnostilised kriteeriumid
Sõlmelise periarteriidi diagnoosimine põhineb anamneesis, iseloomulikel sümptomitel ja laboratoorse diagnostika tulemustel. Väärib märkimist, et muutused laboriparameetrites on mittespetsiifilised, kuna need kajastavad peamiselt patoloogia aktiivsuse etappi. Seda arvesse võttes eristavad spetsialistid selliseid haiguse diagnostilisi kriteeriume:
- Lihasvalu (eriti alajäsemetes), üldine nõrkus. Hajutatud müalgia ei mõjuta nimme- ja õlapiirkonda.
- Valusündroom munandpiirkonnas, mis pole seotud nakkuslike protsesside või traumaatiliste vigastustega.
- Ebaühtlane jäsemete ja keha nahal olevad reticuteeritud Livedo tüübid.
- Kaalukaotus üle 4 kg, mis ei ole tingitud dieedist ega muudest toitumismuutustest.
- Kõigi neuroloogiliste märkidega polüneuropaatia või mononeuriit.
- Diastoolse vererõhu suurenemine üle 90 mmHg.
- Suurenenud vere karbamiid (suurem kui 14,4 mmol/l - 40 mg%) ja kreatiniini (suurem kui 133 μmol/l - 1,5 mg%), mis ei ole seotud dehüdratsiooni või kuseteede obstruktsiooniga.
- HBsAg või sellega seotud antikehade esinemine veres (viiruslik hepatiit B).
- Vaskulaarsed muutused arteriogrammil aneurüsmide ja vistseraalsete arteriaalsete veresoonte oklusioonide kujul, ilma et oleks seostatud aterosklerootiliste muutustega, fibromuskulaarsete düsplastiliste protsesside ja muude põletikulise olemusega patoloogiateta.
- Veresoonte seinte granulotsüütilise ja mononukleaarsete rakkude infiltratsiooni tuvastamine väikeste ja keskmise kaliibriga arteriaalsetest veresoontelt võetud biomaterjali morfoloogilise diagnoosimise ajal.
Vähemalt kolme kriteeriumi kinnitamine võimaldab sõlmelise periarteriidi diagnoosimist.
Klassifikatsioon
Nodulaarse periarteriidi klassifikatsiooni ei ole üldiselt aktsepteeritud. Spetsialistid süstematiseerivad seda haigust tavaliselt etioloogiliste ja patogeneetiliste tunnuste, histoloogiliste tunnuste, ägeda kursuse, kliinilise pildi järgi. Valdav enamus praktikuid kasutab morfoloogilist klassifikatsiooni, mis põhineb kliiniliste kudede muutuste põhjal, kahjustatud veresoonte lokaliseerimise ja kaliibriga.
Nende haiguse kliiniliste tüüpide vahel tehakse vahet:
- Klassikaline variant (neeru-, neerupolüneuritiline)-mida iseloomustab neerude kahjustus, kesknärvisüsteem, persseceric närvisüsteem, süda ja seedetrakt.
- Monoorgan-nodulaarne variant on madala ekspressiooniga patoloogia tüüp, mis avaldub vistseropaatiate poolt.
- Dermato-trombangiitne variant on aeglaselt progresseeruv vorm, millega kaasneb vererõhu suurenemine, neuriidi areng ja perifeerne verevoolu halvenenud veresoonte luumenil ilmnenud sõlmede moodustised.
- Kopsu (astmaatiline) variant - avaldub kopsude, bronhide astma muutuste abil.
Rahvusvahelise RHK-10 klassifikatsiooni kohaselt hõivab sõlmeline veresoonte põletik selle jaotusega M30:
- M30.1 - allergiline tüüp kopsu kaasamisega.
- M30.2 on alaealiste tüüp.
- M30.3 - limaskestade ja neerude muutused (Kawasaki sündroom).
- M30.8 - muud tingimused.
Sõlmelise periarteriidi kulgu olemuse kohaselt jagunevad sellised patoloogiavormid:
- Piksevorm on pahaloomuline protsess, milles neerud mõjutavad, seal on soolestiku tromboos, soolesilmuste nekroos. Prognoos on eriti negatiivne, patsient sureb ühe aasta jooksul haiguse algusest peale.
- Kiire vorm ei ole eriti kiire, kuid muidu on sellel välkkiire vormiga palju ühist. Ellujäämine on kehv ja patsiendid surevad sageli neeruarteriaalse anuma äkilisse rebenemisse.
- Korduvat vormi iseloomustab haiguse protsessi suspensioon ravi tagajärjel. Kuid patoloogia kasv jätkub, kui ravimite annus väheneb, või muude provotseerivate tegurite mõjul - näiteks nakkushaiguse tekke arengu taustal.
- Aeglane vorm on enamasti trombangiitiline. See levib perifeersetele närvidele ja veresoontele. Haigus võib selle intensiivsust järk-järgult suurendada tosina aasta jooksul ja veelgi enam, kui tõsiseid tüsistusi pole. Patsient saab puudega ja nõuab pidevat pidevat ravi.
- Healoomulist vormi peetakse sõlmelise periarteriidi leebemaks variandiks. Haigus kulgeb eraldatult, peamised ilmingud leidub ainult nahal, on pikaajalisi remissiooniperioode. Patsientide ellujäämise määr on suhteliselt kõrge - kui pädev ja regulaarne teraapia.
Kliinilised juhised
Periariidi NODosa diagnoosimist tuleb kinnitada sobivate kliiniliste ilmingute ja laboratoorsete leidudega. Haiguse kinnitamiseks on oluline positiivne biopsia. Varane diagnoosimine on vajalik: enne patoloogia levimist elutähtsatesse elunditesse tuleks alustada erakorralist agressiivset ravi.
Sõlmelise periarteriidi kliinilisi sümptomeid iseloomustab väljendunud polümorfism. Haiguse tunnused HBV esinemisega ja ilma selleta on sarnased. Kõige teravam areng on tüüpiline ravimite geneesi patoloogia jaoks.
Sõlmekujulise periarteriidi kahtlusega patsientidel on soovitatav histoloogia, mis näitab tüüpilist pilti fokaalse nekrotiseeriva arteriidi kohta koos veresoonte seinas oleva segatüübi rakulise infiltratsiooniga. Skeletilihaste biopsiat peetakse kõige informatiivsemaks. Siseorganite biopsia ajal on sisemise verejooksu oht märkimisväärselt suurenenud.
Sõlmelise periarteriidiga patsientide terapeutilise taktika kindlaksmääramiseks on vaja jagada patoloogia raskusastme järgi, samuti eristada haiguse kursuse tulekindlat tüüpi, mida ei iseloomusta vastupidist sümptomaatilist arengut või isegi kliinilise aktiivsuse tugevdamist reageerides läbi poolteist kuud klassikalise patogeetilise raviga.
Diferentseeritud diagnoos
Sõlmeline periarteriit diferentseeritakse peamiselt teiste teadaolevate süsteemsete patoloogiatega, mis hõlmavad sidekoe.
- Mikroskoopiline polüarteriit on nekrotiseeriva vaskuliidi vorm, milles kapillaaride veresoonte, samuti venuleid ja arterioole mõjutavad antineutrofiilide antikehade moodustumisel. Haigus iseloomustab glomerulonefriidi ilmnemise, vererõhu järkjärgulise suurenemise, neerupuudulikkuse kiirenemise, nekrotiseeriva alveoliidi ja kopsu hemorraagia tekkimise.
- Wegeneri granulomatoosiga kaasneb kudede hävitavate muutuste tekk. Haavandid ilmuvad ninaõõne limaskestale, nina vahesein on perforeeritud, kopsukoe laguneb. Sageli tuvastatakse neutrofiilidevastased antikehad.
- Reumatoidset vaskuliiti iseloomustab troofiliste haavandiliste kahjustuste ilmnemine jalgadel, polüneuropaatia areng. Diagnoosimise käigus hinnatakse tingimata liigese sündroomi astet (erosiivse polüartriidi olemasolu koos liigeste konfiguratsiooni rikkumisega) tuvastatakse reumatoiditegur.
Lisaks esinevad periarteriidiga sarnased naha ilmingud septilise emboolia korral, vasakule kodade müksoomi. Enne immunosupressantide kasutamist periariidi nodosa raviks on oluline välja jätta septilised tingimused.
Borrelioonide haigusega patsientidel leidub selliste sümptomite nagu polüneuropaatia, palavik ja polüartriit (teine nimi borrelioosi nimi). Haiguse välistamiseks on vaja epidemioloogilist ajalugu jälgida. Hetked, mis võimaldavad borrelioosi kahtlustada, on järgmised:
- Puugihammustused;
- Looduslike fookuspiirkondade külastamine spetsiaalse puugi aktiivsuse perioodil (hiliskevad - varasügisel).
Diagnoosimiseks tehakse vereanalüüsi, et kontrollida borrelia antikehade olemasolu.
Kellega ühendust võtta?
Ravi nodoosne periarteriit
Ravi peaks olema võimalikult varakult ja pikaajaline, sõltuvalt kliiniliste sümptomite raskusest ja sõlmelise periarteriidi staadiumist.
Ägedal perioodil on voodipuhkus kohustuslik, mis on eriti oluline, kui sõlmelise periarteriidi patoloogilised fookused asuvad alajäsemetel.
Ravi lähenemisviis on alati põhjalik, lisades tsüklofosfamiidi (2 mg/kg suu kaudu päevas), mis on kasulik remissiooni alguse kiirendamiseks ja ägenemiste sageduse vähendamiseks. Nakkuslike komplikatsioonide vältimiseks kasutatakse tsüklofosfamiidi ainult siis, kui prednisoloon on ebaefektiivne.
Üldiselt on ravi sageli ebaefektiivne. Kliinilise pildi intensiivsust saab vähendada prednisolooni varajast manustamisega vähemalt 60 mg päevas suu kaudu. Lastel patsientidel on sobiv normaalne immunoglobuliin intravenoosseks manustamiseks.
Ravi kvaliteeti hinnatakse positiivse dünaamika olemasolul kliinilises käigul, labori ja immunoloogiliste väärtuste stabiliseerumisel ning põletikulise vastuse aktiivsuse vähenemisel.
Soovitatav on samaaegsete patoloogiate parandus või radikaalne elimineerimine, mis võib negatiivselt mõjutada sõlmelise periarteriidi kulgu. Selliste patoloogiate hulka kuuluvad kroonilise põletiku fookused, suhkurtõbi, emaka fibroidid, venoosse puudulikkuse krooniline vorm jne.
Erosioonide ja haavandite väline ravi hõlmab aniliinvärvide 1-2% lahuste kasutamist, epiteelilisi salve (Solcoseryl), hormonaalseid salve, ensüümi aineid (iruscol, chymopsin), dimksiidi rakendamisel. Sõlmedele kantakse kuiv kuumus.
Ravimid
Ravimid, mis on näidanud tõhusust periariidi nodosa ravis:
- Glükokortikoidid: prednisoloon 1 mg/kg kaks korda päevas kaks korda päevas 2 kuu jooksul, täiendav annus vähenemine 5–10 mg päevas hommikul (päev-päeva) kuni kliiniliste sümptomite kadumiseni. Võimalikud kõrvaltoimed: mao ja 12-kohaliste haavandite ägenemine või areng, immuunsuse nõrgenemine, tursed, osteoporoos, soohormoonide, katarakti, glaukoomi halvenenud sekretsioon.
- Immunosupressandid (kui glükokortikoidid on ebaefektiivsed), tsütostaatilised ained (asatiopriin patoloogia aktiivses staadiumis kuu jooksul 2–4 mg / kg päevas, täiendavalt üleminekuga hooldusdoosile 50–100 mg päevas pooleteise või kahe aasta jooksul, tsüklofosfamiidini 2 nädalat. Patoloogilise protsessi intensiivse kasvu korral, 4 mg/kg päevas kolme päeva jooksul, siis - 2 mg/kg päevas nädalas, vähenes annuse järkjärguline vähenemine kolme kuu jooksul. Teraapia kogukestus - vähemalt üks aasta. Võimalikud kõrvaltoimed: hematopoeetilise süsteemi mahasurumine, vähenenud resistentsus nakkustele.
- Impulssravi metüülprednisolooni 1000 mg või deksametasooni kujul 2 mg/kg päevas intravenoosselt kolme päeva jooksul. Samal ajal manustatakse esimesel päeval tsüklofosfamiidi 10–15 mg/kg päevas.
Kombineeritud raviskeem glükokortikoidide ja tsütostaatilistega on õigustatud:
- Efferentravi plasmafereesi, lümfotsütopheesi, immunosorptsiooni kujul;
- Antikoagulantravi (hepariin 5 tuhat ühikut 4 korda päevas, enoksipariin 20 mg päevas subkutaanselt, 4,3 mg 4,3 mg subkutaanselt;
- Antgregantravi (pentoksifülliin 200–600 mg päevas suu kaudu või 200–300 mg päevas intravenoosselt; dipüridamool 150-200 mg päevas; reopolüglukiin 400 mg intravenoosne tilk igal teisel päeval, 10 infusioonis; klopidogreeli 75 mg päevas);
- Mittesteroidsed põletikuvastased ravimid-mitteselektiivsed COX-i inhibiitorid (diklofenaki 50–150 mg päevas, ibuprofeen 800–1200 mg päevas);
- Selektiivsed COX-2 inhibiitorid (meloksikaam või Movalis 7,5–15 mg päevas toiduga, nimeliidi või nimiliidiga 100 mg kaks korda päevas, tselekoksiib või Celebrex 200 mg päevas);
- Aminokoliini ained (hüdroksüklorokiin 0,2 g päevas);
- Angioprotektorid (pamidiin 0,25–0,75 mg kolm korda päevas, ksanthinool nikotiin 0,15 g kolm korda päevas kuus);
- Ensüümide ettevalmistused (Wobenzyme 5 tabletid kolm korda päevas 21 päeva jooksul, veelgi - 3 tabletti kolm korda päevas pikka aega);
- Viirusevastased ja antibakteriaalsed ravimid;
- Sümptomaatilised ravimid (ravimid vererõhu normaliseerimiseks, südame aktiivsuse normaliseerimiseks jne);
- Vasodilataatorid ja kaltsiumikanali blokaatorite (nt Corinthar).
Tsüklofosfamiidiga tehtud ravi viiakse läbi ainult siis, kui on tugevaid näidustusi ja kui glükokortikosteroidsed ained on ebaefektiivsed. Ravimi võtmise võimalikud kõrvaltoimed: müelotoksilised ja hepatotoksilised toimed, aneemia, steriilne hemorraagiline tsüstiit, tugev iiveldus ja oksendamine, sekundaarne infektsioon.
Immunosupressantidega teraapiaga tuleks kaasneda vere parameetrite igakuine jälgimine (üldine vere arv, trombotsüütide arv, seerumi maksa transaminaaside aktiivsus, aluseline fosfataas ja bilirubiin).
Süsteemsed glükokortikosteroidid võetakse (manustatakse) peamiselt hommikul, annuse järkjärgulise vähenemisega ja suurendades tarbimise intervalli (manustamine).
Füsioterapeutiline ravi
Füsioteraapia on vastunäidustatud sõlmelise periarteriidi korral.
Ravimtaime
Hoolimata asjaolust, et sõlmeline periarteriit on üsna haruldane patoloogia, on selle häire ravis endiselt rahvameetodeid. Üritustega ravimisvõimalus tuleb siiski tingimata raviarstiga kokku leppida, kuna on vaja võtta arvesse haiguse raskust ja ebasoovitavate kõrvaltoimete tekkimise tõenäosust.
Sõlmelise periarteriidi varajases staadiumis võib taimsete abinõude kasutamine olla õigustatud.
- Mööduge läbi lihaveski kolm keskmist sidrunit, 5 spl. Nelkid, segage 500 ml meega ja valage 0,5 liitrit viina. Kõik on hästi segatud, purki valatud, sulgege kaas ja saatke külmkapile 14 päeva. Siis filtreeritakse tinktuur ja hakkab võtma 1 spl. Kolm korda päevas, pool tundi enne sööki.
- Valmistage ette taimne samaväärne segu pede, immortelle ja elekampani risoom. Võtke 1 spl. Vala segust klaasi keeva vett, nõudke pool tundi. Võtke 50 ml infusiooni kolm korda päevas enne sööki.
- Valmistage välja samaväärne segu kuivatatud violetsetest lilledest, pärimislehed ja kuivatatud lehmade lehed. Valage 2 spl. Segust 0,5 liitrit keeva vett, nõuavad kuni jahedat. Võtke söögikordade vahel 50 ml 4 korda päevas.
- Segage 1 spl. Immortelle, ussipuu ja elekampan, valage 1 liitrit keeva veega, nõudes kaks tundi. Seejärel filtreeritakse infusioon ja võetakse kolm korda päevas 100 ml eest.
Lihtne ja tõhus viis sõlmelise periarteriidi veresoonte seinte tugevdamiseks on rohelise tee regulaarne tarbimine. Peaksite iga päev jooma 3 tassi jooki. Lisaks võite võtta alkoholist tinktuure peibutusest või ženšennist, mis aitab vabaneda haiguse soovimatutest ilmingutest. Selliseid tinktuure saab osta igas apteegis.
Kirurgiline ravi
Kirurgiline ravi ei ole Periaritis Nodosa peamine ravi. Operatsiooni võib näidata ainult kriitilistes stenootilistes tingimustes, mis on kliiniliselt põhjustatud piirkondlikust isheemiast, või peamiste arteriaalsete tüvede oklusioonis (Takayasu arteriit). Muud operatsiooni näidustused hõlmavad järgmist:
- Hävitav trombangiit;
- Perifeersed gangreeni ja muud pöördumatute kudede muutused;
- Subfarüngeaalne stenoos Wegeneri granulomatoosis (mehaaniline hingetoru laienemine koos glükokortikosteroidide lokaalse kasutamisega).
Erakorraline operatsioon on ette nähtud kõhu tüsistuste jaoks: soolestiku perforatsioonid, peritoniit, sooleinfarkt jne.
Ärahoidmine
Sõlmelise periarteriidi ennetamise selget mõistet ei ole, kuna haiguse tegelikud põhjused pole üksikasjalikult teada. Kindlasti on vaja vältida kokkupuudet teguritega, mis võivad põhjustada patoloogia arengut: vältida hüpotermiat, füüsilist ja psühho-emotsionaalset ülepinda, viia tervisliku eluviisi, sööge õigesti, kaitske end bakteriaalsete ja viirusnakkuste eest.
Kui ilmnevad haiguse esimesed kahtlased märgid, on vaja arsti külastada nii kiiresti kui võimalik: sel juhul suurenevad sõlmeliste periarteriidi diagnoosimise ja raviks selle arengu algfaasis.
Haiguse ägenemise ennetamine sõlmelise periarteriidi remissiooniga patsientidel väheneb regulaarselt dispanseride vaatlusele, süstemaatilisele toetavale ja tugevdavale ravile, allergeenide elimineerimisele, ravimisele ja kontrollimatutele ravimitele. Vaskuliidi või sõlmelise periarteriidiga patsiente ei tohiks manustada seerumit, vaktsineerimist.
Prognoos
Kui sõlmeline periarteriit ei ravita, sureb viie aasta jooksul sada patsiendist 95. Samal ajal juhtub valdav enamus patsientide surmajuhtumitest haiguse esimese 90 päeva jooksul. See võib juhtuda, kui patoloogia on valesti või enneaegne diagnoositud.
Sõlmeliste periarteriidi surmavate tulemuste peamised põhjused on ulatuslik veresoonte põletik, nakkuslike patoloogiate ühinemine, südameatakk, insult. [12]
Glükokortikoidide õigeaegne manustamine suurendab viieaastast ellujäämist enam kui poole võrra. Glükokortikosteroidide kombinatsioon tsütostaatikaga on veelgi parem mõju. Kui haiguse sümptomite täielik kadumine saavutatakse, on selle ägenemise tõenäosus hinnanguliselt umbes 56-58%. Prognoosi ebasoodsaks teguriks peetakse lülisamba struktuuride ja aju kahjustuseks. [13]
Geneetiliselt määratud sõlmeline periarteriit on lapsepõlves täielikult ravitud umbes igal teisel juhul. 30% -l lastest iseloomustab seda haigust sümptomite püsiv kadumine pideva ravimi toetamise taustal. Letaalsus varases nooruses on 4%: surm on tingitud ajustruktuuride, kraniaalsete närvide kahjustusest. [14]
Isegi soodsa tulemuse korral nõuab sõlmeline periarteriit regulaarset reumatoloogilist kontrolli.. Mõnel juhul võib retsidiivid provotseerida raseduse või abordi teel.

