Artikli meditsiiniline ekspert
Uued väljaanded
Erüteem nodosum
Last reviewed: 05.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Sõlmeline erüteem (sünonüüm: erythema nodosum) on sündroom, mis põhineb nahaaluse koe allergilisel või granulomatoossel põletikul. Haigus kuulub vaskuliitide rühma. Sõlmeline erüteem on sügava vaskuliidi polüetioloogiline vorm.
Erüteem nodosum on iseseisev pannikuliiti vorm, mida iseloomustab punaste või lillade palpeeritavate nahaaluste sõlmede teke säärtel ja mõnikord ka mujal. Sageli tekib süsteemse haiguse, eriti streptokokknakkuste, sarkoidoosi ja tuberkuloosi korral.
Mis põhjustab nodosumi erüteem?
Nodoosne erüteem tekib kõige sagedamini 20. ja 30. eluaastates naistel, kuid võib esineda igas vanuses. Etioloogia on teadmata, kuid kahtlustatakse seost teiste haigustega: streptokokkinfektsioon (eriti lastel), sarkoidoos ja tuberkuloos. Teised võimalikud käivitajad on bakteriaalsed infektsioonid (Yersinia, Salmonella, mükoplasma, klamüüdia, leepra, lümfogranuloom venereum), seeninfektsioonid (koktsidioidomükoos, blastomükoos, histoplasmoos) ja viirusinfektsioonid (Epstein-Barri tõbi, B-hepatiit); narkootikumide tarvitamine (sulfoonamiidid, jodiidid, bromiidid, suukaudsed rasestumisvastased vahendid); põletikuline soolehaigus; pahaloomulised kasvajad, rasedus. 1/3 juhtudest on idiopaatilised.
Erythema nodosumi põhjuseks on primaarne tuberkuloos, leepra, jersinioos, sugulisel teel leviv lümfogranuloom ja muud infektsioonid. On kirjeldatud haiguse esinemist pärast sulfanilamiidirühma sisaldavate ravimite, rasestumisvastaste vahendite võtmist. Pooltel patsientidest ei ole haiguse põhjust võimalik kindlaks teha. Haiguse patogeneesi iseloomustab organismi hüperergiline reaktsioon nakkustekitajatele ja ravimitele. See areneb paljude ägedate ja krooniliste, peamiselt nakkushaiguste (tonsilliit, viirusnakkused, jersinioos, tuberkuloos, leepra, reuma, sarkoidoos jne), ravimitalumatuse (jood, broom, sulfoonamiidid), mõnede süsteemsete lümfoproliferatiivsete haiguste (leukeemia, lümfogranuloom jne), siseorganite pahaloomuliste kasvajate (hüpernefroidvähk) korral.
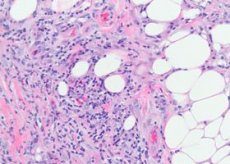
Erythema nodosum patomorfoloogia
Põhimõtteliselt on mõjutatud nahaaluse koe veresooned - väikesed arterid, arterioolid, venuliid ja kapillaarid. Dermises on muutused vähem väljendunud, avaldudes ainult väikeste perivaskulaarsete infiltraatidena. Värsketes kahjustustes ilmuvad rasvarakkude lobulite vahele lümfotsüütide klastrid ja varieeruv arv neutrofiilseid granulospasme. Mõnes kohas võib näha massiivsemaid lümfohistiotsüütilise iseloomuga infiltraate eosinofiilsete granulotsüütide seguga. Märgitakse kapillaariiti, destruktiivseid-proliferatiivseid arterioliite ja venuliiti. Suuremates veresoontes leitakse koos endoteeli düstroofsete muutustega ka põletikuliste elementide infiltratsiooni, millega seoses mõned autorid usuvad, et selle haiguse korral on nahakahjustuse aluseks vaskuliit primaarsete muutustega veresoontes. Vanemates elementides neutrofiilsed granulotsüüdid tavaliselt puuduvad, domineerivad granulatsioonimuutused võõrkeharakkude juuresolekul. Selle haiguse iseloomulikuks tunnuseks on väikeste histiotsüütiliste sõlmede olemasolu, mis paiknevad radiaalselt tsentraalse lõhe ümber. Mõnikord tungivad need sõlmed läbi neutrofiilsete granulotsüütide.
Erüteemi nodosumi histogenees on halvasti mõistetav. Vaatamata haiguse vaieldamatule seosele paljude nakkuslike, põletikuliste ja neoplastiliste protsessidega ei ole paljudel juhtudel võimalik etioloogilist tegurit kindlaks teha. Mõnedel patsientidel avastatakse veres ringlevaid immuunkomplekse, suurenenud IgG, IgM ja komplemendi komponendi C3 taset.
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ]
Histopatoloogia
Histoloogiliselt on erüteemi nodosumi substraadiks perivaskulaarne infiltraat, mis koosneb lümfotsüütidest, neutrofiilidest, suurest hulgast histiotsüütidest, nahaaluste veenide endoteeli proliferatsioonist, kapillaararterioolidest, dermise tursest, mis on tingitud veresoonte membraani läbilaskvuse suurenemisest, ja ägedast nodulaarsest dermohüpodermiidist.
Erüteemi nodosumi sümptomid
Erüteem nodosum on iseloomulik erüteemiliste pehmete naastude ja sõlmede teke, millega kaasneb palavik, üldine halb enesetunne ja artralgia.
Erüteem nodosum tüüpi lööbed on üks Sweet'i sündroomi (äge febriilne neutrofiilne dermatoos) peamisi ilminguid, mida iseloomustab ka kõrge palavik, neutrofiilne leukotsütoos, artralgia, teiste polümorfsete löövete (vesikulopustuloosne, bulloosne, multiformne erüteem eksudatiivset tüüpi, erüteemiline, naastuline, haavandiline) esinemine, mis paiknevad peamiselt näol, kaelal, jäsemetel ja mille tekkes on oluline immuunkompleksne vaskuliit. Eristatakse ägedat ja kroonilist erüteem nodosum. Äge erüteem nodosum tekib tavaliselt palaviku ja halb enesetunne taustal, avaldudes kiiresti arenevate, sageli mitmete, üsna suurte dermohüpodermaalsete sõlmedena, mis on ovaalse kontuuriga, poolkerakujulised, ümbritsevast nahast veidi kõrgemal, palpeerimisel valulikud. Nende piirid on ebaselged. Valdav lokaliseerumine on säärte, põlve- ja pahkluu liigeste esipind, lööve võib olla ka laialt levinud. Sõlmede kohal olev nahk on algul erkpunane, seejärel muutub värvus sinakaks. Iseloomulik on värvimuutus mitme päeva jooksul, nagu "õitsev" sinikas - erkpunasest kollakasroheliseks. Sõlmede resorptsioon toimub 2-3 nädala jooksul, harvemini hiljem; võimalikud on retsidiivid.
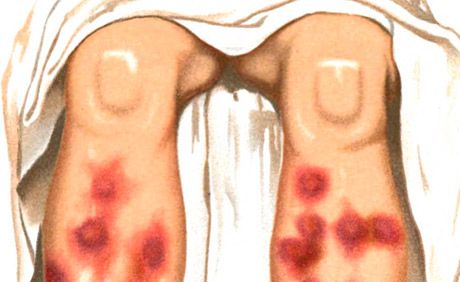
Ägedat protsessi iseloomustavad sõlmelised, tihedad, palpeerimisel valulikud poolkerakujulised või lamedad kolded. Lööve ilmub sageli lainetena, lokaliseerudes sümmeetriliselt säärte sirutajapindadel, harvemini reitel, tuharatel ja käsivartel. Mõni päev pärast kolde tekkimist hakkavad kolded taanduma iseloomuliku muutusega roosakas-kahvatupunasest kahvatupruuniks ja rohekaskollaseks vastavalt "õitseva sinika" tüübile. Elemendi areng on 1-2 nädalat. Sõlmed ei sulandu omavahel ega haavandu. Lööbe puhanguid täheldatakse tavaliselt kevadel ja sügisel. Nendega kaasnevad üldised nähtused: palavik, külmavärinad, liigesevalu. Nodulaarne erüteem võib omandada kroonilise rändava iseloomu (Befverstedti nodulaarne ränderüteem).
Erüteem nodosumi diagnoosimine
Erythema nodosum diagnoos pannakse kliiniliselt, kuid põhjuslike tegurite väljaselgitamiseks tuleb teha ka teisi uuringuid, näiteks biopsia, nahatest (puhastatud valgu derivaat), täielik vereanalüüs, rindkere röntgen, kurguproov. Erütrotsüütide settereaktsioon on tavaliselt kõrgenenud.
Haigust tuleks eristada Bazini kõvastunud erüteemist, Montgomery-O'Leary-Barkeri nodulaarsest vaskuliidist, süüfilise subakuutsest rändavast tromboflebiidist, naha primaarsest kolikvatiivsest tuberkuloosist, Darier Russi nahaalusest sarkoidist ja nahakasvajatest.
Mida tuleb uurida?
Kuidas uurida?
Millised testid on vajalikud?
Kellega ühendust võtta?
Erüteem nodosum ravi
Nodoosne erüteem taandub peaaegu alati iseenesest. Ravi hõlmab voodirežiimi, jäseme ülestõstmist, jahedaid kompresse ja mittesteroidseid põletikuvastaseid ravimeid. Põletiku vähendamiseks kasutatakse kaaliumjodiidi 300–500 mg suu kaudu 3 korda päevas. Süsteemsed glükokortikoidid on tõhusad, kuid neid tuleks kasutada viimase abinõuna, kuna need võivad põhihaigust süvendada. Kui põhihaigus diagnoositakse, tuleb alustada ravi.
Määrake antibiootikume (erütromütsiin, doksütsükliin, penitsilliin, tseporiin, kefsool); desensibiliseerivad ained; salitsülaadid (aspiriin, askofeen); vitamiinid C, B, PP, askorutiin, rutiin, flugaliin, sinkumar, delagül, plakeniil; angioprotektorid - komplimiin, eskusan, diprofeen, trental; antikoagulandid (hepariin); mittesteroidsed põletikuvastased ravimid (indometatsiin 0,05 g 3 korda päevas, voltaren 0,05 g 3 korda päevas, medintol 0,075 g 3 korda päevas - valikuline); ksantinoolinikotinaat 0,15 g 3 korda päevas (teonikol 0,3 g 2 korda päevas); prednisoloon 15-30 mg päevas (ebapiisava ravi efektiivsuse korral, protsessi progresseerumisel). Viige läbi infektsioonikollete puhastamine. Kohalikult on ette nähtud kuiv kuumus, UHF, UV-kiirgus, kompressid 10% ichtyoli lahusega.

