HPV 18 tüüp: struktuur, patogenees, prognoos
Viimati vaadatud: 23.04.2024

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Näha tüükadest ja papilloomadest on seotud papilloomivastase viiruse sisenemine kehasse. Tõsi, mitte kõik ei tea, et suhteliselt kahjutu neoplasmid nahal ei ole ainus ilming selle kaugel ohutu viiruse. Lõppude lõpuks, mis on ühendatud inimese papilloomiviiruse (HPV) nime all, on mitmesuguseid infektsiooniliike, mis põhjustavad erinevate haiguste, sealhulgas vähktõbe, iseloomulike sümptomitega. Eriti ohtlikud on HPV tüübid 18 ja 16. Ja me võime ainult soovida, et meie lugejad neid kunagi ei tunneks.
Struktuur HPV tüüp 18
Kui teadlased pärast pika pärimuse otsimist suutsid ikkagi sellist eluviisi viirusteks nimetada, ei olnud nad üllatunud, et need mikroosakesed jäid nii kaua märkamatuks. Väikesed mõõtmed (kuni 500 nm) võimaldasid neil läbida erinevaid filtreid. Ja isegi külvamine viljakavas keskkonnas ei andnud tulemusi, sest leiti, et elusrakkudest väljuvad viirused ei saa tõusta.
Viirused on mitterakulised elusmaterjalid. Kuigi seda elavat asja on väga raske hinnata. Mikroskoopilise suurusega ja võime tungida elusrakkude viirused näitavad aktiivsust ainult inimese keha või muude elusorganismide, sealhulgas bakterid (bakterite on oma viirused, mis põhjustavad haiguse ja surma mikroorganismid, neid nimetatakse bakteriaofagami ja kasutatakse raviotstarbel). Meie keskkonnas on viirused mitteaktiivsed ja neil ei ole elus märke.
Papilloomiviirus mõjutab enamasti imetajaid, mis on rohkem kui muud elusolendid, mis sobivad virionide viiruse osakeste sissetoomiseks ja eluks. Inimese ja naha pehmem limaskestad olid HPV virionide jaoks kergesti läbilaskvad, mistõttu on inimeste hulgas suur osa viirusekandjatest. Ja see on igas vanuses inimestele, isegi vastsündinud lapse saavad papilloomiviiruse infektsiooni edendades samal ajal ema seksuaalse viisil, kui limaskesta emakas või tupe see oli kondüloomid.
HPV 18 on üks 18 liiki papilloomiviirust, millel on suur risk ofkoloogia. Selle virionid on ümarad ja väga väikesed (mitte üle 30 nanomeetri). Suuruse järgi lähenesid nad suurtele valgumolekulidele.
Tavaliselt elavad rakud, sealhulgas bakterirakud, on oma struktuuris 2 tüüpi nukleiinhappeid (DNA ja RNA), mis sisaldavad geneetilisi andmeid pärilike omaduste kohta. Viirused sisaldavad ainult ühte ND liigist. Papilloomiviirus kuulub DNA-d sisaldavate viiruste kategooriasse.
HPV genoomi kujutab endast ringikujulist DNA-molekuli, mis koosneb kahest ketist, mis on ümbritsetud valgukatte (kapsiidiga). See on kõige lihtsam osake, millel puudub oma energiavahetus ja mis ei suuda valguse sünteesi. Ainuke asi, mida see võib olla, on siseneda elusolendi kehasse, juhusliku nahaga kokkupuutel ning vastuvõtva puuri tugipunktis, toites oma energia ja järk-järgult selle hävitades.
Papilloomiviiruse genoom kodeerib kahte tüüpi valke:
- varakult (neid iseloomustavad regulatiivsed ja reproduktiivfunktsioonid, HPV 18-s on samad valgud omavad kantserogeenset toimet ja põhjustavad peremeesrakkude pahaloomulist degeneratsiooni)
- hilja (need need valgud moodustavad virioni ümbriku).
Inimkeha on keeruline struktuur, mis kaitseb mitmesuguste patoloogiliste protsesside eest. Nii et rakkude kasvu ja paljunemist kontrollivad teatud geenid. Varajased valgud E6 ja E7 virion HPV 18 hävitab geenid, mis häirivad kasvajaprotsessi arengut elus kehas.
Virionid ei lähe kaugele. Nad parasiidivad naha ja limaskesta sisemises kihis, mõjutades epidermise noorte ja küpset keranotsüüte. Kuigi viiruse osakese ei tungida rakku, ei saa ta paljuneda, tema käitumine on identne sellele, mida täheldati, kui virion on väljaspool elusorganismi. Kuid läbides elusrakku, mis muutub virioni toitumisallikaks ja energiaks, lähtestab ta valgu ümbrise ja integreerub rakkude genoomi, muutes selle omadusi. Ie. Virioni NC-is kodeeritud teave muutub raku enda geneetiliseks informatsiooniks. Ja see teave on väga kõrge kahjuliku HPV tüübi puhul hävitav, stimuleerib rakkude pidevat jaotumist, mida immuunsüsteem ei saa juba kontrollida.
Viirusega nakatatud rakus sünteesitakse uus DNA ja kapsiidid ja need ühendatakse uutes täiesti moodustatud viirioonides, millel on samad omadused. Uued virionid hõivavad teisi rakke, muutes nende geneetilisi andmeid, nagu nende esivanemad.
Elutsükkel HPV tüüp 18
Papilloomiviiruse elutsükkel on seotud epidermise peaminete rakkude - keranotsüütide - arengutappidega. Virioni jaoks on kõige lihtsam tungida aktiivse jagunemise ajal noorele rakule. Sellised rakud paiknevad epidermise all asuvas basaalmembraanis (selle ülemiste kihtide all). Kuid kui nad on küpsed, kasvavad noorte viirusinfektsioonidega keratotsüüdid, kus moodustuvad uued virionid.
HPV 18 inkubatsiooniperiood, mis põhjustab anogeensete tüükadest tekkimist, võib kesta 1-4 kuud või kauem. See viitab sellele, et viirusega nakatunud isik ei kahtle oma viiruse kandmises mitu nädalat ja kuud enne haiguse esimese sümptomi ilmnemist. Kuid isegi suguelundite tüügaste ilmumine ei viita vähile. Viiruse poolt põhjustatud healoomuliseks kasvajaks kulub veel mitu aastat, et saada pahaloomuliseks.
Et ennustada, kui kiiresti see juhtub, on väga raske, sest kõik sõltub inimese immuunsüsteemist ja selle võimest rakkude kasvu pärssida. Mõnedel patsientidel ozlokachestvlivanie rakud võivad ilmneda alles pärast 5 aastat pärast nakatumist, teine on vaja 25-30 aastat, ja kolmas keha sel ajal on võimalik tulla toime viiruse ja eemaldage see ära, kui on tegu nizkoonkogennymi viirused (tavaliselt aasta jooksul on loomulikku surma peaaegu kõik sellised virionid).
Pathogenesis
Tänapäeval on teada rohkem kui sada liiki papilloomiviiruse nakatumist. Umbes 80 neist põhjustavad inimese erinevaid haigusi. Kuid mitte kõik neist ei ole võrdselt ohtlikud, seetõttu on viroloogias HPV tüübid eraldatud kõrge ja madala onkogeenitüübiks. Enne HPV 16. Tüüpi oli kõike enam-vähem rahumeelne, sest 1-15 viiruse tüüpi põhjustas ainult kehavähkide ilmumise. Tõsi, 6, 11 ja 13 tüüpi on ka vastutavad suguelundite tüügaste ilmnemise eest limaskesta siseelunditel naistel, kuid neil ei ole iseenesest eriti ohtu.
Ja juba, alates 16. Tüüpi HPV-st, tekivad problemaatilised viirused onkoloogiliste patoloogiate tekkimise kõrge riskiga. Kõik järgnevad viirused kannavad onkoloogia ohtu. Lisaks 16. Tüübile on 18, 31, 33, 39, 45 ja mõned muud liigid (kokku 18 liiki) väga kenogeensed.
Nagu näete, on meil selles loendis huvipakkuv inimese papilloomiviirus. Veelgi enam, HPV on kõrge onkogeensusega risk 18 ja HPV 16, mis kõige sagedamini esineb günekoloogilises graafikus emakakaelavähi tekitajatena.
HPV 18 ja vähk
On umbes 40 tüüpi papilloomiviiruse nakkust, mis mõjutab urogenitaalseid organeid, põhjustades teravate ja lameda tüükadest limaskestade ilmnemise. Aga sõltuvalt patogeenide tüübist võivad sellised kasvajad olla lihtsad kosmeetilised defektid või vähkkasvajad.
Poollähedased kondüloomid on papillide kujul naha kumerad väljakud, mis võivad vaevu nahast värvi muutuda või olla mõnevõrra heledamad kui see. Kui viirus on limaskestadega nakatunud, näete nii üksikut kondüloomi kui ka mitut kondüloomi, mis koosneb mitmest lähedalt asustatud väljakasvamisest. Selliseid neoplasmaid leidub anus ja kõhukelme piirkonnas, samuti naiste siseelundite limaskestadel.
Need kasvud on väga nakkavad. Selliste papillide olemasolul on viiruse ülekandumise oht ligikaudu sada protsenti. Kuidas HPV levib? Inimese papilloomiviirust peetakse üheks kõige populaarsemaks urogenitaalseks infektsiooniks. Tavaliselt toimub infektsioon seksuaalvahekorra ajal, kuid kokkupuutel alal on võimalik kontakti edastamise tee.
Suguelundite tüükad ei tähenda, et inimene saaks vähki areneda. Need on kesknärvisuse nekrolased kasvajad, mis ei põhjusta sageli onkoloogiat. Kuid lamedate ümbritsevate pindadega lamedate konarlaste ilmumine kujutab endast juba surmava haiguse tõelist ohtu.
Lameda tüükad on harvem nähtus, mis on peamiselt naistel tupes ja emakakaelas. Selliste kasvajate ilmnemisel süüdistavad arstid täpselt viiruse kõrgeid onkogeenseid tüüpe, sealhulgas HPV 18.
Naiste ja meeste suguelundite tüügaste välimus ei räägi endiselt vähist. Ja isegi onkoloogia eelsoodumus ilmneb labori raja kaudu, kui määratakse viiruse tüüp. Näiteks HPV tüübi 6, 43 või 11 tuvastamine ei põhjusta arstil erilist muret patsiendi tervise pärast, kuigi ta soovitab eemaldada limaskesta kasvu igaks juhuks. Teine asi, kui analüüs näitab HPV 18 tüübi olemasolu.
Mis on HPV 18 jaoks nii ohtlik? Oleme juba öelnud, et seda tüüpi inimese papilloomiviirus kuulub väga onkogeensete kategooriate hulka. Lisaks on üsna levinud nakkus, mis võib pikka aega kehas peita, tervislike rakkude hävitamine, geneetilise teabe muutmine ja nende tõrjumine kontrollimatuks paljunemiseks.
Vastavalt erinevatele andmetele on 70-90% maailma elanikest erinevat tüüpi papilloomiviiruse nakkuse kandjad. Naiste hulgas, kellel oli emakavähk, diagnoositi 2/3 tüüpi viiruseid 18 ja 16, mis näitab, et need HPV tüübid on kõige ohtlikumad.
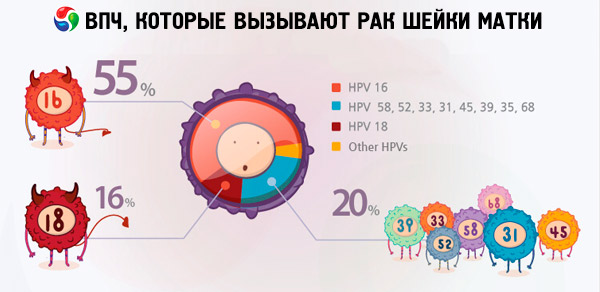
Tegemist on HPV tüüpidega 18 ja 16, mis sageli põhjustavad selliste haiguste taustal vähkkasvajate arengut, mille tagajärjel selliseid tüsistusi ei põhjusta viirusega inimesed. Näiteks emakakaela erosiooni või düsplaasia põhjuseks on HPV 16 ja 18 tüüpi, mis võivad äkki minna emakakaelavähki. Naised, kellel on väga vähkkasvajate papilloomiviiruse liigid, ei ole kindlaks tehtud, võivad elada nende patoloogiatega juba mitu aastat, ilma et nad oleksid suureks ohuks elule.
Aga mis tüüpi parasiidid on need, kes ei ela lihtsalt inimese arvel, vaid ka järk-järgult seda tapavad? Püüdkem uurida papilloomiviirust bioloogia vaatepunktist.
Tüsistused ja tagajärjed
Inimese papilloomiviirus on üks kõige tavalisemaid urogenitaalseid infektsioone. Kuid kui haigusel pole väliseid sümptomeid, on seda võimatu avastada ilma eriuuringuteta. Kui öelda, et see on halb, siis on see võimatu, sest veel ei ole avaldusi, on veel liiga vara teha järeldusi võimalike tagajärgede kohta. On olemas võimalus, et haigus ei pruugi üldse ilmneda, mis tähendab, et selle ravi on mõttetu, sest ka isegi papilloomid, mis on kehas ja limaskestas, kaovad mõne aja pärast.
Loe ka:
Diagnostika
Kui sümptomid on juba ilmunud, ja patsient läheb arsti nende kohta või seoses teise probleem, günekoloogi või uroloogi ajal füüsilise läbivaatuse peab pöörama tähelepanu välimusele kasvajate nagu ebatavaline kohtades nagu suguelunditel ja päraku. Kui sellised neoplasmid esinevad suus (kõri ja häälelülid), võib nende esinemine olla nii terapeudi kui ka ENT-i jaoks huvipakkuv.
Uurides naiste kahtlustatakse papilloomiviirus võib langeda väljaselgitamisel emakakaela erosiooni (eriti kui selle pikaajalisest ravi puudumisega), hüperplastilistes protsessid sisenevad emakakaelakanalist, tsüstiline formatsioonid on aktiivsus suurenenud suurus. Meeste puhul pöörab uroloog või androloog tähelepanu paksude ja naastude ilmumisele patsiendi peenise pea ja keha piirkonnas.
Kaitsekoha füüsiline kontroll võimaldab kahtlustada (piisavalt täpselt) papilloomiviiruse infektsiooni. Kuid arst ei suuda silma otsustada, mis viiruse tüve põhjustas teatud välismõjude ilmnemise. Tavaliselt, kui HPV 18 või 16-tüüpi limaskesta ilmuvad lamedad tüükad, kuid tegelikult enamikel juhtudel üks patsient tõi välja mitmed viiruse tüvesid, ning seetõttu võivad ilmuda limaskesti ja suguelundite kondüloom (ühe või mitme) ja tüügastesse.
Sellistel asjaoludel on väga raske kindlaks teha, millist tüüpi viiruseid patsiendil on. Kuid seda tuleb teha, sest peale ohutute vähese vähkkasvajate tüvede võib tuvastada keskmise või kõrge onkogeensusega tüüpe, mis võib muuta kahjutu kasvaja vähkkasvajaks.
HPV diagnoosimine ei ole ainult välimine uuring. Viiruse tuvastamine kehas ja selle määramine:
- Erineva mikroskoobi (kolposkoopia) abil sisepõletikute limaskesta kude uurimine. See meetod võimaldab teil hoolikalt kaaluda vigastusi ja tuvastada mitte ainult suguelundite tüükad (neid tavaliselt nähakse palja silmaga), vaid ka lamedat. Kolposkoopia abil saavad arstid hoolikalt uurida kudede düsplastilisi protsesse ja nende reaktsiooni spetsiifilistele reagentidele (Schilleri test): Lugoli lahus või äädikas (3% vesilahus). Kui on pahaloomulisi rakke, siis kahjustatud piirkond omandab valkjas varju.
- Smear mikroskoopia (tsütoloogiline uuring biomaterjalist, mis on võetud tupe limaskesta pinnalt, emakakaela kanalis või kusejõuna). Tsütoloogia papilloomiviiruse nakkuse korral ei mängi haiguse diagnoosimisel otsustavat rolli. Sellegipoolest võimaldab see tuvastada modifitseeritud rakke (koilotsüüdid ja diskuratsity) ja nende arvu, et hinnata pahaloomulise protsessi arengutaset.
- Histoloogilise uuringu - see on ka mikroskoopia kudede, kuid sellel Biomaterjal ei mukoosmemb ja tükikese kahjustatud naha ja sügavama kudedes ajal võetud günekoloogilise või uroloogiliste uurimine (biopsia). Selline analüüs viiakse läbi, kui tsütoloogia näitab kahtlast või positiivset tulemust. See on kõige täpsem meetod vähktõve tuvastamiseks.
- Antikehade vereanalüüs. See uuring on soovituslik isegi juhul, kui viirusinfektsiooni väliseid ilminguid veel ei ole, kuid viirus on juba inimkehasse sisenenud ja võib hematogeenselt (verd) tsirkuleerida. Uuring võimaldab teil tuvastada inimese papilloomiviirust, kuid see ei saa kindlaks määrata infektsiooni määra (viirionide kvantitatiivsed näitajad) ja viiruse tüüpi absoluutse täpsusega.
- PAP-test. See uuring on oluline mitte ainult emakakaela vähi kahtlusega naistel, vaid ka HPV 18 avastamiseks meestel. Nagu ka düsplaasia kahjustused, määratakse peenise neoplasmid 3% r-rummi äädikhappega. Positiivne test HPV 18-ga näitab reaktiivi rakenduspiirkonnas õiget veresoonte retikulumit.
- HPV Digene'i test või hübriidide võtmise meetod. Uuenduslik tehnika, mis võimaldab diferentseerida papilloomiviiruse kõrge koaguleeritud tüved vähese ionogeensusega. Seal on 2 testid. Üks (395) tuvastab madala onkogenitsusega HPV tüübid ja teine (394) - kõrge onkogenitsusega, sealhulgas HPV 18 ja 16.
Tavaliselt viiakse see uuring läbi koos emaka tsütoloogilise analüüsiga.
- PCR (polümeraasi ahelreaktsiooni, PCR-test) - see ei ole uus, palju kordi tõestanud tuvastamise meetod kõrge riski tüüpi inimese papilloomiviiruse: HPV 18, 16, 31, 33, 56, jne, mis võimaldab selgitada ohtlike haiguste juba varajases staadiumis. Biomaterjalina kasutage määrdumist limaskestaga, harvem vere või uriiniga.
Praeguseks on PCR-testimine kõige populaarsem ja täpne analüüs, mis võimaldab viiruse DNA eraldamist. See määrab kindlaks mitte ainult viiruse tüübi ja tüübi, vaid ka selle koguse.
PCR katse struktuur eristab:
- HPV 16 ja 18 PCR-kvalitatiivne (viiruse kõrge onkogeensete tüvede määratlus)
- HPV genotüpiseerimisega seotud HPR-i PCR (viiruse genotüübi määramine, mis on vajalik efektiivseks raviks, võttes arvesse ravimi avastatud tüve resistentsust)
- HPV 18 PCR on kvantitatiivne (nakkuse või virionide arvu määramine) ja mõned muud uuringu variandid, sealhulgas kombineeritud.
Kvalitatiivne uuringu liik võimaldab meil kindlaks teha ainult konkreetse viiruse tüve olemasolu organismis. HPV 18 või muu tüüpi viiruse dekodeerimise tulemused sisaldavad ühte sõnu: "positiivne" või "negatiivne". Näiteks HPV 16 18 positiivne (+), kui viiruse DNA fragmendid avastati biomaterjalis või HPV 16 18 negatiivne (-), kui neid ei leita.
Selleks, et selgitada välja, kui tõsine olukord on viiruse väga koogeensete tüvede tuvastamisel, on vaja täiendavat kvantitatiivset analüüsi. Siin kõik sõltub inimese immuunsusest (nii üldist kui ka kohalikku). Mida nõrgem on immuunsus, seda suurem on bioloogilisest materjalist pärit virionid.
PCR-analüsaator võimaldab tuvastada rohkem kui 0,3 koopiat HPV DNA-st milliliitri kohta, mida peetakse HPV 18 normiks, kuna vähem koopiaid ei ole enam kliiniliselt olulised ega põhjusta tõsist patoloogiat.
Papilloomiviiruse DNA minimaalse arvu tuvastamine iseenesest näitab head immuunsust. Kuid me ei saa välistada tõsiasja, et infektsioon oleks võinud toimuda üsna hiljaaega (sel juhul on PCR-i tulemus kahtluse alla seletatav), seetõttu tuleb mõne aja järel arsti soovitusel anda teine analüüs.
Emakakaelavähi puhul esinevad uurimistulemustes kõige sagedamini 16 ja 18 tüüpi papilloomiviiruse nakkus. Mis vahe on HPV 16 ja HPV 18 vahel, sest mõlemat tüüpi viirasid peetakse väga kenotehnilisteks ja neid süüdistatakse emaka vähktõbe? Tuleb öelda, et viiruse tüvede onkogeensuse aste ei ole sama. Mõne Interneti-allika järgi on HPV 16 kõige ohtlikum, mitte 50% onkoloogiliste avastamisjuhtumite arv, kuigi HPV 18 muutub selle ohtliku haiguse süüdlaseks ainult 10% juhtudest.
Kuid välismaa teadlased, mitmed uuringud on näidanud, et süüdlane invasiivse adenokartsinoomi (nimelt seda tüüpi emakakaelavähi selgitada arstide enamikul patsientidel), enamikul juhtudel muutub sama HPV-18, ning sellisel juhul, kui avastatakse mõlemad tüved viirus, aitab 18-liikine haigus kiiresti areneda. Juhtiv roll kuulub HPV-16-le mitteinvasiivsete vähkkasvajate puhul, mis ei mõjuta mitte ainult reproduktiivset süsteemi, vaid ka teisi elundeid.
Tekkimist varases düsplastilise protsesside emakas uurimise käigus mõningatel juhtudel täheldatud enne kasutuselevõttu genoomi HPV 16 rakku, mis viitab sellele, et integratsioon seda tüüpi viirus rakkude elusorganismi ei ole arengu eeldus haiguse. Patoloogiline protsess algab isegi enne, kui ilmuvad esimesed märgid.
Aga Raske hinne 3 emakakaela düsplaasia, sageli pääsemist invasiivsed adenokartsinoom, enamasti tähendas integratsiooni HPV 18 ja muud liiki Inimese papilloomiviirus põhjustab patoloogilisi protsesse emakas (kõrge riskiga HPV 31, 33, 52b, 58 ja nizkoonkogennye HPV 6 ja 11 ), raku sees. See on vajalik, et kanda tema oma geneetilist informatsiooni, teavet, mida hiljem muudab oma omaduste ja vähiks.
Kuid isegi väga ionogeense viiruse sisestamine rakku ei põhjusta alati vähki. Ainult üks 100-st naistest, kellel on düsplaasia ja millele järgneb emakakaelavähi diagnoosimine. Kõik sõltub külastuse kestusest viiruse organismis ja selle võimet teostada E6 kantserogeensed geeni ja E7 (sissetoomine peremeesraku genoomi ja informatsiooni edastamiseks põhjustades mutatsioonid) aktivatsioonimehhanisme transformatsiooni naissuguhormooni östradiooli 16α OH steron, olemasolu või puudumist mitmekordse mutatsiooniline kahjustus elusrakkude kromosoomidele. Seega vähihaigus papilloomiviiruse nakkuse vastu töötama ainult interaktsiooni mitmest tegurist samaaegselt luues soodsa pinnase protsessi alustamist pahaloomuliste rakkude transformatsiooni.
Ennetamine HPV tüüp 18
Paljveniiruse infektsioon on probleem, mis on paljudele inimestele lähedal. Ja öelda, et asjaomase Interneti ressursse, kus need, kes näitavad High tüüpi viirus jagavad oma ebaõnne ja küsida nõu, kuidas saada rohkem, kuidas tulla toime nende väikeste parasiite, mis võib põhjustada kohutav haigus.
Samas ei huvita need inimesed perekonnas või lähedaste sõprade seas, kellel on tuvastatud viiruse kandjad. Oma ametikohtadel on mure sugulaste ja sõprade elu pärast, kuid samal ajal tunnevad nad ka nende tervist, mõistes, et viirus on üsna nakkav. Kuigi peamine edastamise viisist peetakse seksuaalset (peale juuresolekul väliste ilmingute) ja seega on oht, peamiselt seksuaalpartnerid, inimesed mõistavad, et HPV virionide saab tuvastada veres või muude kehavedelike ja vabastada patsient. See tekitab palju hirmu, sundides neid sidet viiruse kandjaga piirama.
Tegelikult on infektsiooni edasikandumise oht kontakti kaudu minimaalne. Puuduvad täpsed tõendid selle kohta, et käesoleval juhul on suhtlemise eesmärgil leibkonna viis üldiselt asjakohane, mistõttu arstid üldiselt seda arvesse ei võta. Kissidel saab viirust üle kanda ainult tingimusel, et mõnel partneril on kurgus papilloomiviiruse kasvajad, kuid ka see toimub tavaliselt suulise seksi tagajärjel. See tähendab, et kõik jälle vähendatakse seksuaalseteks kontaktideks: suu, vaginaalne ja rektaalne, mis suudab viirust rektaalis paikneda.
Veelgi enam, viiruse esinemine kehas ei viita sellele, et isik saab hiljem onkoloogilise kliiniku kliendi. Üks on ainult meenutada, et naiste seas HPV 16 või 18, vaid 1% arendada emakakaelavähi, seega ei ole eriti leinata viirusinfektsiooni ja pani selle risti elu ette. Depressioon ja ebavajalikud mured võivad olukorda veelgi teravdada.
On palju loogiline regulaarselt külastada günekoloogi või dermatoveneroloogi, läbida ettenähtud ravikuur ja olla seksuaalpartneri valikul valikulisem.
Millised ennetusmeetmed on soovitatav neile, kellel ei ole papilloomiviiruse nakkust, nii et seda ei leia tulevikus:
- Kord aastas, eelistatavalt iga kuue kuu vaja ekspertiisi günekoloog (naised) või urogologa / meestearsti (mees), isegi kui puuduvad sümptomid. Eriti oluline on nende isikute uurimine, kellel on perekonnas juba esinenud vähktõve juhtumeid, mis näitab neile eelsoodumust.
- Soovitame seksuaalpartneri valimisel olla ettevaatlikumad. Las see on üks, vaid usaldusväärne partner, kes ei jookse külje poole, kui palju küsitavaks. Tuleb meeles pidada, et inimene ei pruugi kahtlustada oma haigust, vaid on juba ohuallikas, mis on viiruse kandja. Näiteks naised ei suuda visualiseerida sisemise suguelundite limaskesta seisundit, mis tähendab, et isegi sisemise kondüloomi välimus võib pikka aega märkamatuks jääda. Mees, isegi väliste ilmingute puudumisel, peaks mõistma, et nõrgestatud immuunsusega partneril on ta endiselt infektsiooni riskitegur, sest isegi 1 virion võib hiljem paljude kloonide paljuneda.
- Kui ühele seksuaalpartnerile on diagnoositud HPV 18 või 16, kuid nakkuse ägenemise ajal peaks ta piirduma seksuaalse kontaktiga kuni sümptomite kadumiseni. Tulevikus on soovitatav kasutada sellist usaldusväärset kaitset mitmesuguste infektsioonide vastu, nagu näiteks kondoom. Küsimus on selles, kas kondoom võib infektsiooni levikut täielikult edasi lükata, kuid nakkusoht on palju väiksem, mis on samuti oluline.
- Intiimhügieeni enne ja pärast vahekorda peetakse ka ennetavaks infektsiooni mõõtmiseks. Ja see kehtib mitte ainult viiruste, vaid ka mitte vähem ohtlike nakkuste kohta, mis põhjustavad sugulisel teel levivaid haigusi.
- Tugev puutumatus on keha tervise peamine tingimus, sest meie immuunsüsteem, kui seda nõuetekohaselt kasutada, suudab meid kaitsta mitmesuguste probleemide eest. Ja isegi kui suured koagulant-tüüpi papilloomiviirused võivad tungida organismi kudedesse, ei lase immuunsüsteem neid paljuneda ja provotseerida patoloogilisi protsesse. Iga infektsioon võib näidata kehas aktiivset aktiivsust ainult vähendatud immuunsuse taustal. Seega peame esmalt hoolitsema immuunsüsteemi tervise eest.
Õige toitumine, tervislik ja aktiivne eluviis, vältides kahjulikke harjumusi, karastamine menetlused, kiire tahes haiguse, et vältida nende ülemineku kroonilise puude pühkimisega immuunsüsteemi - on garantii tugev immuunsüsteem ja viiruslike haiguste tahes etioloogiaga.
- Kuna stressi peetakse tugevaks teguriks, mis nõrgendab keha kaitset, on vaja õpetada pingelistesse olukordadesse korralikult reageerima. Kui isik ei saa iseseisvalt hakkama oma tundeid ja emotsioone, mitte kunagi häbene küsida abi spetsialisti - psühholoog, mis on pikka aega olnud harjutanud teistes riikides, kuid siiski ei hakanud moes meie riigis.
- Vaktsineerimine on üks kõige usaldusväärsemaid viise erinevate nakkuste ennetamiseks. Tänapäeval on mitmed haigused leiutatud paljudest vaktsiinidest ja papilloomiviiruse nakkus ei ole erand. Ja kui enne vaktsiini manustamist peamiselt HPV tüüpidest 6 ja 11, on täna olemas juba mitu vaktsiini, mis on võimelised ennetama kõrge patogeensusega HPV tüüpide 16 ja 18 nakkust.
Räägime rohkem vaktsineerimise kohta, mida ei tohiks mõista kui ravivastust, vaid viirusliku infektsiooni ennetusmeetmena. Välisriikides on selline tava juba laialdasem. Näiteks Soomes peetakse HPV-vastase vaktsiini kohustuslikuks kõikidele 10-aastastele tüdrukutele.
Vaktsineerimine on meie riigis vabatahtlik. Arstid saavad pakkuda ainult sellist ennetusmeedet ja inimene juba vaatab, kas ta suudab osta vaktsiini, mille maksumus on 750 grivni ja üle selle.
Praeguseks on meie kaasmaalased arstid pakuvad põhiliselt 2 tüüpi vaktsiini nakkuse vältimiseks papiloomavirusa põhitüüpi, mis põhjustavad kasvajaid limaskesta suguelundite (6,11, 16 ja 18). See vaktsiin on "Gardasil" ja selle odavam analoog "Cervarix".
Ennetuskursus on 3 süstimist. Esimese ja teise vaktsineerimise vaheline intervall on 1 kuu. Kolmas süst tehakse kuus kuud pärast esimest süstimist. Protseduuri kestus on umbes tund, mille jooksul arstid süstitavad ja jälgivad patsiendi keha reaktsiooni. Alla 18-aastaste laste vaktsineerimine toimub ainult vanemate juuresolekul. Pärast vaktsineerimise täielikku kulgu säilib patsient sõltumata vanusest 3-6 aastat.
Vaktsiinitootjad soovitavad, et vaktsineerimine algab vanuses 9-10 aastat, nagu on kirjeldatud ravimite juhistes. Kuid arstid usuvad, et selline meede on oluline kõigile tüdrukutele, tüdrukutele ja noortele naistele vanuses 9 kuni 26 aastat, samuti poistele vanuses 9-15-17 aastat. Kui soovitakse, saavad mehed, kes oma tervist hoolivad, taotleda vaktsineerimist noortel (vaktsiin "Gardasil"). Mõlema vaktsiini efektiivsus on umbes 99%.
Tuleb märkida, et kui nakkus kehas juba esineb, siis vaktsineerimine ei ole otstarbekas, kuna see ei mõjuta haiguse kulgu. Viirusliku infektsiooni ravi tuleb teha juba koos teiste ravimitega selleks otstarbeks. Ja vaktsineerimine on tõhus ennetusmeede.
Kuid sellel meetmel on oma puudused. Teismelised, kes on läbinud vaktsineerimise tunnete end haavamatu, hüljatud põhilised meetmed rasestumisvastast (kondoomid, me räägime), tegelikult ei mõelnud tervist oma seksuaalpartnereid, "koguda" seksuaalpartnerid, jne, uskudes, et nad ei olnud ohus. Aja jooksul võib selline käitumine muutuda harjumuseks, kuid vaktsiin on kestusega piiratud ja arstid annavad tavaliselt 3-aastase 99% garantii. Lisaks võib selline valimatu seksuaalkäitumine põhjustada papilloomiviiruse nakatumist.
Prognoos
Papilloomiviiruse nakkuse põhjustatud haiguste prognoos sõltub paljudest teguritest, millest peamised on pärilik eelsoodumus ja hormonaalsed taustad. See kehtib eriti naiste puhul, kes on kaotanud naissoost hormooni östrogeeni ja selle ainevahetuse sünteesi. Mida varem nakatumine tuvastatakse, seda lihtsam on vältida selle paljunemise ebameeldivaid ja ohtlikke tagajärgi.
Ent isegi kui patsiendil on juba haiguse välised sümptomid, ei ole see paanika põhjus. Esiteks, HIV-nakkuse puudumisel taandub haigus isegi immunomodulaatorite kasutamisest, eriti kui see on tingitud moodustunud kondüloomidest ja anogenitaalsetest tüükadest. Kõige hullem on immuunpuudulikkusega inimeste prognoos, sest nende keha lihtsalt ei suuda nakatumist võidelda, nii et igasuguste nakkushaiguste korral sellistes patsientides jätkub tüsistustega.
Teiseks, suguelundite tüügaste ilmumine või düsplastiliste protsesside areng emakas ei räägi veel onkoloogia osas. Tavaliselt kulub vähemalt viis aastat enne healoomuliste kasvajate pahaloomulist kasvu. Sel ajal saate edukalt läbida rohkem kui ühe ravikuuri, mis võib selliseid ohtlikke tagajärgi ära hoida.
See on teine asi, kui naine pärast nakatumist papilloomiviiruse nakkusega ei näidata arstile nende 5-10 aasta jooksul ja haigus areneb. Kuid isegi siin on üks punkt, emakakaelavähi oht on sageli liiga liialdatud. Kui haigus tuvastatakse esimeses etapis, on elulemus käesoleval juhul 90-92%, mis on oluliselt suurem kui paljudes teistes vähktõvedes. Kuid kolmandas etapis on eduka ravi tõenäosus juba kolm korda väiksem.
Tuleb öelda, et naistel (rääkimata meestest) on aega, et vältida võimalikke HPV 18 tüsistusi. Protsess ei arene kiiresti, mis tähendab seda, et alati on võimalus seda peatada enne kuritegude tagajärgede tekkimist. Ja kuigi viiruse eemaldamine kehast on väga problemaatiline, on alati võimalik minimeerida selle negatiivset mõju.
Natuke ajalugu
Kuni üheksateistkümnenda sajandi lõpuni oli inimkond kadunud. Inimesed olid haiged ja surevad, kuid arstid ei suutnud aru saada, mis põhjustas üha uusi haigusi, mis sel ajal ei vastanud narkootikumidega ravile. Mõned inimesed surid gripist, kummalised uued kasvud ilmusid teiste kehale. Ja arstid ei suutnud anda vastust, mis põhjustas nende patoloogiate, sest selle aja laboriuuringud ei suutnud identifitseerida patogeeni.
Ja selline elustav patogeen oli viirused. Seda sõna nimetati mikroskoopilisteks osakesteks, mille suurus oli sada korda väiksem kui bakteriraku suurus. Vene teadlane Dmitri Iosifovich Ivanovski avastas need 1892. Aastal, kuigi uue eluviisi nimi anti veidi hiljem.
Sellest ajast alates hakkas aktiivselt ilmnema teaduse areng, mida kahekümnendal sajandil nimetati viroloogiarenguks. Sel sajandil avastati paljusid viirusi, mis osutusid kollapalaviku, vaate, poliomüeliidi, ARVI ja gripi, HIV-nakkuse, vähi jne tekitajatena.
Tuleb öelda, et inimkond sai papilloomiviiruse nakkusest teada mitte üheksateistkümnendal sajandil. Kondüloomide ja tüükide nimetamine on Vana-Kreeka arstide kirjades (1. Sajand eKr). Siinkohal mainiti ka seda, et haigus on nakkuse edasikandumine seksuaalsel teel. Kuid agent ise ei tuvastanud kondüloome veel kaks tosinat sajandit.
Asjaolu, et põhjus garantiieeskirjad kasvajate nahal ja limaskestade on viirus, siis sai tuntuks alles kahekümnenda sajandi keskpaigas, mil väikeosakesed võiks eraldada tüükad, papilloomid ja hiljem moodustatud limaskesta suguelunditele. Kuid esimest korda eraldati 1933. Aastal papilloomiviirus Ameerika viroloogi Richard Schoup'i tõttu.
Viroloogia kui teaduse edasine areng on näidanud, et HPV-d ei ole ükski, vaid mitut tüüpi. Neid nimetatakse HRC6, HPV 18, HPV 35, HPV 69 jne. Mõned liigid, mis löövad inimese keha, juurduvad, kuid ei näita ennast. Nad on peaaegu kõik meist, kuid me ei kahtle viiruse kandmises. Teisi tüüpe võib nimetada mitte ainult parasiitideks, vaid ka inimeste vaenlasteks, sest nad võivad põhjustada ohtlikke haigusi.


 [
[