Artikli meditsiiniline ekspert
Uued väljaanded
Inimese granulotsüütiline anaplasmoos
Viimati vaadatud: 12.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Nakkushaigus anaplasmoos on transmissiivne haigus, st patoloogia, mida levitavad verd imevad putukad. Sellisel juhul levitavad haigust iksodiidilaadsed puugid, samad lülijalgsed, kes võivad edasi kanda ka puukentsefaliiti ja borrelioosi.
Anaplasmoosil on polümorfsed sümptomid ja iseloomulik hooajalisus (peamiselt kevad-suvi), mis on seotud puukide loomuliku aktiivsuse perioodidega. Nakatunud inimene ise nakkust ei levita, seega ei ole kontakt temaga teistele ohtlik. [ 1 ]
Epidemioloogia
Anaplasmoosist teatasid esmakordselt 1994. aastal Chen jt (J Clin Micro 1994; 32(3):589-595). Anaplasmoosi juhtumeid on tuvastatud kogu maailmas; Ameerika Ühendriikides on seda kõige sagedamini registreeritud Ülem-Kesk-Läänes ja Kirde-Ameerikas. Haiguse aktiivsust on täheldatud ka Põhja-Euroopas ja Kagu-Aasias.[ 2 ],[ 3 ],[ 4 ],[ 5 ]
Venemaal esineb anaplasmoosi nakatumist puukide kaudu 5–20% juhtudest (valdav enamus juhtudest esineb Baikali oblastis ja Permi krais). Valgevenes on nakatumise määr vahemikus 4–25% (kõrgeim levimus on registreeritud Belovežskaja Puštša metsades). Ukrainas ja Poolas on levimus ligikaudu sama – 23%. Ameerika Ühendriikides on CDC-le teatatud anaplasmoosi juhtude arv alates haiguse registreerimise algusest pidevalt suurenenud, 348 juhtumilt aastal 2000 kuni haripunktini 5762 juhtumit aastal 2017. 2018. aastal teatatud juhtumite arv oli oluliselt väiksem, kuid suurenes 2019. aastal umbes 2017. aasta tasemele 5655 juhtumiga. [ 6 ]
Anaplasmoosi iseloomustab hooajalisus, mis vastab iksodiidipuukide aktiivsele perioodile. Infektsioonide haripunkte täheldatakse kevade keskpaigast suve lõpuni või täpsemalt aprillist septembri alguseni. Reeglina leitakse anaplasmasid samas tsoonilisuses kui muud puukide levitatavad infektsioonitüübid, eriti patogeensed borrelioosid. On kindlaks tehtud, et üks iksodiidipuuk võib samaaegselt kanda kuni seitset viirus- ja mikroobhaiguste patogeeni. Seetõttu on enam kui pooled haigusjuhtudest segainfektsioonid - mitme nakkusliku patogeeni samaaegne kahjustus, mis halvendab oluliselt patoloogia tulemust. Enamikul patsientidest avastatakse anaplasmoos kombinatsioonis puukborrelioosi või entsefaliidiga või monotsüütilise ehrlihhioosiga. Enam kui 80% juhtudest täheldatakse anaplasmoosi ja borrelioosi koinfektsiooni.
Põhjused anaplasmoos
Nakkuspatoloogia põhjustajaks on anaplasma (täisnimi Anaplasma phagocytophilum) - väikseim rakusisene bakter. Inimese vereringesse sattudes tungib see granulotsüütidesse ja levib keha kõikidesse punktidesse.
Looduslikes tingimustes settib anaplasma sageli hiirte ja rottide kehasse ning asustatud piirkondades võivad nakatuda koerad, kassid, hobused ja teised loomad. Inimestele nad aga ohtu ei kujuta: isegi kui nakatunud loom inimest hammustab, nakatumist ei teki. [ 7 ]
Anaplasmoosi tekke oht inimestele on ixodid-puugi rünnak, kuna hammustuse ajal eritab see haava sülge, mis sisaldab anaplasmat.
Anaplasmoosi põhjustavate bakterite läbimõõt on alla 1 mikroni. Need sisenevad süsteemsesse vereringesse koos putuka süljeeritusega. Siseorganite kudedesse sattudes aktiveerib patogeen põletikulise protsessi. Bakterid hakkavad kiiresti paljunema, mis viib immuunsüsteemi pärssimiseni ja selle tagajärjel sekundaarsete nakkushaiguste - mikroobsete, viiruslike või seenhaiguste - lisandumiseni.
Peamine reservuaar on valgejalg-hiir Peromyscus leucopus; aga reservuaaridena on tuvastatud lai valik mets- ja koduimetajaid. [ 8 ], [ 9 ] Puugid võivad nakkust levitada mets- ja farmiloomade, eriti kabjaliste, koerte, näriliste ja isegi regulaarselt rändavate lindude vahel ning hõlbustavad seega patogeeni laiemat levikut. Anaplasma elab loomades mitu nädalat, mille jooksul muutuvad varem nakatumata putukad levitajateks.
Riskitegurid
Vereimevad puugid võivad kanda mitmesuguseid nakkusi. Tuntuimad neist on puukentsefaliit ja borrelioos ning selline patogeen nagu anaplasma eraldati vaid paar aastakümmet tagasi.
Anaplasmoosi nakatumise oht sõltub puukide koguarvust antud piirkonnas, nakatunud putukate protsendist ja inimeste käitumisest. Kõrge anaplasmoosi riskiga piirkondades ähvardab oht eelkõige neid, kes puhkavad või töötavad metsas, metsaistandustes ja pargialadel – näiteks eriliste riskikategooriate hulka kuuluvad jahimehed, kalurid, seenekorjajad, metsnikud, turistid, põllumehed, sõjaväelased jne.
Iksodiidipuugid on kliima suhtes tundlikud: nad eelistavad elada mõõduka või rohke õhuniiskusega, sagedaste sademetega või rikkalike võsadega kaetud aladel, kus õhuniiskust saab hoida umbes 80%. Putukate prioriteet on leht- ja segametsad, lagendikud, metsa-stepid, pargid, väljakud ja aiad. Viimastel aastatel on verd imevad lülijalgsed üsna laialdaselt levinud mägismaa ja põhjapoolsetesse piirkondadesse. [ 10 ]
Pathogenesis
Anaplasmoos kandub edasi, kui puuk ründab vereimemise ajal. Puugikeskkonnas kandub nakkus emaselt järglastele, mis põhjustab patogeenide pidevat ringlust. Anaplasma edasikandumise kontakttee (nahakahjustuse kaudu) ja seedetrakti kaudu (piima, liha tarbimisel) ei ole tõestatud.
Inimesed on puukide rünnakutele kõige vastuvõtlikumad kevadel ja suvel, kui putukate aktiivsus on haripunktis. Puukide hooaja algusaeg varieerub olenevalt ilmastikutingimustest. Kui kevad on soe ja varajane, hakkavad lülijalgsed "jahti pidama" märtsi lõpuks, suurendades nende aktiivsust suve teiseks pooleks märkimisväärselt suure bakterite kogunemise tõttu.
Putukad on aktiivsed peaaegu ööpäevaringselt, kuid sooja päikesepaistelise ilmaga on nende kõrgeim agressiivsus täheldatud kella kaheksast üheteistkümneni hommikul, seejärel järk-järgult väheneb ja suureneb uuesti kella viiest kaheksani õhtul. Pilvise ilmaga on puukide päevane aktiivsus ligikaudu sama. Aktiivsuse aeglustumist täheldatakse kuuma ilmaga ja tugeva vihma ajal.
Vereimevad putukad elavad peamiselt massiivsetes, harvemini väikestes metsades, metsavööndites ja metsasteppides. Puugid on sagedasemad niisketes kohtades, metsakuristikes, tihnikutes, ojade ja radade lähedal. Nad elavad ka linnades: jõgede kallastel, looduskaitsealadel, samuti parkides ja väljakutel ning tunnetavad elava objekti lähenemist lõhna järgi 10 meetri kauguselt.
Puuk läbib mitu arenguetappi: muna, vastne, nümf, täiskasvanud isend. Kõigi etappide normaalse kulgemise tagamiseks on vaja soojaverelise looma verd, seega otsib puuk usinalt endale „leivateenijat“: see võib olla nii väike metsloom või lind kui ka suured loomad või kariloomad. Vere imemise käigus „jagab“ puuk loomaga baktereid, mille tulemusel saab temast täiendav nakkusreservuaar. Tekib omamoodi bakteriaalne ringlus: puugilt elusolendile ja tagasi puugile. Lisaks võivad bakterirakud levida ka putukalt tema järglastele. [ 11 ]
Inimeste nakatumine toimub puugihammustuste kaudu transmissioonilisel viisil. Haigustekitaja siseneb inimkehasse läbi hammustatud naha ja tungib vereringesse ning seejärel erinevatesse siseorganitesse, sealhulgas kaugematesse, mis põhjustab anaplasmoosi kliinilist pilti.
Anaplasma "nakatab" granulotsüüte, peamiselt küpseid neutrofiile. Leukotsüütide tsütosoolis moodustuvad terved bakteriaalsed moorukolooniad. Pärast nakatumist tungib patogeen rakku, hakkab tsütoplasma vakuoolis paljunema ja seejärel lahkub sellest rakust. Haiguse arengu patoloogilise mehhanismiga kaasneb põrna makrofaagide, samuti maksa- ja luuüdi rakkude, lümfisõlmede ja teiste struktuuride kahjustus, mille sees hakkab tekkima põletikuline reaktsioon. Leukotsüütide kahjustuse ja põletikulise protsessi arengu taustal on organismi immuunsüsteem alla surutud, mis mitte ainult ei süvenda olukorda, vaid aitab kaasa ka mis tahes päritoluga sekundaarse infektsiooni tekkele. [ 12 ]
Sümptomid anaplasmoos
Anaplasmoosi korral võib täheldada ulatuslikke ja erineva raskusastmega sümptomeid, mis sõltuvad haiguse kulgu iseloomustavatest iseärasustest. Esimesed nähud ilmnevad latentse inkubatsiooniperioodi lõpus, mis kestab mitmest päevast mitme nädalani (tavaliselt umbes kaks nädalat), kui arvestada hetkest, mil bakter siseneb inimese vereringesse. [ 13 ]
Kergetel juhtudel on kliiniline pilt sarnane tavalise ARVI-ga - ägeda respiratoorse viirusinfektsiooniga. Tüüpilised on järgmised sümptomid:
- tervise järsk halvenemine;
- temperatuuri tõus 38,5°C-ni;
- palavik;
- tugev nõrkuse tunne;
- isutus, düspepsia;
- valu peas, lihastes, liigestes;
- mõnikord – valu ja kuivus kurgus, köha, ebamugavustunne maksa piirkonnas.
Mõõdukate juhtudel on sümptomite raskusaste ilmsem. Eeltoodule lisanduvad järgmised sümptomid:
- pearinglus ja muud neuroloogilised tunnused;
- sagedane oksendamine;
- hingamisraskused;
- päevase diureesi vähenemine (anuuria võimalik areng);
- pehmete kudede turse;
- südame löögisageduse aeglustumine, vererõhu langus;
- ebamugavustunne maksa piirkonnas.
Kui patsiendil on immuunpuudulikkus, siis on anaplasmoos selle taustal eriti raske. Esinevad järgmised sümptomid:
- püsivalt kõrgenenud temperatuur, ilma normaliseerimiseta mitu nädalat;
- väljendunud neuroloogilised tunnused, sageli üldise ajukahjustuse pildiga (teadvusehäired - letargiast kooma seisundini), generaliseerunud krambid;
- suurenenud verejooks, sisemise verejooksu teke (veri väljaheites ja uriinis, verine oksendamine);
- südame rütmihäired.
Perifeerse närvisüsteemi kahjustuse ilmingute hulka kuuluvad õlavarrepleksopaatia, kraniaalnärvi halvatus, demüeliniseeriv polüneuropaatia ja kahepoolne näonärvi halvatus. Neuroloogilise funktsiooni taastumine võib võtta mitu kuud.[ 14 ],[ 15 ],[ 16 ]
Esimesed märgid
Kohe pärast inkubatsiooniperioodi, mis kestab keskmiselt 5–22 päeva, ilmnevad esimesed sümptomid:
- järsk temperatuuri tõus (palavikuline temperatuur);
- peavalu;
- tugev väsimus, nõrkus;
- düspepsia mitmesugused ilmingud: alates kõhu- ja maksavalu kuni tugeva oksendamiseni;
- vererõhu langus, pearinglus;
- suurenenud higistamine.
Sümptomeid nagu valu ja põletustunne kurgus, köha ei esine kõigil patsientidel, kuid neid ei välistata. Nagu näha, on kliiniline pilt mittespetsiifiline ja meenutab pigem mis tahes viiruslikku hingamisteede infektsiooni, sealhulgas grippi. Seetõttu on vale diagnoosi panemise tõenäosus suur. Anaplasmoosi võib kahtlustada, kui patsient viitab hiljutisele puugihammustusele. [ 17 ]
Anaplasmoos lapsel
Kui täiskasvanutel levib anaplasmoos puugihammustuse kaudu, siis lastel on nakkuse edasikandumiseks veel üks viis - emalt lootele. Haigusele on iseloomulik kõrge palavik, peavalu ja lihasvalu, aeglane südamerütm ja vererõhu langus.
Anaplasmoosi kliiniline pilt esineb kõige sagedamini mõõduka kuni raske vormina, kuid seda tüüpi progresseerumine on iseloomulik peamiselt täiskasvanud patsientidele. Lapsed põevad nakkushaigust peamiselt kergel kujul. Ainult mõnel juhul tekib lastel anikteriline hepatiit koos transaminaaside aktiivsuse suurenemisega. Veelgi harvemini täheldatakse neerukahjustust koos hüpoisostenuuria, proteinuuria ja erütrotsütuuria tekkega, samuti kreatiniini ja uurea taseme tõusuga veres. Üksikjuhtudel raskendab patoloogiat nakkuslik toksiline šokk, äge neerupuudulikkus, äge respiratoorse distressi sündroom ja meningoentsefaliit. [ 18 ]
Haiguse ravi nii lapsepõlves kui ka täiskasvanutel põhineb doksütsükliini võtmisel. Üldiselt on aktsepteeritud, et seda ravimit määratakse lastele alates 12. eluaastast. Siiski on olnud juhtumeid, kus doksütsükliiniga on ravi alustatud juba varem – eriti 3-4-aastaselt. Annus valitakse individuaalselt.
Etapid
Anaplasmoosi arengus on kolm etappi: äge, subkliiniline ja krooniline.
Ägedat staadiumi iseloomustavad temperatuuri kõikumised kõrgele (40–41 °C), järsk kaalulangus ja nõrkus, düspnoe-tüüpi õhupuudus, suurenenud lümfisõlmed, mädase riniidi ja konjunktiviidi teke ning suurenenud põrn. Mõnedel patsientidel esineb suurenenud tundlikkus, mis on põhjustatud ajukelmete ärritusest, samuti krambid, lihastõmblused, polüartriit ja kraniaalnärvide halvatus. [ 19 ]
Äge staadium muutub järk-järgult subkliiniliseks staadiumiks, mille puhul täheldatakse aneemiat, trombotsütopeeniat, leukopeeniat (mõnel juhul leukotsütoosi). Seejärel, umbes 1,5–4 kuu pärast (isegi ravi puudumisel), võib tekkida kas paranemine või haiguse järgmine, krooniline staadium. Seda iseloomustab aneemia, trombotsütopeenia, tursed ja sekundaarsete nakkuspatoloogiate lisandumine. [ 20 ]
Vormid
Sõltuvalt sümptomite intensiivsusest eristatakse järgmisi anaplasmoosi tüüpe:
- latentne, asümptomaatiline (subkliiniline);
- manifestne (selgesõnaline).
Sõltuvalt nakkushaiguse raskusastmest eristatakse kergeid, mõõdukaid ja raskeid juhtumeid.
Lisaks tehakse vahet trombotsüütide ja granulotsüütilise anaplasmoosi vahel, kuid trombotsüütide kahjustus on iseloomulik ainult veterinaarmeditsiinis, kuna seda esineb peamiselt kassidel ja koertel. [ 21 ]
Anaplasma on patogeen mitte ainult inimestel, vaid ka koertel, lehmadel, hobustel ja teistel loomaliikidel. Puukidest levivat anaplasmoosi inimestel võib leida peaaegu kõikjal maailmas, kuna haiguse kandjad - puugid - elavad nii Euroopa kui ka Aasia riikides.
Veiste ja teiste farmiloomade anaplasmoos on ammu tuntud haigus, mida kirjeldati esmakordselt 18. sajandil: tollal nimetati seda puugipalavikuks, see mõjutas peamiselt kitsi, vasikaid ja lambaid. Granulotsütaarse anaplasmoosi esinemine hobustel kinnitati ametlikult 1969. aastal ja koertel 1982. aastal. [ 22 ] Lisaks puukidele võivad nakkuse kandjateks olla parmud, nõelavad kärbsed, sääsed, lammaste vereimejad ja mustkärbsed.
Lammaste ja teiste põllumajandusloomade anaplasmoos avaldub järgmiste esialgsete tunnuste all:
- järsk temperatuuri tõus;
- limaskestade kollasus liigse bilirubiini sisalduse tõttu vereringes;
- hingamisraskused, raske hingamine, hüpoksia tunnused;
- kiire südamelöök;
- kiire kaalulangus;
- isutus;
- apaatia, letargia;
- seedimise häired;
- piimatoodangu vähenemine;
- tursed (kaelavarre ja jäsemete);
- köhimine.
Loomade nakatumist määravad sageli söömishäired. Seega püüavad haiged isikud ainevahetushäirete tõttu maitsta ja närida mittesöödavaid esemeid. Ainevahetushäired, oksüdatsiooni-redutseerimise protsesside pärssimine põhjustavad vereloome häireid, hemoglobiini taseme langust veres ja hüpoksia teket. Mürgistus toob kaasa põletikuliste reaktsioonide tekke, täheldatakse turseid ja hemorraagiat. Õige diagnoos ja õigeaegne ravi määramine mängivad patoloogia prognoosimisel otsustavat rolli. [ 23 ]
Anaplasmoosi tekitaja reservuaariks võib olla märkimisväärne hulk mitte ainult koduloomi, vaid ka metsloomi. Samal ajal on koerad, kassid ja isegi inimesed ise juhuslikud peremehed, kes ei ole nakkuse edastajad teistele elusolenditele.
Kassidel esineb anaplasmoosi kõige haruldasemalt – vaid üksikjuhtudel. Loomad väsivad kergesti, kipuvad vältima igasugust tegevust, enamasti puhkavad ja praktiliselt ei söö. Sageli tekib kollatõbi.
Koertel esineval anaplasmoosil pole samuti spetsiifilisi sümptomeid. Märgitakse depressiooni, palavikku, maksa ja põrna suurenemist, lonkamist. Loomadel on kirjeldatud köha, oksendamist ja kõhulahtisust. Tähelepanuväärne on see, et Põhja-Ameerikas on patoloogia valdavalt kerge kulg, samas kui Euroopa riikides on sageli täheldatud surmaga lõppevaid tulemusi.
Enamiku loomade puhul on anaplasmoosi prognoos soodne, kui antibiootikumravi alustatakse õigeaegselt. Verepilt stabiliseerub 2 nädala jooksul alates ravi algusest. Koerte ja kasside surmaga lõppenud juhtumeid ei ole kirjeldatud. Kombineeritud infektsiooni korral, kui anaplasma kombineerub teiste puugihammustuse käigus levivate patogeenidega, täheldatakse patoloogia keerukamat kulgu. [ 24 ]
Tüsistused ja tagajärjed
Kui anaplasmoosiga patsient ei pöördu arsti poole või ravi määratakse esialgu valesti, suureneb tüsistuste risk märkimisväärselt. Kahjuks juhtub seda üsna sageli ja riketsioosi asemel hakatakse patsienti ravima ägeda respiratoorse viirusinfektsiooni, gripi või ägeda bronhiidi vastu. [ 25 ]
Oluline on mõista, et nakkushaiguse tüsistused võivad olla tõeliselt ohtlikud, kuna need põhjustavad sageli tõsiseid tagajärgi ja isegi patsiendi surma. Kõige levinumate tüsistuste hulgas on järgmised:
- monoinfektsioon;
- neerupuudulikkus;
- kesknärvisüsteemi kahjustus;
- südamepuudulikkus, müokardiit;
- kopsu aspergilloos, hingamispuudulikkus;
- nakkuslik toksiline šokk;
- atüüpiline kopsupõletik;
- koagulopaatia, sisemine verejooks;
- meningoentsefaliit.
Need on kõige levinumad, kuid mitte kõik teadaolevad tagajärjed, mis võivad anaplasmoosi tagajärjel tekkida. Loomulikult esineb ka haiguse spontaanset paranemist, mis on tüüpiline hea ja tugeva immuunsusega inimestele. Kui aga immuunkaitse on nõrgenenud – näiteks kui inimene on hiljuti haige olnud või põeb kroonilisi haigusi, on võtnud immunosupressiivset ravi või on läbinud operatsiooni, on tüsistuste teke sellisel patsiendil enam kui tõenäoline. [ 26 ]
Kõige ebasoodsam tulemus võib olla patsiendi surm mitme organi puudulikkuse tagajärjel.
Diagnostika anaplasmoos
Anaplasmoosi diagnoosimisel on oluline roll epidemioloogilise anamneesi kogumisel. Arst peab pöörama tähelepanu sellistele hetkedele nagu puugihammustused, patsiendi viibimine nakkusohtlikus endeemilises piirkonnas, tema külastused metsades ja metsaparkides viimase kuu jooksul. Saadud epidemioloogiline teave koos olemasolevate sümptomitega aitab orienteeruda ja diagnostikat õiges suunas läbi viia. Verepildi muutused pakuvad lisatuge, kuid peamine diagnostiline moment on laboriuuring.
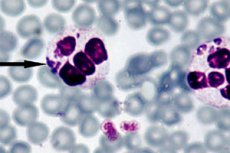
Kõige efektiivsemaks anaplasmoosi diagnoosimise meetodiks peetakse otsest tumeväljamikroskoopiat, mille põhiolemus on neutrofiilide sees olevate embrüonaalsete struktuuride – moorulade – visualiseerimine õhukese vereplaki, mis on värvitud Romanovsky-Giemsa värviga, valgusmikroskoopia abil. Nähtav moorula moodustub umbes kolmandast seitsmenda päevani pärast bakterite sissetoomist. Suhteliselt lihtsal uurimismeetodil on ka teatav puudus, kuna see ei ole piisavalt efektiivne madala anaplasma taseme korral veres. [ 27 ]
Üldised kliinilised uuringud ja eriti täielik vereanalüüs näitavad leukopeeniat koos leukotsüütide valemi nihkega vasakule, ESR-i mõõduka tõusuga. Paljudel patsientidel esineb aneemia ja pantsütopeenia.
Üldine uriinianalüüs näitab hüpoisostenuuriat, hematuuriat ja proteinuuriat.
Vere biokeemia näitab maksafunktsiooni testide (AST, ALT), LDH aktiivsuse suurenemist, uurea, kreatiniini ja C-reaktiivse valgu taseme tõusu.
Anaplasmoosi antikehad määratakse seroloogilise reaktsioonimeetodi (ELISA) abil. Diagnostika põhineb bakteriaalsete antigeenide vastaste spetsiifiliste antikehade tiitrite dünaamika määramisel. Esmased IgM antikehad ilmuvad haiguse üheteistkümnendal päeval, saavutades haripunkti 12.–17. päevani. Seejärel nende arv väheneb. IgG antikehi saab tuvastada juba nakkusprotsessi esimesel päeval: nende kontsentratsioon suureneb järk-järgult ja tipptase saabub 37–39 päeval. [ 28 ]
Anaplasmoosi PCR on teine levinuim otsene diagnostiline meetod anaplasma DNA tuvastamiseks. PCR-analüüsi biomaterjal on vereplasma, leukotsüütide fraktsioon ja tserebrospinaalvedelik. Samuti on võimalik uurida puuki, kui see on olemas.
Instrumentaalne diagnostika hõlmab järgmisi meetodeid:
- Kopsude röntgenuuring (bronhiidi või kopsupõletiku pilt, suurenenud lümfisõlmed);
- elektrokardiograafia (juhtivuse häire pilt);
- kõhuorganite ultraheliuuring (maksa suurenemine, difuusselt muutunud maksakude).
Diferentseeritud diagnoos
Erinevate endeemiliste riketsiooside eristamine toimub kliiniliste ja epidemioloogiliste tunnuste põhjal. Oluline on pöörata tähelepanu enamiku endeemiliste riketsiooside puhul tüüpilistele epidemioloogilistele andmetele (endeemilise kolde levik, hooajalisus, puukide rünnakud jne), samuti sellistele sümptomitele nagu primaarse mõju puudumine, lümfisõlmede piirkondlik suurenemine ja lööbe puudumine.
Mõnel juhul võib anaplasmoos meenutada mõõduka kuluga epideemilise tüüfuse ja ka Brili tõve kerge vormi esinemist. Tüüfuse korral on neuroloogilised sümptomid selgemini väljendunud, esineb roosilis-petehhiaalne lööve, esinevad Chiari-Avtõni ja Govorovi-Godelieri sümptomid, tahhükardia, Rosenbergi enantheem jne. [ 29 ]
Anaplasmoosi on oluline õigeaegselt eristada gripist ja ARVI-st. Gripi korral on palavikuperiood lühike (3-4 päeva), peavalu koondub kulmu- ja oimuspiirkonda. Esinevad katarraalsed sümptomid (köha, nohu), maksa suurenemist ei ole.
Teine haigus, mis vajab diferentseerimist, on leptospiroos. Patoloogiat iseloomustab tugev valu säärelihastes, skleriit, kiire südamelöök ja neutrofiilne leukotsütoos. Rasket leptospiroosi iseloomustab kõvakesta ja naha kollatõbi, meningeaalne sündroom, seroosse meningiidi tüüpi tserebrospinaalvedeliku muutused. Diagnoos pannakse leptospira määramisega vereringes ja uriinis, samuti positiivse aglutinatsiooni-lüüsi reaktsiooniga.
Denguepalavikku iseloomustab kahe lainega temperatuurilõhe, tugev liigesevalu, tüüpilised kõnnaku muutused ja esialgne tahhükardia. Teise lainega ilmub sügelev lööve, millele järgneb koorumine. Diagnoos põhineb viiruse isoleerimisel.
Brutselloosile on iseloomulik lainetav palavik, tugev higistamine, migreeruv artralgia ja müalgia, mikropolüadeniit koos järgneva lihasluukonna, närvi- ja urogenitaalsüsteemi kahjustusega. [ 30 ]
Ehrlihhioos ja anaplasmoos on kaks riketsioosi, millel on kliinilises kulges palju sarnasusi. Haigused algavad sageli ägedalt, nagu äge viirusinfektsioon. Mittespetsiifiliste sümptomite hulka kuuluvad tugev palavik koos külmavärinate, nõrkuse, lihasvalu, iivelduse ja oksendamise, köha ja peavaluga. Nahalööbed ei ole aga anaplasmoosile tüüpilised, erinevalt erlihhioosist, mida iseloomustavad papulaarsed või petehhiaalsed elemendid jäsemetel ja kehatüvel.
Nii anaplasmoosi kui ka ehrlihhioosi võivad tüsistada dissemineerunud intravaskulaarne koagulatsioon, mitme organi puudulikkus, konvulsiivne sündroom ja kooma teke. Mõlemad haigused liigitatakse keerulise kulguga infektsioonideks, mis on seotud suurenenud surmaohuga immuunpuudulikkusega inimestel. Nakkusprotsessi teke on eriti ohtlik patsientidel, kes on varem saanud immunosupressiivset ravi, kellel on tehtud põrna eemaldamise operatsioon või HIV-positiivsetel patsientidel.
Anaplasmoosi või ehrlihhioosi diagnoosimisel mängivad peamist diferentseerivat rolli seroloogilised testid ja PCR. Tsütoplasmaatilised inklusioonid tuvastatakse monotsüütides (ehrlihhioosi korral) või granulotsüütides (anaplasmoosi korral).
Borrelioosil ja anaplasmoosil on ühine endeemiline levimus, need tekivad pärast puugi hammustust, kuid nende infektsioonide kliiniline pilt on erinev. Borrelioosi korral täheldatakse hammustuse kohas lokaalset nahapõletikulist reaktsiooni, mida nimetatakse puugi poolt levitatavaks erüteem rändeks, kuigi on võimalik ka haiguse erüteemiline kulg. Borrelia levimisel kogu kehas kahjustatakse lihasluukonda, närvi- ja kardiovaskulaarsüsteemi ning nahka. Iseloomulikud on lonkamine, letargia ja südame talitlushäired. Umbes kuus kuud pärast nakatumist tekivad rasked liigesekahjustused ja kannatab närvisüsteem. Diagnostika piirdub ELISA, PCR ja immunoblotmeetodite kasutamisega. [ 31 ]
Kellega ühendust võtta?
Ravi anaplasmoos
Anaplasmoosi peamine ravi on antibiootikumravi. Bakterid on tetratsükliini antibakteriaalsete ravimite suhtes tundlikud, seega langeb valik sageli doksütsükliini kasuks, mida patsiendid võtavad suu kaudu 100 mg kaks korda päevas. Ravi kestus on 10 päevast kuni kolme nädalani. [ 32 ]
Lisaks tetratsükliiniravimitele on anaplasma tundlik ka amfenikoolide, eriti levomütsetiini suhtes. Spetsialistid ei soovita selle antibiootikumi kasutamist aga, mis on seotud ravimi väljendunud kõrvaltoimetega: ravi ajal tekivad patsientidel granulotsütopeenia, leukopeenia ja trombotsütopeenia. [ 33 ]
Naispatsientidele raseduse ja imetamise ajal määratakse amoksitsilliin või kaitstud penitsilliinid individuaalsetes annustes.
Kui antibiootikumid määratakse kolme päeva jooksul pärast puugihammustust, viiakse läbi lühendatud ravikuur - nädal. Kui pöördute hiljem arsti poole, kasutatakse täielikku raviskeemi.
Lisaks viiakse läbi sümptomaatiline ravi, mille käigus võib välja kirjutada järgmised ravimirühmad:
- mittesteroidsed põletikuvastased ravimid;
- hepatoprotektorid;
- multivitamiinitooted;
- palavikualandajad;
- valuvaigistid;
- ravimid hingamisteede, südame-veresoonkonna ja närvisüsteemi samaaegsete häirete korrigeerimiseks.
Ravi kliinilist efektiivsust hinnatakse selle tulemuste põhjal: positiivsete tunnuste hulka kuuluvad sümptomite raskusastme vähenemine ja kadumine, häirete dünaamika normaliseerumine laboratoorsetes ja instrumentaalsetes uuringutes ning anaplasma spetsiifiliste antikehade tiitrite muutused. Vajadusel asendatakse ravimid ja määratakse korduv ravikuur.
Ravimid
Anaplasmoosi kõige sagedamini kasutatav raviskeem on:
- Doksütsükliin või selle lahustuv analoog Unidox Solutab – 100 mg kaks korda päevas;
- Amoksitsilliin (vastavalt näidustustele või kui doksütsükliini kasutamine on võimatu) – 500 mg kolm korda päevas;
- Raske anaplasmoosi korral peetakse optimaalseks ravimiks tseftriaksooni 2 g intravenoosselt üks kord päevas.
Alternatiivsete antibiootikumidena võib kaaluda ka penitsilliinipreparaate, teise ja kolmanda põlvkonna tsefalosporiine ning makroliide.
Kuna antibiootikumide kasutamine anaplasmoosi korral on tavaliselt pikaajaline, võivad sellise ravi tagajärjed olla väga erinevad: enamasti väljenduvad kõrvaltoimed seedehäiretes, nahalöövetes. Pärast ravikuuri lõppu on tingimata ette nähtud meetmete kogum selliste tagajärgede kõrvaldamiseks ja seedesüsteemi piisava toimimise taastamiseks.
Antibiootikumravi kõige sagedasem tagajärg on soole düsbakterioos, mis tekib antibakteriaalsete ravimite pärssiva mõju tagajärjel nii patogeensetele mikroorganismidele kui ka organismi loomulikule mikrofloorale. Sellise mikrofloora taastamiseks määrab arst probiootikumid ja eubiootikumid.
Lisaks düsbakterioosile võib pikaajaline antibiootikumravi kaasa aidata seeninfektsioonide tekkele. Näiteks tekib sageli suuõõne ja tupe kandidoos.
Teine võimalik kõrvaltoime on allergia, mis võib olla piiratud( lööve, riniit) või keeruline( anafülaktiline šokk, Quincke ödeem).Sellised seisundid nõuavad ravimi viivitamatut katkestamist( asendamist) ja erakorralisi allergiavastaseid meetmeid, kasutades antihistamiine ja glükokortikoide.
Koos antibiootikumraviga määratakse sümptomaatilised ravimid. Seega kõrgenenud palaviku, raske joobe korral kasutatakse detoksifitseerivaid lahuseid, tursete korral - dehüdratsiooni, neuriidi, artriidi ja liigesevalu korral - mittesteroidseid põletikuvastaseid ravimeid ja füsioteraapiat. Kardiovaskulaarsete kahjustustega patsientidele määratakse Asparkam või Panangin 500 mg kolm korda päevas, Riboxin 200 mg 4 korda päevas.
Immuunpuudulikkuse seisundi avastamisel on Timalin näidustatud annuses 10-30 mg päevas kahe nädala jooksul. Autoimmuunsete ilmingutega patsientidele - näiteks korduva artriidiga - on Delagil soovitatav annuses 250 mg päevas koos mittesteroidsete põletikuvastaste ravimitega.
Vitamiiniteraapia hõlmab C- ja E-vitamiini sisaldavate ravimite kasutamist.
Lisaks on raviskeemi kaasatud vaskulaarsed ained (nikotiinhape, Complamin). Antibakteriaalsete ravimite kesknärvisüsteemi tungimise hõlbustamiseks manustatakse patsientidele eufilliini, glükoosilahust, samuti ajuvereringe optimeerivaid ravimeid ja nootroopikume (piratsetaam, tsinnarisiin).
Haiguse krooniliste vormide korral on näidustatud immunokorrektiivne ravi.
Ärahoidmine
Anaplasmoosi kandjad elavad maapinnal, kuid võivad ronida kõrgele rohule ja kuni 0,7 m kõrgustele põõsastele ning seal potentsiaalset kandjat oodata. Puugi rünnakut inimene praktiliselt ei tunne, seega ei pööra inimesed hammustusele sageli tähelepanu.
Ennetuslikel eesmärkidel on soovitatav kanda putukate rünnakute eest kaitsvaid riideid ja vajadusel kasutada spetsiaalseid tõrjevahendeid. Pärast iga jalutuskäiku (eriti metsas) tuleks kontrollida kogu keha: kui leitakse puuk, tuleb see kohe eemaldada. Eemaldamisprotseduur viiakse läbi pintsettide või teravate tangide abil, haarates lülijalgset võimalikult naha lähedalt. See tuleb välja tõmmata väga ettevaatlikult, raputades ja keerates, püüdes veenduda, et puugi kehaosad ei tuleks lahti ega jääks haava. Nakatuse vältimiseks on oluline protseduuri lõpus hammustatud kohta antiseptikuga töödelda.
Pärast iga, isegi lühikest viibimist metsavööndis on vaja kontrollida nahka ja mitte ainult nähtavates kohtades: hädavajalik on kontrollida ka nahavolte, kuna putukad pürgivad sageli keha kõrge õhuniiskusega piirkondadesse – näiteks kaenlaalustesse ja kubemesse, piimanäärmete alla, käte ja jalgade voldidele. Laste puhul on muu hulgas oluline hoolikalt uurida pead ja kaela ning kõrvade taga olevat piirkonda. [ 34 ]
Enne korterisse sisenemist on soovitatav üle vaadata ka asjad ja riided, sest putukaid saab sisse tuua isegi kotis või kingadel.
Anaplasmoosiga nakatumise vältimiseks on soovitatav:
- vältige kõndimist kohtades, kus võivad elada verd imevad putukad;
- omama arusaama puukide õigest eemaldamisest ja anaplasmoosi nakkuse esimestest tunnustest;
- Vajadusel kasutage kindlasti putukatõrjevahendeid;
- Metsas ja pargis jalutamiseks kandke sobivaid riideid (pikkade varrukatega püksid, kaetud pahkluud ja jalad).
Prognoos
Valdaval enamusel anaplasmoosiga patsientidest hinnatakse prognoosi positiivseks. Reeglina vajab umbes 50% patsientidest statsionaarset ravi. Mõnedel nakatunud inimestel ravitakse haigus iseenesest, kuid mõned valusad sümptomid kaovad alles mõne aja pärast - mõne kuu jooksul.
Prognoos halveneb hematoloogiliste ja neuroloogiliste tüsistuste tekkega, mis on tüüpiline immuunpuudulikkusega, krooniliste maksa- ja neeruhaigustega patsientidele. Suremus on suhteliselt madal. [ 35 ]
Üldiselt sõltub patoloogia kulg ja tulemus õigest diagnoosist, antibakteriaalsete ja sümptomaatiliste ravimite õigeaegsest manustamisest. Mõõdukatel ja rasketel juhtudel paigutatakse patsiendid nakkushaiguste haiglasse. Oluline on tagada patsiendile puhkus, hea hügieen ja toitumine. Kõrgenenud palaviku ja palaviku perioodidel peaks patsiendi toitumine olema äärmiselt leebe, nii mehaaniliselt, keemiliselt kui ka termiliselt, minimeerides tooteid, mis põhjustavad soolestikus käärimist ja mädanemist. Samal ajal peaksid toidukorrad olema kõrge kalorsusega. Voodirežiimi tuleks järgida kuni temperatuuri normaliseerumiseni ja veel paar päeva. Oluline on kasutada tõhusaid etiotroopseid aineid, mis suurendavad organismi spetsiifilist ja mittespetsiifilist reaktsioonivõimet.
Kui patsienti raviti hilja või valesti, võib haigus muutuda krooniliseks. Anaplasmoosi põdenud inimestel jälgitakse haiguse dünaamikat 12 kuu jooksul meditsiiniliselt. Jälgimine hõlmab regulaarset läbivaatust nakkushaiguste spetsialisti, terapeudi ja vajadusel neuroloogi poolt. [ 36 ]
Veised, kellel on anaplasmoos olnud, muutuvad ajutiselt nakkuse suhtes immuunseks. Kuid see immuunsus ei kesta kaua: umbes neli kuud. Kui tiine emane on haigestunud, on tema järglastel veres olevate antikehade olemasolu tõttu nakkuse suhtes pikem immuunsus. Kui järglased nakatuvad, on haigus kergem.

