Luuüdi aplaasia
Viimati vaadatud: 23.04.2024

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
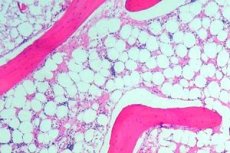
Luuüdi aplaasia (aplaasia või hematopoeetiliseks) - luuüdi ebaõnnestumise sündroomid, sealhulgas haiguste rühma, milles drastiliselt allasurutud hematopoeetiliseks poolt täidetav funktsioon luuüdi. Sellise häire tagajärg on pantsütopeenia tekkimine (puuduvad kõik vererakud: leukotsüüdid, erütrotsüüdid ja ka trombotsüüdid). Deeppatsütotoksia on eluohtlik seisund.
Põhjused luuüdi aplasia
Luuüdi aplasia põhjuste hulgas on järgmised:
- Keemiaravi ja kiiritusravi.
- Autoimmuunhaigused.
- Keskkonnasõbralikud töötingimused.
- Erinevad viirusnakkused.
- Kokkupuude herbitsiidide ja insektitsiididega.
- Mõned ravimid, näiteks ravimid, mis ravivad reumatoidartriiti või antibiootikume.
- Öine hemoglobiiniuria.
- Hemolüütiline aneemia.
- Sidekoehaigused.
- Rasedus - luuüdi mõjutab immuunsüsteemi perversne reaktsioon.
Riskitegurid
Luuüdi aplaasia riskifaktorite hulka kuuluvad allpool kirjeldatud.
- keemilised ühendid: tsütostaatikumid - nad aitavad kaasa rakkude jagunemise lõpetamisele, neid kasutatakse tavaliselt kasvajate raviks. Selliste ravimite teatud annus võib kahjustada luuüdi, rikkudes vererakkude moodustumist; immuunsupressandid - suruvad keha immuunsüsteemi, neid kasutatakse siis, kui esineb ülemäära immuunsuse aktiveerimine, mille käigus kahjustatakse nende endi terved koed. Kui soovite nende vastuvõttu tühistada, taastatakse sageli hemopoeesi;
- aineid, mis mõjutavad keha, kui patsiendil on neile individuaalne ülitundlikkus. Need on antibiootikumid (antibakteriaalsed ravimid), bensiin, elavhõbe, erinevad värvained, klooramfenikool ja ka kuldsed preparaadid. Sellised ained võivad põhjustada luuüdi funktsiooni pöördumatut ja pöördumatut hävitamist. Nad võivad siseneda kehasse läbi naha, aerosoolide sissehingamisel suu kaudu - koos vee ja toiduga;
- ioniliste osakeste kiiritamine (kiirgus) - näiteks kui ohutuseeskirju rikutakse tuumaelektrijaamades või meditsiiniasutustes, kus kasvajaid ravitakse kiiritusraviga;
- viirusinfektsioonid - nagu gripp, hepatiidi viirus jne
Pathogenesis
Luuüdi aplaasia patogeneesis pole veel täielikult uuritud. Tänapäeval kaalutakse mitmesuguseid selle arendamise mehhanisme:
- Luuüdi on mõjutatud polüpotentsete tüvirakkude kaudu;
- Hematopoeetiline protsess on inhibeeritud humoraalsete või rakuliste immuunmehhanismide mõjudega sellele;
- Mikroakeskkonna komponendid hakkavad ebaõigesti toimima;
- Hematopoeetilise protsessi soodustavate faktorite puuduse areng.
- Mutatsioonid geenides, mis põhjustavad pärilikke luuüdi puudulikkuse sündroome.
Selle haiguse komponendi (a vitamiini B12, raua ja protoporfüriin), mis on otseselt seotud vereloomet ei vähendata, kuid samal ajal vereloomekudedega ei saa neid kasutada.
Sümptomid luuüdi aplasia
Luuüdi aplasioon avaldub sõltuvalt sellest, milline on vere rakulise elemendi mõju:
- Kui erütrotsüütide tase väheneb, tekib düspnoe ja üldine nõrkus ja muud aneemia sümptomid;
- Kui leukotsüütide tase väheneb, tekib palavik ja suureneb organismi vastuvõtlikkus infektsioonide tekkeks;
- Kui vereliistakute tase on vähenenud, tekib kalduvus arendada hemorraagilist sündroomi, petehhia välimust ja verejooksu.
Kui osalise punalibleapaasia luuüdi täheldatakse järsu vähenemise punaste vereliblede produktsiooni, sügav retikulotsütopeenia ja isoleeritakse normokroomne aneemia.
Haigus on kaasasündinud ja omandatud. Teine vaade on näidatud omandatud primaarne eritroblastoftiza ja sündroom, mis tekib siis, kui teised haigused (mis võib olla kopsuvähk, hepatiit, leukeemia, nakkuslik mononukleoos või kopsupõletikku, samuti sirprakuline aneemia, mumpsi või haavandiline koliit jne).
Tüsistused ja tagajärjed
Luuüdi aplasia komplikatsioonide hulgas:
- Aneemiline kooma, milles on teadvuse kaotus, on kooma areng. Puudub mingeid reaktsioone ükskõik millistele välistele ärritajatele, kuna hapnik ei sisene ajusse õiges koguses - see on tingitud asjaolust, et veres punaste erütrotsüütide tase väheneb kiiresti ja oluliselt;
- Alustatakse erinevaid hemorraagiaid (hemorraagilised komplikatsioonid). Halvimal juhul on tegemist hemorraagilise insuldiga (mõnda aju osa ajatakse verega ja seetõttu sureb);
- Infektsioonid - mikroorganismid (erinevad seened, bakterid või viirused) põhjustavad nakkushaigusi;
- Mõnede siseorganite (nagu neerud või süda) funktsionaalse seisundi häired, eriti kaasneva kroonilise patoloogiaga.
Diagnostika luuüdi aplasia
Luuüdi aplasia diagnoosimisel uuritakse haiguse anamneesi ja patsiendi kaebusi: kui kaua haiguse sümptomid on ilmnenud ja milline on patsiendi seos nende väljanägemisega.
Lisaks ilmneb elu anamnees:
- Samaaegsete krooniliste haiguste esinemine patsiendil.
- Pärilike haiguste olemasolu.
- Kas patsiendil on halbu harjumusi.
- Täpsustatakse, kas ravimi hiljutist kasutamist on tehtud.
- Kasvajate esinemine patsiendil.
- Oli kontakt erinevate mürgiste elementidega.
- Kas patsient on avatud kiirguse või muude kiirgusfaktorite suhtes?
Pärast seda viiakse läbi füüsiline läbivaatus. Määratakse naha värvus (luu aplaasiaga, täheldatakse palavikku), määratakse pulsisagedus (kõige sagedamini sagedased) ja vererõhu indeksid (langetatakse). Limaskestade ja naha uuritakse hemorraagiate ja pankrease vesiikulite jms puhul.
Analüüsib
Haiguse diagnoosimisel tehakse ka mõningaid laboratoorseid analüüse.
Vereanalüüs tehakse - kui patsiendil on luuüdi aplaasia, ilmneb hemoglobiini taseme langus ja punaste vereliblede arvu vähenemine. Vere värvuse indeks jääb sellesse olekusse. Leukotsüütide trombotsüütide arv väheneb, lisaks sellele rikutakse valgevereliblede õiget suhet, kuna granulotsüütide sisaldus väheneb.
Koostamisel on ka uriinianalüüsi olemasolu määramiseks punaste vereliblede uriiniga - see on märk hemorraagilise sündroomi või juuresolekul valgete vereliblede ja mikroorganismid, mis on sümptom organismi nakatumist.
Tehakse ka biokeemiline vereanalüüs. Tänu sellele selgitati näitajad glükoos, kolesterool, kusihappe (selgitada samaaegse ilmajätmine elundite), kreatiniini ja elektrolüütide (naatriumi, kaaliumi ja kaltsiumi).
 [39], [40], [41], [42], [43], [44], [45]
[39], [40], [41], [42], [43], [44], [45]
Instrumentaalne diagnostika
Instrumentaalse diagnostika abil viiakse läbi järgmised protseduurid.
Luuüdi uurimiseks viiakse läbi mõni luu, tavaliselt rinnaku või puusaluu, läbitorkamine (sisselõikamine, mille käigus sisemine kogus on välja võetud). Mikroskoopilise uurimise abil määratakse kindlaks hematopoeetilise koe asendamine rütmihäirega või rasvhapetega.
Trepanoniopsia, mis uurib luuüdi, samuti selle seos lähedaste kudedega. Selle protseduuri käigus kasutatakse spetsiaalset seadet, mida nimetatakse trepaniks - seejuures võetakse luuüdi, koos perioste ja luudega iluu luust.
Elektrokardiograafia, mis võimaldab teil tuvastada probleeme südame lihase toitumisega, südame rütmiga.
Millised testid on vajalikud?
Diferentseeritud diagnoos
Diferentseeritud diagnoos viiakse läbi järgmiste haigustega:
- Öine paroksüsmaalne hemoglobinuuria;
- Hüpoplastilise aneemia (ja mööduv erütroblastipneemia lastel);
- Hüperplenism;
- Müelodüsplastiline sündroom;
- Äge ja karvane rakuline leukeemia;
- SCR;
- DIC-sündroom;
- Arenenud hüpovopüitarismi, hüpotüreoidismi või maksahaiguse aneemia tagajärjel.
Kellega ühendust võtta?
Ravi luuüdi aplasia
Etiotrop kõrvaldada haiguse raviks (mõju põhjus) on peaaegu võimatu. Aitab kõrvaldada Provotseerivad tegur (nt sai tühistamise ravimi lahkumist tsoonis kiirguse ja nii edasi.), Aga sel juhul ainult vähendas luuüdi hävitamine, kuid stabiilne vereloomet see meetod ei taastuda.
Immuunsupressiivne ravi viiakse läbi, kui siirdamist ei ole võimalik teostada (patsiendile pole sobivat doonori). Sellisel juhul kasutatakse tsüklosporiin A või anti-lümfotsüütilise globuliini rühmi kuuluvaid ravimeid. Mõnikord kasutatakse neid koos.
GM-CSF-i (ravimid, mis stimuleerivad leukotsüütide tootmist) rakendamine. Seda ravi kasutatakse juhul, kui valgete vereliblede arv langeb alla 2 x 109 g / l. Sellisel juhul võib kasutada ka kortikosteroide.
Kasutatakse anaboolseid steroide, mis stimuleerivad valgutootmist.
Luuüdi aplaasia ravimisel kasutatakse järgmisi meetodeid:
- Vereelementide transfusioon.
Transfusioon toimub pestud punaste verelibledega (need on doonorvalgud, mis eraldavad valgud) - see meetod vähendab transfusioonimenetluse negatiivsete reaktsioonide raskust ja arvu. Kas sellist vereülekannet teha ainult siis, kui patsiendi elu on ohtlik. Need on järgmised olekud:
- patsient langeb aneemilise kooma;
- Raske raskusega aneemia (sel juhul hemoglobiini tase langeb alla 70 g / l).
Doonori trombotsüütide transfusioon viiakse läbi, kui patsiendil on verejooks ja trombotsüütide arvu ilmne langus.
Hemostaatiline ravi viiakse läbi sõltuvalt verejooksu alast.
Nakkuslike komplikatsioonide korral viiakse läbi järgmisi ravimeetodeid:
- antibakteriaalne ravi. See viiakse läbi pärast nabaväädsete proovide võtmist, samuti külvamisel aset leidvat uriini ja verd, et määrata, milline mikroorganism oli nakkuse põhjustaja, ja selgitada välja selle tundlikkus antibiootikumide suhtes;
- süsteemne seentevastane ravi;
- kohalik ravi antiseptiliste saitidega, mis võivad saada infektsioonide sisenemise väravad (need on kohad, mille kaudu kehasse satuvad bakterid, seened või viirused). Selliste protseduuride kohaselt on see tavaliselt mõeldud suu loputamiseks, kasutades omakorda erinevaid ravimeid.
Ravimid
Kui luuüdi aplasia kasutatakse tingimata meditsiinilist ravi. Enamasti kasutatakse ravimeid, mis kuulub kolme ravimgrupid see tsütostaatikumide (6-merkaptopuril, tsüklofosfamiid, metotreksaat, tsüklosporiin A ja asatiopriin), immuunosupressandid (deksametasooni ja metüülprednisoloon) ja antibiootikume (makroliidantibiootikumegi tsefalosporiinid, hlorhinolony ja asaliidide ) Mõnikord võib kohaldada ravimeid parandatakse häireid soolestiku mikrofloora ja probleeme vererõhu ravimeid ja teisi ensüüme.
Metüülprednisolooni süstitakse suu kaudu. Elundite siirdamisel - annuses kuni 0,007 g päevas.
Ravimi kõrvaltoimed: vesi, samuti naatrium võib kehas püsida, vererõhk tõuseb, võib kaaliumi kaotus, osteoporoos, lihasnõrkus, ravim gastriit; vastupidavus erinevatele infektsioonidele võib väheneda; neerupealiste pärssimine, mõned vaimsed häired, menstruaaltsükli probleemid.
Ravim on vastunäidustatud kõrgvererõhu raskekujulises staadiumis; vereringevaratõrje 3. Astmel, samuti raseduse ja ägeda endokardiidi korral, samuti nefriit, erinevad psühhoosid, osteoporoos, kaksteistsõrmiksoole või mao haavandid; pärast hiljutist operatsiooni; tuberkuloosi aktiivse staadiumiga, süüfilis; vanurid ja alla 12-aastased lapsed.
Metüülprednisoloon tuleb ettevaatlikult diabeedi korral manustada ainult siis, kui on olemas absoluutsed näidustused või insuliiniresistentsusega patsientidel, kellel on insuliinivastaste antikehade kõrge tiitrid. Tuberkuloosi või nakkushaigustega saate seda ravimit kasutada ainult kombineerides seda antibiootikumide või tuberkuloosi ravivate ravimitega.
Asatiopriin - esimesel päeval lubatud rakendada annuses kuni 5 mg 1 kg kehakaalu kohta päevas (mida tarbitakse 2-3 tundi), kuid annust sõltub tavaliselt kasutatavast immunosupressioon. Säilitusannuse suurus on 1-4 mg / kg kehakaalu kohta päevas. On kindlaks tehtud, sõltuvalt patsiendi organismi ja kliinilise seisundi taluvusest. Uuringud näitavad, et Imuran-ravi tuleb läbi viia ka pikema aja jooksul, isegi väikeste annuste kasutamisel.
Üleannustamise korral võivad esineda haavandid kurgus, verejooks ja verevalumid ning võivad esineda infektsioonid. Sellised sümptomid on tüüpilisemad kroonilise üleannustamise korral.
Kõrvaltoimed - patsientidel esineb sageli asatoopriini ja teiste immunosupressiivravi korral luuüdi siirdamisel patsiente sageli bakteriaalseid, seen- või viirusinfektsioone. Muude kõrvaltoimete hulka kuuluvad arütmia, meningiismi nähud, peavalud, huulte ja suu kahjustused, paresteesiad jne.
Tsüklosporiin A kasutatakse intravenoosselt - päevane annus jagatakse 2 annuseks ja süstitakse 2-6 tundi. Esialgsele päevadoosile on piisav 3-5 mg / kg. Intravenoosne manustamine on optimaalne luuüdi transplantatsiooni läbinud patsientide ravis. Enne transplantatsiooni (4 ... 12 tundi üks kord enne operatsiooni) manustatakse patsiendile annust 10-15 mg / kg, seejärel kasutatakse järgmise 1-2 nädala jooksul sama päevaannust. Hiljem vähendatakse annust tavalisse säilitusannusesse (ligikaudu 2-6 mg / kg).
Üleannustamise sümptomiteks on unisus, tugev oksendamine, tahhükardia, peavalu, raske neerupuudulikkuse tekkimine.
Tsüklosporiini võtmisel tuleb järgida järgmisi ettevaatusabinõusid. Ravi peab läbi viima arst, kellel on ulatuslikud kogemused immunosupressantidega patsientide ravimisel. Tuleb meeles pidada, et tsüklosporiini kasutamisel suureneb eelsoodumus pahaloomuliste lümfoproliferatiivsete kasvajate arengule. Sellepärast peate otsustama enne menetluse algust, kas kõik sellega kaasnevad riskid õigustavad selle ravi positiivset mõju. Raseduse ajal on preparaati lubatud kasutada ainult ranged näidustused. Kuna intravenoossel manustamisel tekib anafülaktoidsete reaktsioonide oht, tuleb profülaktikaks kasutada antihistamiine ning patsient tuleb ravimi suukaudseks manustamiseks niipea kui võimalik üle viia.
Vitamiinid
Kui patsiendil tekib verejooks, tuleb lisaks gemoteraapiale võtta 10% kaltsiumkloriidi lahust (sees) ja K-vitamiini (15-20 mg päevas). Lisaks sellele manustatakse askorbiinhapet suures koguses (0,5-1 g / päevas) ja P-vitamiinis (annuses 0,15-0,3 g / päevas). Soovitatav on võtta foolhapet suurtes annustes (maksimaalselt 200 mg päevas), samuti vitamiin B6, eelistatavalt süstete (50 mg püridoksiini päevas).
Füsioterapeutiline ravi
Luuüdi töö aktiveerimiseks kasutatakse füsioterapeutilisi ravimeetodeid - tuharakujuliste luude diathermiaid võllide või rinnaku piirkonnas. Protseduuri tuleks teha iga päev 20 minutit. Tuleb märkida, et see võimalus on võimalik ainult siis, kui puudub märgatav verejooks.
Operatiivne ravi
Aplasia tõsise astme puhul tehakse luuüdi siirdamine. Sellise operatsiooni efektiivsus suureneb, kui patsient on noorukieas, samuti on ta teinud vähese hulga doonorvere elementide (mitte üle 10) transfusiooni.
Sellise raviga ekstraheeritakse luuüdi doonorist ja viiakse edasi retsipiendile. Enne tüvirakkude suspensiooni sissetoomist ravitakse neid tsütostaatikumidega.
Pärast siirdamist on patsiendil pikk immuunsupressiivne ravi, mis on vajalik selleks, et vältida organismi siiriku võimalikku tagasilükkamist, samuti teiste negatiivsete immuunvastuste vältimiseks.
Ärahoidmine
Luuüli aplaasia peamised ennetusmeetmed on järgmised: välised negatiivsed tegurid tuleb ära hoida. Selleks peate järgima ohutusmeetodeid, kui töötate värvidega või objektidega, mis võivad olla ioniseeriva kiirguse allikad, samuti jälgida ravimite kasutamist.
Sekundaarne ennetamine, mis on vajalik, et vältida juba arenenud haiguse all kannatava isiku võimalikku halvenemist või retsidiivide ennetamist, on sellistes meetmetes:
- Ambulantsraamatud. Vaatlus peaks jätkuma isegi siis, kui on olemas taastumise märke;
- Pikaajaline toetav lekartsvennaya ravi.
Prognoos
Luuüdi aplasioonil on tavaliselt ebasoodne prognoos - kui ravi ei ole õigeaegne, sureb patsient 90% juhtudest.
Tänu doonori luuüdi siirdamisele võib 9 patsiendist 10 elada üle 5 aasta. Seetõttu peetakse seda meetodit kõige tõhusamaks ravimeetodiks.
Mõnikord ei ole võimalik siirdamist teostada, kuid kaasaegne ravimteraapia on samuti võimeline andma tulemusi. Tänu sellele saab ligikaudu pooled patsiendid elada rohkem kui viis aastat. Kuid sellisel juhul elavad enamikul juhtudel patsiendid, kes on haiged vanuses kuni 40 aastat.

