Artikli meditsiiniline ekspert
Uued väljaanded
Asoospermia
Viimati vaadatud: 29.06.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
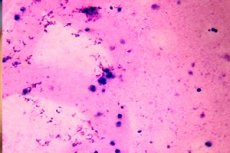
Kui mehe ejakulaadi analüüsil selgub spermatosoidide puudumine, nimetatakse seda azoospermiaks. Selle häire põhjused võivad olla erinevad: primaarsest ja sekundaarsest suguelundite puudulikkusest (krüptorhidism, munanditorukeste epiteeli degeneratsioon, hüpoorhidism jne) kuni muude mehaaniliste barjäärideni, mis võivad blokeerida sperma transporti munanditest seemnepõiekestesse. Libiido kvaliteet ei pruugi muutuda. Azoospermiat diagnoositakse sperma korduva mikroskoopilise uurimise teel. [ 1 ]
Teraapia on pikaajaline, patogeneetiline.
Epidemioloogia
Meeste viljatus on võimetus naist viljastada. Praeguseks on arstidel arvukate uuringute tulemused, mille kohaselt 40% viljatutest abieludest on rasestumisvõimetuse "süüdlane" mees. Teine statistika näitaja: umbes 15-20% abieludest esineb sarnaseid viljatusega seotud raskusi.
Kaasaegne "viljatu abielu" kontseptsioon viitab sellele, et abikaasad ei suuda rasestumisvastaseid vahendeid kasutamata 12–24 kuu jooksul regulaarse seksuaalelu jooksul rasestuda.
Mehe võime naist viljastada sõltub tema seemnevedeliku omadustest ning selles olevate spermatosoidide arvust ja kvaliteedist. Ejakulaat on munandite ja jäsemete ning näärmete süsteemi, mida esindavad seemnepõiekesed, eesnäärme, Littre'i ja Cooperi näärmed, eritis. Spermavedelik on aluselise reaktsiooniga, pH kõigub vahemikus 7,0–7,6. Just selles vahemikus on spermatosoididel kõige mugavam liikuda. Lisaks muudab aluseline keskkond spermatosoidid happelise tupekeskkonna suhtes vastupidavamaks (keskmine pH tupes on 4,5 ja emakakaelakanalis 7,5).
Statistika kohaselt diagnoositakse azoospermiat umbes 2%-l viljatutest paaridest.
Põhjused asoospermia
Azoospermiaga kaasneb sperma moodustumise häire, mille tagajärjel seemnevedelik ei sisalda spermat. Sõltuvalt algpõhjustest eristavad eksperdid patoloogia obstruktiivset ja mitteobstruktiivset varianti.
Azoospermia tähendab mehe võime kaotust loomulikul teel rasestuda ja mõnedel patsientidel on ka abistavad reproduktiivtehnoloogiad ebaõnnestunud.
Azoospermia võib avalduda obstruktiivse ja mitteobstruktiivse vormina. Esimesel juhul on põhjuseks seemnejuhade ummistus ja teisel juhul on häiritud sperma otsene tootmine. [ 2 ]
Sperma transportimise probleemid võivad tekkida järgmistel põhjustel:
- Nakkuslikud ja põletikulised protsessid, mis mõjutavad meeste reproduktiivsüsteemi ja mõjutavad negatiivselt mehe viljastamisvõimet;
- Traumaatilised vigastused, kirurgilised sekkumised selgroos (nimme-ristluu piirkonnas), kõhuõõnes, suguelundites;
- Munandikottide veenide laienemine ja suurenemine ( varikotseele );
- Spetsiifilised rasestumisvastased meetodid, näiteks vasektoomia – protseduur, mille käigus ejakulatsioonijuhad läbi lõigatakse ja seotakse kinni;
- Seemnejuhade kaasasündinud puudumine või sulandumine.
Mitteobstruktiivne azoospermia tüüp ei ole seotud sperma eritumise blokeerimisega, vaid sperma tootmise häirega organismis. Sellist talitlushäiret põhjustavad põhjused on järgmised:
- Teatud ravimite võtmine - eriti antibiootikumid, steroidhormoonid ja keemiaravi;
- Alkoholi kuritarvitamine, suitsetamine ja narkootikumide tarvitamine;
- Ebasoodne pärilikkus (nt Klinefelteri või Kallmani sündroomid);
- Hormonaalne tasakaalutus, mis mõjutab munandite funktsionaalsust;
- Retrograadne ejakulatsioon, mille puhul sperma langeb kusejuha asemel põide (esineb seljaaju vigastuste, suhkurtõve jne taustal);
- Kokkupuude radioaktiivse kiirgusega, kiiritusravi;
- Tõsine või pikaajaline kehatemperatuuri tõus, krooniline joove, mürgistus pestitsiidide, raskmetallidega;
- Munandite puudulikkus.
Riskitegurid
Kuna spermatogeneesi häired ja azoospermia on meeste seas üsna levinud probleemid, algatasid teadlased uuringu, mille käigus nad suutsid tuvastada meeste viljatuse tekke peamisi riskitegureid:
- Halvad harjumused (suitsetamine, alkoholi tarvitamine);
- Ebaõige toitumine (peamiselt rasvaste, soolaste ja vürtsikate toitude tarbimine);
- Tööalased ohud viis aastat või kauem (kõrge ja liiga madala temperatuuriga kokkupuude, gaasiline ja tolmune õhk, keemiline mürgistus);
- Ebasoodsad keskkonnatingimused;
- Haiguste ignoreerimine, enneaegne arstiabi otsimine, patoloogiate kroonilisus;
- Hüpodünaamia, valdavalt istuv ja väheliikuv eluviis;
- Liigne psühho-emotsionaalne stress, sagedased konfliktid, mured, hirmud;
- Liigne treening.
Azoospermia tekke üheks peamiseks teguriks peetakse tänapäeva tugevama soo esindajate ebatervislikku eluviisi. Kahjulikel harjumustel on meeste tervisele ja reproduktiivsele võimele üsna tugev negatiivne mõju ning veelgi enam koos teiste olemasolevate teguritega. [ 3 ]
Riskirühmad võivad hõlmata:
- Patsiendid, kellel on anamneesis sugulisel teel levivaid infektsioone;
- Mehed, kes on kokku puutunud ioniseeriva kiirguse või keemiliselt aktiivsete ainetega;
- Isikud, kelle lähisugulased on kannatanud hormonaalsete häirete all;
- Mehed, kellel on anamneesis välise suguelundi traumaatilisi vigastusi.
Pathogenesis
Azoospermiat provotseerib üldiselt üks kolmest peamisest põhjusest:
- Sperma eritumise kaudu kanalite funktsiooni häire.
- Munandite funktsionaalsuse häire.
- Muud haigused ja seisundid.
Esimene põhjus, häiritud väljundkanalid, on tingitud sellistest teguritest nagu:
- Traumaatilised seljaaju vigastused, mille korral sperma sekretsioon eritub põieõõnde;
- Eesnäärme operatsioonid (prostatiidi, eesnäärme adenoomide jne kirurgiline ravi);
- Diabeet;
- Nakkus-põletikulised patoloogiad nagu tuberkuloos või sugulisel teel levivad haigused;
- Geneetilised patoloogiad, millega kaasneb ainevahetushäire (nt tsüstiline fibroos);
- Seemnejuha kaasasündinud defektid.
Teine põhjus, munandite funktsionaalsuse häire, on tagajärg:
- laskumata munanditest (krüptorhidism);
- Madal meessuguhormoonide tootmine;
- Traumaatilised ja muud munandikahjustused;
- Kiirguse kiirgus, halvad harjumused;
- Munandite piirkonda hõlmavad põletikulised reaktsioonid;
- Sugulisel teel levivad haigused, orhiit;
- Geneetilised defektid, kaasasündinud anomaaliad.
Muude patoloogiate hulgas, mis võivad esile kutsuda azoospermia arengut, nimetavad eksperdid selliseid haigusi:
- Hüpotalamuse kahjustus, ajupiirkond, mis kontrollib suguhormoonide tootmist;
- Hüpofüüsi kahjustus - hüpotalamusele "alluv" osakond, mida võib mõjutada pikaajaline joove (sh alkohol ja narkootikumid), kasvajaprotsessid ja hemorraagiad.
Spermatogeneesi protsess on spermatosoidide moodustumine ja küpsemine: see algab puberteedieas ja kestab vanaduseni. Meessugurakud moodustuvad munandi looklevates seemnejuhades. See toimub järjestikku: spermatogooniumide vohamisest kuni meioosi ja spermiogeneesi protsessideni. Protsessi aktiivsuse tipphetk on täheldatud umbes 34 °C temperatuurirežiimil. Selline režiim säilib tänu munandite anatoomilisele lokaliseerumisele mitte kõhuõõnes, vaid munandikotis. Spermatosoidid küpsevad täielikult munandimanuses. Kogu spermatosoidide moodustumise tsükkel mehe kehas kestab umbes 74 päeva.
Sümptomid asoospermia
Azoospermia peamine tunnus on paari võimetus last eostada. Reeglina pöörduvad mehed just selle probleemiga arsti poole, kuna üldiselt ei ole seksuaalfunktsioon enamasti häiritud. Teised sümptomid võivad ilmneda ainult siis, kui need on põhjustatud peamisest, primaarsest haigusest. Näiteks ebapiisav munandite funktsioon - hüpogonadism - avaldub sekundaarse seksuaalpildi alaarenenud arengus, mis avaldub alavalgustatud karvade, naiseliku kehatüübi ja günekomastia näol. Sekreteerivat azoospermiat avastatakse sageli munandite hüpoplaasia, vähenenud seksuaalse võimekuse, erektsioonihäirete ja väikese peenise sündroomi taustal.
Erinevat tüüpi obstruktiivse azoospermiaga kaasneb mõnikord ebamugavustunne, tõmbevalu suguelundite piirkonnas, munandikoti turse või paistetus. Munandite palpatsioonihäireid sageli ei avastata, kuid manused võivad olla suurenenud - tänu meessugurakkude kogunemisele neisse. Takistus tekib sageli samaaegselt retrograadse ejakulatsiooniga.
Valdaval enamikul juhtudel ei märka azoospermia all kannatav mees mingeid patoloogilisi tunnuseid. Esimene "kelluke" ilmub siis, kui abikaasad hakkavad rasedust planeerima, kuid regulaarsed kaitsmata seksuaalkontaktid ei too kaasa kauaoodatud tulemust: naine ei jää rasedaks.
Arstid eristavad mitmeid sümptomeid, millele tuleks tähelepanu pöörata, kuna need võivad viidata talitlushäiretele juba ammu enne, kui patsient kahtlustab meeste viljatust ja azoospermiat:
- Kerge vahelduv valu kubemepiirkonnas;
- Turse, turse munandikoti piirkonnas;
- Erektsiooni ja libiido nõrgenemine;
- Pidev väsimuse tunne;
- Rinnanäärmete turse, suurenemine (günekomastia);
- Kroonilised ja sagedased nakkusprotsessid;
Kehv karvakasv näol ja kehal, samuti muud tunnused meessuguhormoonide tootmise tõenäolisele vähenemisele.
Azoospermiaga sperma
Sperma hindamine toimub järgmiselt:
- Normoseemia - 1 kuni 6 ml spermavedelikku.
- Multisemia - sperma vedeliku maht ületab 6 ml.
- Normospermia - meessugurakkude arv 1 ml sperma kohta on 60–120 miljonit.
- Polüspermia - meessugurakkude arv 1 ml spermavedeliku kohta ületab 120 miljonit.
- Aspermia - spermatosoidid ja spermatogeneesi rakud puuduvad.
- Oligozoospermia - meessugurakkude arv sperma vedelikus ei ületa 20 miljonit 1 ml kohta.
- Hüpospermia - spermatosoidide arv on 20–60 miljonit spermatosoidi 1 ml kohta.
- Azoospermia – spermatosoidid spermas puuduvad, kuid esinevad spermatogeneesi ebaküpsed vormid.
Vormid
Azoospermia on meeste viljatuse tüüp, mille puhul ejakulaadi analüüsis spermatosoide ei tuvastata. Androloogid ja uroloogid toovad välja mitu ebanormaalse spermatogeneesi vormi: see pole ainult azoospermia, vaid ka oligozoospermia, astenozoospermia ja teratozoospermia.
Lisaks on võimalik patoloogiate kombinatsioon - näiteks esinevad sageli sellised diagnoosid nagu oligoasthenosoospermia, asthenoteratozoospermia, oligoteratozoospermia jne.
Astenozoospermia |
I tüüpi (progresseeruv lineaarne) ja II tüüpi (aeglane lineaarne või progresseeruv mittelineaarne) liikumisega spermatosoidide esinemine vähem kui pooltel või I tüüpi liikumisega rakkude esinemine vähem kui 25% ulatuses. Meessugurakkude arv ja kuju on normi piires. |
Oligozoospermia |
Elusate meessugurakkude arvu vähenemine - vähem kui 20 miljonit 1 ml seemnevedeliku kohta. |
Teratozoospermia |
Rohkem kui 50% meeste sugurakkudest on iseloomulikud struktuurilised kõrvalekalded (pea ja saba). |
Azoospermia |
Sperma sekreedis ei ole spermatosoide. |
Etioloogilise (põhjusliku) teguri järgi jagavad spetsialistid seda tüüpi rikkumisi:
- Mitteobstruktiivne azoospermia on häire, mis ei ole seotud seemnejuha obstruktsiooniga. Patoloogia on enamasti sekretoorne tüüp.
- Obstruktiivne azoospermia on seotud seemnejuhade läbimise takistamisega. See viib selleni, et meessugurakud ei pääse munanditest suguelundisse. Seda azoospermia varianti esineb 40% juhtudest. Seemnejuhade obstruktsioon võib olla omandatud või kaasasündinud.
- Obturaatori azoospermiat põhjustab seemnejuhade ummistus. See patoloogia võib olla tingitud seemnejuhade, -juhade või seemnepõiekeste täielikust või osalisest aplaasiast, seemnejuhade omandatud ummistusest põletikujärgse obstruktsiooni tagajärjel, tsüstiliste ja kasvajaliste protsesside tulemusest, mis suruvad seemnejuha kokku. Samuti on võimalik iatrogeenne obstruktsioon kirurgiliste sekkumiste tõttu selles piirkonnas.
- Sekretoorse azoospermiaga kaasneb sperma moodustumise häire kahepoolse krüptorhidismi, epidparotiidi, kasvajaprotsesside, kiirguse või toksiliste mõjude tõttu.
- Ajutine azoospermia on mööduv seisund, mille puhul spermatosoidid ei ole seemnevedelikus alati puudulikud, vaid ainult perioodiliselt. Näiteks esineb häire teatud haiguste ägenemisel, pärast tugevat stressi, teatud ravimitega (hormoonid, antibiootikumid, keemiaravi ravimid) ravi taustal. Ajutine talitlushäire tekib sageli siis, kui mees kuritarvitab vannide ja saunade külastamist või on liiga sageli seksuaalvahekorras.
- Geneetiline azoospermia on põhjustatud pärilikust tegurist ja on kaasasündinud patoloogia. Põhjusteks on sugukromosoomide arvulised või struktuurilised aberratsioonid. CFTR-geeni mutatsiooni kandjatel (tsüstiline fibroos) esineb sageli obstruktiivne azoospermia, mis on seotud seemnejuhade puudumise või obstruktsiooniga. [ 4 ]
- Kaasasündinud azoospermia, mis tekib lootel loote arengu ajal, võib olla põhjustatud hüpopituitarismist, Cullmani või Prader-Willi sündroomidest, muudest gonadotropiini või GnRH puudulikkust põhjustavatest häiretest ja Klinefelteri sündroomist. Enam kui 10%-l azoospermia diagnoosiga patsientidest esineb Y-kromosoomi anomaalia tõttu ebanormaalne spermatogenees. Sellised anomaaliad ulatuvad kõige sagedamini kromosoomi pika haru: spetsialistid määravad selle osa AZF-iks (azoospermia faktor).
Etioloogilise teguri järgi eristatakse järgmisi azoospermia vorme:
- Pretestikulaarne vorm on seotud hormonaalsete talitlushäiretega ja kujutab endast munandite funktsiooni sekundaarset puudumist.
- Munandite vorm on primaarne munandite düsfunktsioon, mis on tingitud munandite endi kõrvalekalletest.
- Postindestikulaarne vorm tekib ejakulatsioonihäire või ejakulatsioonikanalite blokeerimise tõttu.
Haiguse esimest ja kolmandat vormi on kõige lihtsam ravida. Munandivariant on sageli pöördumatu (erand - varikoceel).
Tüsistused ja tagajärjed
Azoospermiat ennast peetakse juba urogenitaalsüsteemi mõjutavate nakkus-põletikuliste, endokriinsete häirete tüsistuseks.
Aga mis võib osutuda azoospermiaks, kui patoloogiat ei ravita?
Ühiskonnas valitseb sageli stereotüüpne mõtteviis: kui peres lapsi pole, on probleem naises. Statistika aga ütleb hoopis midagi muud: naiste tervis ei võimalda rasestuda vaid 1/3 juhtudest. Veel 1/3 on meeste reproduktiivtervise häired. Ülejäänud 33% on probleemid mõlema partneri poolel korraga või juhtumid, kus raseduse puudumise põhjust ei ole võimalik kindlaks teha. Seega, kui naine ei suuda regulaarse kaitsmata vahekorra ajal 1-2 aasta jooksul rasestuda, tuleks diagnoos panna mõlemale partnerile.
Mõnedel meestel on azoospermia põhjustatud tõsistest terviseprobleemidest, mis võivad aja jooksul põhjustada sama tõsiseid tüsistusi:
- Ummikud;
- Põletikulised patoloogiad (prostatiit, orhiit, vesikuliit, epididümiit).
Lisaks muutub rasestumisvõimetuse otsene fakt sageli meeste depressioonihäirete, stressirohkete olukordade põhjuseks, põhjustab perekondlikke konflikte ja arusaamatusi.
Meeste viljatus azoospermiaga
Kui diagnoosimise käigus seemnevedelikus meessugurakke ei tuvastata, ei tähenda see, et meesorganism selliseid rakke üldse ei tooda. Tihti juhtub, et munandid on küll täielikult funktsioneerivad, kuid väljumise teel on takistus, mis blokeerib sperma sisenemist seemnevedelikku.
Munandis peab tekkima teatud arv spermatosoide, et rakud spermatosoidideni jõuaksid. Kui spermatosoide toodetakse vähem, ei pruugi nad ejakulaati jõuda, kuid võivad seal otse olla.
Azoospermia algpõhjuse väljaselgitamiseks ja viljakuse taastamise ning abistavate reproduktiivmeetodite edasise kasutamise tõenäosuse hindamiseks soovitab arst patsiendil läbida diagnostika - eelkõige munandibiopsia. See protseduur aitab sageli leida kudedest küpseid spermatosoide ja võimaldab määrata ka ravitaktika.
Diagnostika asoospermia
Azoospermia ravi õnnestumiseks on vaja välja selgitada häire algpõhjus. Patsiendi küsitlemine algab anamneesi kogumisega: arst peab teadma patsiendi seksuaalelu mõningaid iseärasusi, näiteks seksuaalse aktiivsuse aste ja kvaliteet, perioodi kestus, mille jooksul ei ole võimalik last eostada. Lisaks saavad oluliseks teabeks sellised punktid nagu ülekantud või olemasolevad patoloogiad, halvad harjumused, tööalane joove jne. Seejärel hindab spetsialist mehe väliseid andmeid: kehaehituse iseärasusi, suguelundite seisundit, teiseste seksuaalomaduste astet.
Paljudes diagnostikakeskustes diagnoositakse azoospermia alles pärast vähemalt kahte sperma mikroskoopilist uuringut, mis kinnitavad meessugurakkude puudumist. Vajadusel määratakse täiendav diagnostika:
- Eesnäärme ultraheli, seemnepõiekesed, munandid jne;
- Munandite mõõtmine orhidomeetri ja muude mõõteseadmetega;
- Spermogramm (teostatakse vähemalt kaks korda 2-3-nädalase intervalliga);
- Vereanalüüs, mis näitab folliikuleid stimuleeriva hormooni (FSH), testosterooni, prolaktiini ja inhibiin B taset;
- Geneetilised uuringud (karüotüüp, CFTR geen, AZF-faktor).
Lisaks tehakse teste sugulisel teel levivate haiguste kindlakstegemiseks. Mitte-obstruktiivne azoospermia on näidustatud, kui FSH tase tõuseb 7,6 MF/l-ni või rohkem, koos munandite arengu üldise häirega.
Instrumentaalset diagnostikat saab laiendada. Tehakse eesnäärme transrektaalne ultraheli, munandikoti veresoonte ultraheli Doppler-ultraheliograafia.
Spermogrammi täiendab MAR-test, millega kaasneb sperma vastaste antikehade sisalduse hindamine veres.
Eriti oluline on hormonaalse staatuse määramine, mis aitab hinnata suguelundite funktsionaalsuse hüpofüüsi-hüpotalamuse regulatsiooni kvaliteeti.
Nagu me teame, võivad sugulisel teel levivad infektsioonid meeste sperma kvaliteeti negatiivselt mõjutada. Selliste patoloogiate välistamiseks tehakse ELISA, RIF või polümeraasi ahelreaktsiooni (PCR) teste.
Selleks, et välistada spermavedeliku sattumine mitte kusitisse, vaid põide (nn retrograadne ejakulatsioon), tehakse pärast ejakulatsiooni uriinianalüüs.
Munandite biopsia azoospermia korral.
Kui vastunäidustusi ei ole, tehakse biopsia standardsel viisil: munandiseina punktsioon tehakse õhukese nõelaga pärast eelnevat üld- või lokaalanesteesiat. Kogu protseduur kestab vaid paar minutit. Kui anesteesia oli lokaalne, lubatakse patsient koju tunni aja jooksul.
Mõnel juhul on vaja teha nn "avatud" biopsia: seda meetodit kasutatakse juhul, kui uurimiseks on vaja võtta suurem kogus kude. Protseduuri käigus tehakse munandikotti naha sisselõige (kuni 10 mm) ja seejärel võetakse soovitud kogus kude. Manipulatsioon viiakse lõpule ühe või mitme õmbluse pealekandmisega (tavaliselt imenduvate niitide abil). Patsient võib 2-3 tunni pärast koju minna või jääda haiglasse (kui on vaja edasist meditsiinilist järelevalvet).
Munandibiopsia mikrokirurgiline meetod, mis hõlmab suurema naha sisselõike tegemist munandikotti, on harvemini kasutatav. See tehnika võimaldab täielikku revisiooni kirurgilise mikroskoobi abil.
Kõik need meetodid nõuavad patsiendilt lihtsat, kuid erilist ettevalmistust. Arst kogub eelnevalt protseduurieelsete uuringute tulemused, arutab anestesioloogiga võimalikke anesteesiameetodeid. Ta vestleb patsiendiga, selgitab protseduuri olemust, uurib, kas tal on implantaate, tehisklappe, südamestimulaatoreid, küsib ravimite, eriti verd vedeldavate ravimite (atsetüülsalitsüülhape, varfariin jne) kohta.
Vahetu ettevalmistusetapp on järgmine:
- Protseduurile eelneval õhtul ei tohiks üle süüa, on soovitatav mitte õhtusööki süüa ega süüa midagi kerget (kodujuust, mõned köögiviljad jne);
- Biopsia päeval ei tohi juua ega süüa;
- Pese end hommikul duši all, aja maha karvad munandikotist ja reie esiosast.
Biopsia käigus saadud materjalid lähevad otse embrüoloogile. Ta hindab mehe võimalusi lapse edukalt eostamiseks, viib läbi täiendavaid uuringuid, konsulteerib reproduktoloogi ja geneetikuga.
Azoospermiaga mehe karüotüübi tsütogeneetiline uuring
Meestel, kellel on raskusi rasestumisega ja kellel on somaatiliselt adekvaatne karüotüüp, on risk sperma aneuploidsuse tekkeks – see on diploidse komplekti kromosoomide arvu häirumine, mille korral kromosoomidefektide esinemissagedus iduliinis on 6–18%.
Y-kromosoomi rolli spermatosoidide moodustumisel on raske üle tähtsustada. Kuid diagnostika, mis võimaldab tuvastada kromosomaalseid muutusi ja nende mõju meessugurakkude arvu vähenemisele, on praegu keeruline. On teada, et viljatuse teke on tihedalt seotud Y-kromosoomi puudumisega geenimaterjalis.
Azoospermia korral leitakse Y-kromosoomi geneetilisi defekte umbes 35–50% juhtudest.
Järgmised kromosomaalsed defektid võivad põhjustada spermatogeneesi häireid:
- Kromosoomide arvu häire (XXY, YYY);
- Struktuurilised kromosomaalsed kõrvalekalded;
- Kromosomaalsed translokatsioonid.
Sellistel juhtudel uuritakse azoospermia ja muude sarnaste häirete karüotüüpi:
- Sekretoorse azoospermia korral, mille korral on seerumi FSH tase tõusnud;
- Oligospermia korral, mille puhul spermatosoidide arv on alla 5 miljoni 1 ml sperma kohta;
- Teratozoospermia (suure hulga surnud sperma olemasolu spermavedelikus).
Azoospermia korral avastatakse sageli 47,XXY karüotüübi muutus: krüptorhidismi ja Klinefelteri sündroomiga patsientidel täheldatakse täiendavat X-kromosoomi. Kõigis metafaasides avastatakse Robertsoni translokatsioon (kromosoomid 13, 14, samuti 47,XY, -13, rob. T. (13,14).
Arvatavasti iseloomustab sellistel juhtudel translokatsiooni hiline areng, kuna puuduvad tõendid viljakushäirete ja kromosoomanomaaliate kaasasündinud ja päriliku olemuse kohta.
Azoospermia diagnoosiga meestel esinevate kromosoomdefektide tüübid on toodud tabelis: [ 5 ]
Karüotüüp |
Azoospermiaga patsientide % juhtudest |
46, XY. |
Rohkem kui 92% |
Kromosomaalsed kõrvalekalded |
Alla 8% |
Klassikaline 47, XXY |
Umbes 2% |
Täisvorm 48, XXYY |
Vähem kui 1% |
Mosaiigivariant 46, XY/47, XXY |
Vähem kui 1% |
Kliiniline variant 47, XXY |
Vähem kui 1% |
Diferentseeritud diagnoos
Primaarse munandifunktsiooni häirega mehe uurimisel tuvastatud iseloomulikud tunnused:
- Teiseste seksuaalsete tunnuste ebapiisav väljendumine;
- Günekomastia;
- Alamõõduline munand (alla 15 cm);
- Munandid on tihedad või puuduvad;
- FSH on kõrgenenud või normi piires.
Obstruktiivne azoospermia on tuvastatav:
- Munandite mahu norm;
- Lisandi suurenemine, tihedus, sõlmede olemasolu selles;
- Kõrva neoplasmide eemaldamise operatsiooni ajalugu või steriliseerimine;
- Uretroprostatiidi pilt;
- Eesnäärme defektid, suurenenud seemnepõiekesed;
- Endokriinsüsteem, hormonaalne tasakaal on normi piires.
Krüptorhidismi korral munand ei lasku munandikotti, tunnused on tuvastatavad juba sünnihetkel. Võimalik on ühe- või kahepoolne patoloogia. Võib tekkida munandi mikroskoopiline kaltsifikatsioon, mis muutub kasvaja tekke riskiteguriks. [ 6 ]
Varikotseeli puhul:
- Munandi kasv ja areng on häiritud;
- Seemnekanali venoossed veresooned on laienenud peamiselt vasakul küljel;
- Munandis on valu ja ebamugavustunne.
Azoospermia |
Varikotseel |
|
Väline kontroll |
Munandid on väiksema suurusega, elastsed. |
Seemnekanalis esinevad laienenud veenilaiendid. Positiivne Valsalva test. |
ULTRAHELI |
Märgitakse muutusi munandite ja manusteede struktuuris. |
Kimpudega plexuse varikoossed laienenud venoossed veresooned visualiseeritakse. |
Spermogrammi tulemused |
Azoospermia tunnused. |
Astenosoospermia tunnused. |
Kellega ühendust võtta?
Ravi asoospermia
Azoospermia ravi peamine suund on meessugurakkude loomuliku arengu stimuleerimine. Terapeutilised manipulatsioonid võivad aga olla erinevad, olenevalt häire algpõhjustest. [ 7 ] Enamasti soovitab arst patsiendile järgmisi ravimeetodeid:
- Hormonaalne ravi - hõlmab östrogeeni ja LH (luteiniseeriva hormooni) preparaatide võtmist spermatogeneesi stimuleerimiseks. Sellise ravi kestus määratakse individuaalselt ja kestab enamasti mitu kuud, kuni kuus kuud.
- Kirurgilist ravi kasutatakse obstruktiivsete häirete korral, mis provotseerivad azoospermiat. Reproduktiivfunktsioon taastatakse pärast läbitavuse korrigeerimist: näiteks kirurg kõrvaldab kaasasündinud arenguhäired, varikotseeli jne.
- Sperma ekstraheerimine biopsiaga tehakse siis, kui kõik ülaltoodud meetodid ei ole probleemi lahendanud. Arstid eraldavad seemnekanali õõnsusest aktiivsed spermatosoidid ja kasutavad neid kunstlikuks seemendamiseks.
Azoospermiaga patsiendid, keda põhjustavad sellised patoloogiad nagu varikoceel, krüptorhidism, eesnäärme tsüst, vajavad kirurgilist sekkumist.
Kui probleem on reproduktiivsüsteemi põletikuliste protsesside tagajärg, siis viiakse läbi põletikuvastane ravi.
Hormonaalse tasakaalu häireid saab stabiliseerida sobiva hormoonraviga.
Kõigil juhtudel määratakse ja valitakse raviskeem individuaalselt, sest oluline on arvestada nii patsiendi kui ka tema üldise tervisliku seisundi paljude iseärasustega. Kui ravi ei anna soovitud efekti, on paari võimalik aidata mikrokirurgia abil, mis võimaldab munandikoest saada meessugurakke. Saadud biomaterjal toimetatakse embrüoloogidele, kes valivad spermatosoidid järgnevaks kunstlikuks seemendamiseks. [ 8 ]
Kas azoospermia on ravitav või mitte?
Azoospermiat saab ravida, kui probleemi põhjus on võimalik kõrvaldada. Näiteks kui patoloogiat provotseerib obstruktsioon - seemnekanali blokeerimine, siis tehakse rekonstruktiivoperatsioon, mis võib hõlmata kusiti plastikat, anastomoosi, varikotseeli kirurgilist eemaldamist jne.
Ravi edu pärast obstruktsiooni kirurgilist korrigeerimist on täheldatud umbes 30–55% juhtudest.
Kui azoospermia oli endokriinsete või hormonaalsete häirete tagajärg, siis viiakse läbi hormoonasendusravi või stimuleeriva iseloomuga ravi. Pärast hormoonravi kuuri on spermatosoidides ilmunud täisväärtuslikke meessugurakke.
Kui azoospermia korral rasedust ei toimu hoolimata kõigist võetud meetmetest, on patsiendil soovitatav pöörduda reproduktoloogi poole kunstliku seemendamise protseduuri läbiviimiseks - näiteks ICSI (sperma süstimine tsütoplasmasse). Tehnika hõlmab sperma võtmist munandist või selle manusest avatud või aspiratsioonibiopsia abil.
Komplitseeritud juhtudel, kui azoospermia põhjuse avastamist ja kõrvaldamist peetakse võimatuks, on ainsaks võimaluseks kasutada viljastumiseks doonori spermat. [ 9 ]
Ravimid
Sekundaarse hüpogonadismi korral kasutatakse kooriongonadotropiini preparaate: hCG, Choragon, Pregnyl, Profazi jne annuses 2000 RÜ kolm korda nädalas. Menotropiini manustatakse ka 0,5-1 ampulli intramuskulaarsete süstide vormis kolm korda nädalas.
Täiendavad ravimid:
- Tsefalosporiini antibiootikumid (tsefasoliin, tsefotaksiim 1.0 kaks korda päevas);
- Fluorokinoloonide rühma uroseptilised ained (tsiprofloksatsiin 250 mg kaks korda päevas);
- Kohalikud põletikuvastased ravimid (Vitaprost suposiidid 1 tk. Pärasooles õhtul enne magamaminekut);
- Valuvaigistid (Ketonal 2.0 intramuskulaarselt, Analgin 1.0, Nospazine 2.0 intramuskulaarselt);
- Mikrotsirkulatsiooni optimeerivad ravimid (Pentoxifylline 5.0 intravenoosse tilguti kujul);
- Antimükootikumid (flukonasool 150 mg üks kord päevas, intrakonasooli lahus);
- Askorbiinhape 2,0 iga päev nelja päeva jooksul.
Ravi positiivse dünaamika näitajaks on kubemepiirkonnas tõmbevalude kadumine, üksikute spermatosoidide olemasolu spermogrammi ajal, põletikuliste protsesside puudumine. Spermogrammi ja hormonaalseid teste korratakse 4-nädalase intervalliga.
Tribestan
Azoospermia endokriinsete vormide ravi toimub sageli taimse päritoluga preparaatide abil. Praegu on eriline huvi fütoravimite vastu, mis on nii tõhusad kui ka ohutud. Taimsed preparaadid ühendavad tavaliselt kerge kompleksse toime ja väljendunud kõrvaltoimete puudumise, samuti võimaluse kasutada koos traditsiooniliste ravimitega.
On mitmeid saponiine ehk nn steroidseid glükosiide sisaldavaid taimseid preparaate, mis suudavad õrnalt reguleerida mehe keha hormonaalset tasakaalu. Tähelepanuväärne on see, et sellised vahendid korrigeerivad endokriinsete näärmete häiritud tööd, mõjutamata normaalselt toimivat näärmete süsteemi.
Üks saponiine sisaldavatest ainetest on Tribestan. Ravimit kasutatakse aktiivselt meeste libiido ja viljakuse häirete korrigeerimiseks.
Tribestani rikkalik ja keerukas koostis tagab ravimi mitmeastmelise toime, mis avaldub hüpofüüsi, sugunäärmete ja neerupealise koore tasandil. Saponiinide ja sapogeniinide abil stabiliseerub endokriinsete näärmete funktsioon ning alkaloidid aitavad laiendada veresooni ja kiirendada vereringet suguelundkonnas.
Tribestan mõjutab hormonaalset tasakaalu, omab kaudset östrogeenset toimet, häirimata regulatiivseid mehhanisme.
Lisaks on ravimil positiivne mõju psühho-emotsionaalsele tasakaalule, see parandab autonoomse närvisüsteemi seisundit, optimeerib heaolu, vähendab väsimust, suurendab füüsilist ja vaimset sooritusvõimet. Oluline on, et Tribestan on ohutu, mittetoksiline, ei põhjusta funktsionaalseid ja morfoloogilisi muutusi. Seda saab kasutada nii monoteraapiana kui ka kombinatsioonis hormonaalsete ravimitega.
Azoospermiaga meestel on soovitatav võtta Tribestani 1-2 tabletti kolm korda päevas vähemalt kolme järjestikuse kuu jooksul. Ravikuuri võib korrata kuni soovitud positiivse efekti saavutamiseni.
Reeglina on ravi hästi talutav, üleannustamise juhtumeid ja väljendunud kõrvaltoimeid ei ole täheldatud. Allergilisi reaktsioone on harva täheldatud.
Spermaktiin
Teadlased on leidnud, et antioksüdante ja mikroelemente sisaldavate ravimite võtmine aitab paljudel juhtudel suurendada viljastumise võimalusi ja vähendab reproduktiivhäirete riski. Kõige laiemalt on spetsialistide seas huvi pakkunud ja laialdasemalt levinud ravimikompleksid, mis mõjutavad erinevat tüüpi spermatogeneesi häireid (sealhulgas azoospermiat). Arstid on märkinud Spermaktiini, atsetüül-L-karnitiini, L-karnitiinfumaraadi ja alfa-lipohappe kompleksi mõju oksüdatiivse stressi väärtustele ja meessugurakkude DNA fragmentatsiooni astmele.
Arvukad uuringud on näidanud spermogrammi põhiväärtuste, eriti liikuvuse ja morfoloogia positiivset statistiliselt olulist dünaamikat. Stabiilset paranemist täheldati juba ravikuuri kolmanda kuu lähenedes. Samal ajal vähenes vabade radikaalide arv. Peamine järeldus oli järgmine: spermatogeneesi stimuleerimine komplekspreparaadiga Spermactin on tõhus ja ohutu viis meeste reproduktiivfunktsiooni korrigeerimiseks.
Ravimit võetakse üks kotike (10 g) hommikul kohe pärast hommikusööki. Pulber tuleb lahjendada 150-200 ml vees või mahlas (piim, kuum tee ja alkoholi sisaldavad joogid ei sobi).
Harvadel juhtudel võib Spermactin põhjustada individuaalset ülitundlikkusreaktsiooni. Sellisel juhul tühistatakse kompleksne ravi ja asendatakse see teiste, sobivamate ravimitega.
Selzinc
Meeste reproduktiivsüsteemi piisavaks toimimiseks on oluline säilitada vitamiinide ja mikroelementide füsioloogiline kontsentratsioon, mis osalevad biokeemilistes reaktsioonides ja on nende katalüsaatoriteks. Mõned olulised mikrotoitained toodetakse meeste suguelundites. Normaalse viljakuse jaoks peetakse kõige olulisemaks elemendiks tsingi ja seleeni ioone.
Tänapäeval on paljudel patsientidel organismis vitamiinide ja mikroelementide puudus. Eelkõige on see seotud toitumishäiretega, paljude halbade harjumuste ja ebasoodsate keskkonnatingimustega. Ühtlane ja piiratud toitumine toob üsna kiiresti kaasa kasulike ainete tarbimise vähenemise ja selle tagajärjel mitmesuguste patoloogiliste seisundite tekke.
Tsink kontrollib geenide ekspressiooni rakkude proliferatsiooni ja diferentseerumise ajal ning osaleb hormoonide ja kasvufaktorite suhtes sensibiliseerimises. Tsingipuudus on eriti mõjutatud rakutsükli algfaasides. Just selle puudus põhjustab noorukitel seksuaalse arengu hilinemist ja meeste viljakuse vähenemist. Huvitaval kombel kipub tsink kogunema eesnäärmesse ja on üks sekreteeritava vedeliku koostisosadest. See aitab reguleerida spermoplasmaatiliste ensüümide aktiivsust, osaleb seemnevedeliku hüübimis- ja vedeldamisprotsessides. Tsingi sisaldus meeste sugurakkudes on kogu organismis kõrgeim ja ulatub 1900 µg/kg-ni.
Teine mikroelement, seleen, omab kaitsevat toimet biokeemiliselt agressiivsete vabade radikaalide eest. Seleen on vajalik rakumembraanide antioksüdantse kaitsjana, stimuleerib teiste antioksüdantide tööd. Selle mikroelemendi puuduse korral tekib meeste viljatus, kuna see mitte ainult ei kaitse meeste sugurakke, vaid vastutab ka nende liikuvuse eest.
Paljud uuringud on kinnitanud Selzinci efektiivsust sperma kontsentratsiooni, liikuvuse ja morfoloogia osas viljakushäiretega meestel. See ravim jääb täiesti ohutuks isegi kahe päevase annuse võtmisel ning kõrvaltoimeid ega sümptomeid ei ole täheldatud. Selzinci võetakse üks tablett päevas mitme kuu jooksul (arsti äranägemisel).
Prostagut forte
Polükomponentne taimne ravim Prostagut forte on mõeldud healoomulise eesnäärme hüperplaasia ja prostatiidiga seotud azoospermia raviks. Ravimit peetakse täiesti ohutuks ja samal ajal ei ole see efektiivsuse poolest halvem kui tuntud sünteetilised narkootikumid.
Toote koostist esindavad serenoa roomava marja ja Sabali palmi ekstrakt ning nõgese roomava risoomi kuivekstrakt.
Prostagut forte'i iseloomustab väljendunud põletikuvastane, tursetevastane toime ning võime pärssida rakkude arengut RNA tootmise pärssimise kaudu. Ravimi täiendavad omadused: närvisüsteemi stimuleerimine, eesnäärmerakkude testosterooni tarbimise pärssimine. Ravimi aktiivne koostis aitab vähendada patsientidel valu ja põletustunnet uriinierituse ajal healoomulise eesnäärme hüperplaasia korral.
Ravim ei mõjuta otseselt azoospermia ravi.
Ravimi kapsleid võetakse suu kaudu, tervelt koos veega. Ravi kestus - vähemalt üks kuu, üks kapsel hommikul ja õhtul. Prostagut on hästi talutav, kõrvaltoimed kõhupiirkonnas ebameeldivate aistingute näol esinevad harva. Mõnedel patsientidel võib tekkida ravimi suhtes allergia.
Mida saab järeldada? Ravim Prostagut forte mõjutab ainult häirete väliseid ilminguid, kuid otseselt azoospermiat ja eesnäärme kasvajate kasvu see ravim ei suuda ravida. Siiski saab seda ravimit kasutada kompleksse ravi osana.
Füsioteraapia
Meditsiinilised ja kirurgilised meetodid ei ole ainsad viisid azoospermiast vabanemiseks. Lisaks peamistele ravimeetoditele kasutavad arstid voolu, laserit ja magnetoteraapiat, mis võimaldab meeste viljakust paremini taastada.
Samal ajal ei ole füüsiliste protseduuride efektiivsust alati täheldatud: need aitavad vajadusel ravida kroonilisi urogenitaalsüsteemi patoloogiaid või kiirendada keha taastumist pärast operatsiooni. Selliste protseduuride peamine mõju on lihastoonuse suurendamine või vähendamine, veresoonte laienemine, mikrotsirkulatsiooni parandamine ja loid põletikuliste protsesside blokeerimine.
Füsioteraapiat ei ole ette nähtud ägedate põletikuliste reaktsioonide, nakkusprotsesside, pahaloomuliste kasvajate kahtluse korral, samuti palaviku perioodidel, millel on raske süsteemsete patoloogiate kulg.
- Vaakummassaaž on azoospermia ravis kõige populaarsem protseduur ja see on lokaalne negatiivse rõhu tehnika, mida nimetatakse LOD-teraapiaks. Protseduuri käigus asetatakse peenis spetsiaalsesse barokambrisse, millest õhk aeglaselt välja pumbatakse. Selle tulemusena voolab peenise piirkonda aktiivselt verd ja tekib erektsioon. Pärast rõhu taastamist korratakse protseduuri. Sellist spetsiifilist massaaži määratakse juhul, kui mehel esineb azoospermiat koos erektsioonihäiretega. Mida selline ravi annab? See hoiab ära vere stagnatsiooni, parandab mikrotsirkulatsiooni, rikastab elundeid hapnikuga, millel on positiivne mõju eesnäärme ja munandite tööle. Meetod on vastunäidustatud patsientidele, kellel on väljendunud varikotseel, kubemesong, samuti suurenenud verehüüvete tekkerisk.
- Laserteraapia hõlmab madala intensiivsusega laseri kasutamist, mis ei hävita kude: punane kiirgusulatus ulatub kahe millimeetri sügavusele ja infrapunane kuni kaheksa millimeetrini. Laserteraapia peamine omadus on immuunsuse stimuleerimine, ainevahetusprotsesside optimeerimine, põletikulise reaktsiooni blokeerimine, testosterooni tootmise aktiveerimine, mis mõjutab otseselt spermatosoidide motoorset aktiivsust.
- Magnetteraapia normaliseerib veresoonte võrgustikku, stabiliseerib hormoonide tootmist, omab hüpotensiivset ja kasvajavastast toimet.
- Elektrostimulatsioon hõlmab pulseerivate voolude rakendamist, mis põhjustavad lihaste kokkutõmbumist. Elektroforeesi abil manustatakse ravimeid vajalikku piirkonda - eelkõige ensüümi- ja tursevastaseid ravimeid. See ravimite kudedesse manustamise meetod aitab suurendada ravimi kontsentratsiooni vajalikus kehapiirkonnas ja vähendada kõrvaltoimete raskust. Elektrostimulatsiooni ei määrata patsientidele, kellel on kasvajalised protsessid, keerulised põletikulised haigused, samuti nahakahjustuste esinemisel protseduuripiirkonnas.
Muud azoospermia füsioteraapia meetodid võivad hõlmata järgmist:
- Osooniteraapia;
- Mudaravi;
- Transuretraalne mikrolainearavi.
Meetodeid saab kasutada nii üksi kui ka koos teistega.
Taimne ravi
Azoospermia rahvapärased abinõud on tavaliselt ebaefektiivsed. Mõnel juhul aitavad ravimtaimed koos elustiili ja toitumise muutustega siiski seemnevedeliku kvaliteeti veidi parandada.
Spermatogeneesi probleemide korral on soovitatav igal hommikul, pärastlõunal ja õhtul tee asemel keeta ja juua viirpuuviljade leotist. Lisaks sellele aitavad hästi leedrimarja ja astelpaju taimeteed.
Sperma kvaliteedi taastamiseks riivige porgandeid, pigistage 100 ml mahla ja segage see kahe muumia tabletiga. Ravimit tarbitakse iga päev enne hommikusööki. Lisaks tuleks päeva jooksul juua tungalteraürdi infusiooni. Sellise ravikuur kestab kuu aega.
Keeda 2 supilusikatäit Adami juurtaime keeva veega. Pärast jahutamist filtreeri ravim ja kasuta 1 supilusikatäit päevas.
Valmistage ravimtaimede kollektsioon, mis põhineb kreeka pähkli lehtedel, männivõrsetel, Islandi sambla ja valge mooruspuu lehtedel. Koostisosad võetakse võrdsetes kogustes. Seejärel lisatakse 2 spl. Segule valatakse keeva vett (450 ml) ja lastakse pool tundi termoses tõmmata. Seejärel kurnake ja võtke tee asemel 150 ml kolm korda päevas. Võite lisada mett ja sidrunimahla.
Hea efekti iseloomustab lapchatka tinktuur. Selle valmistamiseks võtke taime risoom (100 g), valage peale 0,5 liitrit viina ja laske kaks nädalat tõmmata. Seejärel tinktuur filtreeritakse ja võetakse üks teelusikatäis kolm korda päevas, söögikordade vahel, juues väikese koguse vett.
Rahvatervendajad soovitavad azoospermia kõrvaldamiseks maitsestada toitu kuivatatud ja värske basiilikuga või juua lehtede infusiooni. Infusiooni valmistamiseks valage 20 g värskeid basiilikulehti 250 ml keeva veega ja laske pool tundi tõmmata. Ravimit juuakse kolm korda päevas pool tundi enne hommiku-, lõuna- ja õhtusööki.
Mesinike tooted - eriti mesilaspiim koos meega - sobivad samuti hästi. Sellist segu süüakse üks lusikatäis kohe pärast sööki, hoides seda suus, kuni see täielikult lahustub. Vett ega muid vedelikke pole vaja juua.
Kirurgiline ravi
Azoospermia ehk patoloogia, mille korral ejakulaadis puuduvad spermatosoidid, korral kasutatakse meessugurakkude saamiseks kirurgilisi meetodeid. Nende meetodite hulka kuuluvad PESA, TESA ja TESE.
Kaks esimest meetodit, PESA või TESA, on spetsialistide seas kõige sagedamini kasutatavad. TESE-tehnikat, mis seisneb kahepoolses munandibiopsias mikrokirurgilise tehnoloogia abil, kasutatakse mitte-obstruktiivse azoospermia raviks. [ 10 ]
- PESA on nõelbiopsia, mida tehakse munandimanuste mitmest piirkonnast. PESA on nõelbiopsia, mida tehakse munandimanuste mitmest piirkonnast ja seda peetakse seemnejuha obstruktsiooni korral 100% efektiivseks, kuid protseduur ise võib seemnejuha obstruktsiooni astet veelgi süvendada.
- TESA-tehnika hõlmab nõelbiopsia tegemist munandite mitmest piirkonnast. See on minimaalselt invasiivne protseduur, mille käigus saadakse edukalt vajalik arv spermatosoide. Meetodil on aga oma puudused: see on efektiivne ainult spermatogeneesi koldeid olemasolul, kuid isegi olemasolevaid koldeid ei ole alati võimalik tuvastada koestruktuuri visuaalse kontrolli puudumise tõttu. Kui arst teeb igale munandile kuni kuus punktsiooni ja meessugurakke ei leita, on soovitatav TESE mikrokirurgiline punktsioon.
- TESE on munandikoe aspiratsioon sperma edasiseks ekstraheerimiseks. Seda tehnikat peetakse kõige efektiivsemaks. Esmalt tehakse biopsia ja spermatosoidid eraldatakse ekstraheeritud biomaterjalist. Harjutatakse suletud punktsiooniga, milleks kasutatakse spetsiaalset püstolit: seda protseduuri iseloomustavad sagedased tüsistused ja suhteliselt madal efektiivsus. Kõige levinum on kahepoolne mikrokirurgiline multifokaalne munandibiopsia, mida sageli kasutatakse mitteobstruktiivse azoospermiaga patsientidel.
Rasedus azoospermiaga
Enne mehel azoospermiaga naise viljastumise võimalikkuse ennustamist peab arst analüüsima diagnoosi tulemusi, määrama häire tüübi ja leidma selle põhjuse. Alles pärast seda töötatakse välja optimaalne taktika edasiste meetmete võtmiseks, et saavutada rasedus ja terve lapse sünd paarile.
Kui patsiendil diagnoositakse obstruktiivne azoospermia, on kirurgi abiga võimalik viljakus taastada. Seemnejuha avamiseks tehakse mikrokirurgiline rekonstruktsioon, mille peensused sõltuvad ummistunud piirkonna asukohast ja ulatusest.
Sekretoorse azoospermia juhtum on mõnevõrra hullem, sest sellise diagnoosi korral on eduka ravi võimalused küll olemas, kuid need pole nii suured. Sellest hoolimata saab mõningaid hormonaalseid häireid kõrvaldada konservatiivse raviga, mille eesmärk on endokriinsüsteemi stabiliseerimine ja spermatogeneesi korrigeerimine. Kui azoospermia algpõhjuseks oli munandikoti veresoonte laienemine, siis viljatust saab sageli kirurgiliselt ravida.
Paljude patsientide jaoks on tervenemisvõimalused endiselt väikesed. Sellises olukorras, kui arst näeb, et ravi jätkamise väljavaade puudub, võib soovitada abistavate reproduktiivmeetodite, eelkõige IVF-i kasutamist. Reproduktoloogid on seda tehnoloogiat edukalt kasutanud enam kui neli aastakümmet ja aastate jooksul on meetodi efektiivsus suurenenud.
IVF azoospermia korral
Tänapäeval kasutavad spetsialistid edukalt meeste sugurakkude munandist eraldamise tehnikat, et neid edasi kasutada in vitro viljastamise (ICSI) programmides. Sperma ekstraheerimise tehnikaks on biopsia. See protseduur toob kaasa kauaoodatud raseduse umbes 30–60% juhtudest.
Biopsia efektiivsus võib varieeruda sõltuvalt azoospermia raskusastmest. Selgema individuaalse raviprognoosi andmiseks viiakse läbi patsiendi põhjalik läbivaatus. Arst saab esialgse teabe patoloogia tüübi kohta, tänu millele hindab ta viljastumise õnnestumise võimalusi.
Biopsia tehnikaid on erinevaid: arst valib kõige sobivama, mis on konkreetses olukorras äärmiselt efektiivne.
Ärahoidmine
Azoospermia tekke ja meeste reproduktiivtervise häirete ennetamine on ennekõike tervisliku eluviisi juhtimine. Arstid peaksid oma patsiente motiveerima ja selgitama neile halbade harjumuste vältimise vajadust.
Arstid soovitavad:
- Keelduda kergemeelsest seksuaaltegevusest, mitte olla kaitsmata vahekorras kahtlase partneriga;
- Keelduda alkohoolsete jookide joomisest, narkootikumide tarvitamisest või suitsetamisest;
- Harrasta mõistlikku mõõdukat füüsilist koormust, väldi nii hüpodünaamiat kui ka liigset füüsilist koormust;
- Külastage perioodiliselt arsti ennetavate uuringute jaoks, ravige õigeaegselt kõiki kehas esinevaid nakkus- ja põletikulisi protsesse;
- Ärge unustage piisavalt puhata ja magada;
- Vältige konflikte ja stressirohkeid olukordi.
Lisaks on oluline meeles pidada, et meeste viljakuse säilitamiseks on ebasoovitav hoiduda seksist ja olla liiga sagedases seksuaalvahekorras. Optimaalne on olla seksuaalvahekorras iga 3-4 päeva tagant.
Prognoos
Azoospermia ravi edukus sõltub paljudest teguritest. Need on esiteks patsiendi vanus ja üldine tervislik seisund, tema elustiil. Kromosomaalse defekti tuvastamisel võib spetsialist nõuda täiendavat geneetilist diagnoosi, mis on vajalik embrüote riskiastme hindamiseks. Lisaks nõuab hormonaalsete ravimite väljakirjutamine ravi selget kontrolli: kui te ei järgi selliste ravimite võtmise skeemi, võib see ravi efektiivsust oluliselt ja negatiivselt mõjutada.
Üldine prognoos on järgmine: obstruktiivse azoospermiaga patsientidel on pärast ravi, nii loomulikul teel kui ka kunstliku viljastamise abil, suurem rasestumisvõimalus. Sekretaarset azoospermiat on raskem ravida, kuid isegi siin on teatud eduvõimalused. Peamine on arsti kõigi soovituste ja ettekirjutuste järgimine ning raviskeemi täpne järgimine. Ainult sel juhul on võimalik saavutada meessugurakkude ilmumine ja püsiv esinemine spermavedelikus ning edasine edukas viljastumine.
Kõige lootusetumaks häire tüübiks peetakse azoospermiat, mis tekib epidparotiidi ehk mumpsi tagajärjel. Halvim prognoos on täheldatud patoloogia geneetilise või idiopaatilise vormi korral.

