Artikli meditsiiniline ekspert
Uued väljaanded
Crohni tõbi
Viimati vaadatud: 12.07.2025

Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Crohni tõbi on seedetrakti krooniline transmuraalne põletikuline haigus, mis tavaliselt mõjutab distaalset iileumi ja käärsoolt, kuid võib areneda seedetrakti mis tahes tasandil. Sümptomiteks on kõhulahtisus ja kõhuvalu. Võivad tekkida abstsessid, sisemised ja välised fistulid ning soolesulgus.
Crohni tõbi - soolepatoloogia
Kuna see haigus võib lokaliseeruda seedetrakti mis tahes osas, on olemas teatud klassifikatsioon haiguse vormide eristamiseks. Seega ileokoliidi korral on peamiselt mõjutatud iileum ja käärsool. Gastroduodenaalse vormi korral - magu ja kaksteistsõrmiksool. Ileiidi korral on mõjutatud iileum. Jejunoiliidi korral on kahjustatud peensool ja iileum. Crohni tõve korral seedetrakti teised osad ei ole mõjutatud.
Võivad esineda ka ekstraintestinaalsed sümptomid, eriti artriit. Crohni tõve diagnoos pannakse kolonoskoopia ja baariumi kontrastuuringute abil. Ravi hõlmab 5-ASA-d, glükokortikoide, immunomodulaatoreid, antitsütokiine, antibiootikume ja sageli ka kirurgilist sekkumist.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
RHK-10 kood
RHK defineerib Crohni tõbe kui teadmata päritoluga seedetrakti põletikku, mida iseloomustab üksikute segmentide kahjustus, korduv kulg, haavandiliste moodustiste teke, millega mõnel juhul võivad kaasneda tüsistused. Haigus võib mõjutada peen- ja jämesoole koos või eraldi. Haiguse esinemissagedus on ligikaudu kakskümmend viis juhtu saja tuhande inimese kohta. Sellisel juhul on kõige levinum haiguse segavorm, kui mõjutatud on nii jäme- kui ka peensool. Haiguse tekke riskitegurite hulka kuuluvad geneetiline eelsoodumus, kroonilised soolepatoloogiad. Makroskoopiline uuring eristab haavandeid ja granulomatoosseid kasvajaid, mikroskoopiline uuring aga paljastab kahjustatud piirkonna turse ja submukosaalse membraani lümfofolliikulite hüperplaasia. Haiguse arengu etapid:
- Äge staadium. Iseloomustab äge kõhulahtisus, kurnatus, valu kõhu paremal küljel.
- Subakuutne staadium. Iseloomustab haavandiliste kahjustuste arvu suurenemine, granulomatoossete moodustiste teke ja soolestenoosi teke. Valusündroom on kramplik.
- Krooniline staadium. Iseloomustab haiguse edasine areng ja tüsistuste esinemine.
Crohni tõve põhjused
Crohni tõve põhjused ei ole praegu täielikult teada. On oletusi, et see haigus võib olla pärilik ja seda võivad käivitada ka nakkushaigused ja immunoloogilised tegurid.
 [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ], [ 14 ]
[ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ], [ 14 ]
Kuidas Crohni tõbi areneb?
Crohni tõbi algab krüptipõletiku ja abstsessi moodustumisega, mis progresseerub väikesteks fokaalseteks aftoidseteks haavanditeks. Need limaskesta kahjustused võivad progresseeruda sügavateks piki- ja põikihaavanditeks koos eelneva limaskesta tursega, moodustades iseloomulikke "munakivist" soolemuutusi.
Transmuraalse põletiku levik viib lümfödeemini ning sooleseina ja mesenteeriumi paksenemiseni. Mesenteeriline rasvkude ulatub tavaliselt soole seroospinnale. Mesenteerilised lümfisõlmed sageli suurenevad. Ulatuslik põletik võib viia lihaskihi hüpertroofia, fibroosi ja stenoosi tekkeni, mis võib põhjustada soolesulgust. Iseloomulik on abstsessi ja fistuli teke külgnevate struktuuridega, sealhulgas teiste soolesilmuste, põie või psoasiga; need võivad isegi avaneda kõhu eesmisele või külgmisele seinale. Sõltumata protsessi kõhuõõnesisesest aktiivsusest esinevad perianaalsed fistulid ja abstsessid 1/4–1/3 juhtudest; need tüsistused on sageli kõige ebasoodsamad aspektid.
Mittekaseeeruvad granuloomid võivad tekkida lümfisõlmedes, kõhukelmes, maksas ja mõjutada kõiki sooleseina kihte. Patognomooniliseks tunnuseks on granuloomide avastamine, kuid Crohni tõbe 50% patsientidest ei iseloomusta granuloomide esinemine. Nende esinemine ei ole tõenäoliselt seotud kliinilise kuluga.
Soolestiku kahjustatud osa on normaalsest soolestikust selgelt eristatud ("vaikne tsoon"); sellest ka nimetus - regionaalne enteriit. Crohni tõbi mõjutab umbes 35% juhtudest ainult iileumi (ileiit); 45% juhtudest on haaratud iileum ja käärsool (ileokoliit), kusjuures domineeriv kahjustus on käärsoole paremal küljel; umbes 20% juhtudest on haaratud ainult käärsool (granulomatoosne koliit) ja enamasti, erinevalt haavandilisest koliidist (UC), ei ole pärasool alati kahjustatud. Mõnikord on haaratud kogu peensool (jejunoileiit). Väga harva on mõjutatud magu, kaksteistsõrmiksool või söögitoru. Kirurgilise sekkumise puudumisel ei levi haigus tavaliselt peensoole piirkondadesse, mis esmase diagnoosi ajal protsessi ei olnud kaasatud.
Peensoole kahjustatud piirkondades on suurenenud risk vähi tekkeks. Soolekahjustusega patsientidel on pikaajaline risk kolorektaalse vähi tekkeks, sarnaselt haavandilise koliidiga, olenevalt haiguse ulatusest ja kestusest.
Crohni tõve sümptomid
Crohni tõbe iseloomustavad järgmised esmased sümptomid: krooniline kõhulahtisus koos kõhuvalu, palaviku, isutuse ja kaalulangusega. Kõht on hell ja võib palpeerimisel olla hell, koos massi või hellusega. Märkimisväärne rektaalne verejooks on haruldane, välja arvatud isoleeritud käärsoolekahjustused, mis võivad esineda ka haavandilise koliidi korral. Mõnedel patsientidel tekib äge kõht, mis simuleerib ägedat pimesoolepõletikku või soolesulgust. Umbes kolmandikul patsientidest tekivad perianaalsed kahjustused (eriti lõhed), mis on mõnikord peamised ilmingud või isegi kaebuste põhjus. Lastel domineerivad ekstraintestinaalsed ilmingud sageli seedetrakti sümptomite üle; peamised ilmingud võivad olla artriit, teadmata etioloogiaga palavik, aneemia või kasvupeetus ning kõhuvalu või kõhulahtisus võivad puududa.
Kui Crohni tõbi kordub, muutuvad selle sümptomid. Valu on peamine sümptom ja see ilmneb normaalse ägenemise korral. Raske ägenemise või abstsessi moodustumisega patsiendid tunnevad palpeerimisel tundlikkust, kaitsepinget, kõhukelme sümptomeid ja üldise joobeseisundi märke. Soole stenoosi piirkonnad võivad põhjustada soolesulgust, millega kaasnevad iseloomulikud koolikute valud, puhitus, kõhukinnisus ja oksendamine. Varasemate operatsioonide järgsed adhesioonid võivad samuti põhjustada soolesulgust, mis algab ägedalt, ilma palaviku, valu ja ägenemise ajal obstruktsioonile iseloomuliku halva enesetundeta. Vesikointestinaalse fistuli teke võib põhjustada õhumulle uriinis (pneumuuria). Vaba perforatsioon kõhuõõnde on haruldane.
Krooniline Crohni tõbi põhjustab mitmesuguseid süsteemseid sümptomeid, sealhulgas palavikku, kaalulangust, raiskamist ja ekstraintestinaalseid ilminguid.
Crohni tõbi jaguneb Viini klassifikatsiooni järgi kolmeks põhivormiks: (1) peamiselt põletikuline, mis pärast mitmeaastast haiguse progresseerumist muutub tavaliselt kas (2) stenootiliseks või obstruktiivseks või (3) peamiselt penetreerivaks või fistulseks. Need erinevad kliinilised vormid määravad erinevad ravimeetodid. Mõned geneetilised uuringud viitavad selle klassifikatsiooni molekulaarsele alusele.
Crohni tõbi ja rasedus
Crohni tõbe ja rasedust näevad erinevad spetsialistid erinevalt. Mõned neist väidavad, et Crohni tõvel ei ole raseduse kulgemisele, sünnitusprotsessile ega lootele olulist mõju, välja arvatud haiguse ägenemise korral sel perioodil. Enamik spetsialiste usub aga, et rasedus võib haiguse arengut negatiivselt mõjutada, kuna suurenenud emakas avaldab survet soolestikule ja endogeense kortisooli tase tõuseb, mis pärast sünnitust kiiresti langeb. Haiguse prognoos sõltub ka sellest, kas rasedus toimus remissiooni või ägenemise ajal. Kui haigus kulgeb tüsistusteta, ei mõjuta see tavaliselt raseduse kulgu. Rasketel juhtudel võib Crohni tõbi esile kutsuda raseduse katkemise ohu ja kujutada endast ohtu ka loote elule sünnituse ajal. Sünnitusprotsessi tüsistused tekivad kõige sagedamini siis, kui haigus tekkis või süvenes raseduse ajal. Haiguse ägenemist raseduse ajal on raske tuvastada, kuna kliiniline pilt praktiliselt ei muutu. Soolesulguse, soolestenoosi ja fistuli tekke korral ilmneb raseduse kulgemisele negatiivne mõju isegi haiguse remissiooni perioodil. Haiguse sümptomite püsiva nõrgenemise korral on rasedus Crohni tõve korral lubatud, samas kui selle ägenemine on rasestumise vastunäidustus.
Kus see haiget tekitab?
Crohni tõbi ja haavandiline koliit
Arvatakse, et Crohni tõbi ja haavandiline koliit on seotud päriliku eelsoodumuse ja nakkustekitajate mõjuga seedetraktile. Nende haiguste peamine erinevus seisneb selles, et haavandilise koliidi korral on tavaliselt haavatav ainult jämesool, samas kui Crohni tõve korral on mõjutatud seedetrakti erinevad osad. Haavandilise koliidi kahjustus on tavaliselt koondunud ühte jämesoole segmenti. Crohni tõve korral võib kahjustus hõlmata mitut soolestiku piirkonda. Crohni tõve ja haavandilise koliidi sümptomid on väga sarnased ja neid ei ole alati võimalik täpselt eristada. Nende kahe haiguse eristamiseks on tavaliselt ette nähtud biopsia. Nende patoloogiate tavalisteks tunnusteks on kõhulahtisus ja palavik, kõhuvalu, isutus või täielik isutus, kaalulangus ja üldine nõrkus. Võivad esineda ka iiveldus ja oksendamine, liigesevalu. Tuleb märkida, et sarnaseid sümptomeid võib täheldada ka teiste seedetrakti patoloogiate korral, seega on kvalifitseeritud diagnostika õige diagnoosi seadmiseks äärmiselt oluline.
Miks on Crohni tõbi ohtlik?
Ravi edasilükkamiseks ja spetsialisti abi otsimiseks peab patsient teadma, miks Crohni tõbi on ohtlik:
- Haiguse progresseerumisel suureneb mõjutatud soolestiku segmentide arv.
- Haiguse kordumine kirurgilise sekkumise tagajärjel (proksimaalse soole kahjustus).
- Fistulite moodustumine pärasooles ja teistes seedetrakti osades.
- Ekstraintestinaalsete patoloogiate (erüteem, püoderma, episkleriit, uveiit, anküloseeriv spondüliit) teke.
- Soolesulgus.
- Adenokartsinoomi tekke oht.
- Jämesoole perforatsioon, sooleverejooksu teke.
- Käärsoole laienemine.
- Toitainete ebapiisav imendumine peensooles.
Crohni tõve diagnoosimine
Crohni tõbe tuleks kahtlustada patsientidel, kellel esinevad põletiku või obstruktsiooni sümptomid, patsientidel ilma ilmsete seedetrakti sümptomiteta, kuid perianaalsete abstsessidega, ning seletamatu artriidi, nodoosse erüteem, palaviku, aneemia või (lapsel) aeglase kasvu korral. Perekonnaanamnees suurendab samuti Crohni tõve kahtlust. Sarnased Crohni tõve sümptomid ja tunnused (nt kõhuvalu, kõhulahtisus) võivad tuleneda ka teistest seedetrakti haigustest. Crohni tõbe eristatakse haavandilisest koliidist; diagnoosimine võib olla keeruline 20% juhtudest, kus Crohni tõbi piirdub käärsoolega. Kuna nende haiguste ravi on sarnane, on see eristamine oluline ainult kirurgilise ravi või empiirilise ravi näidustuste kaalumisel.
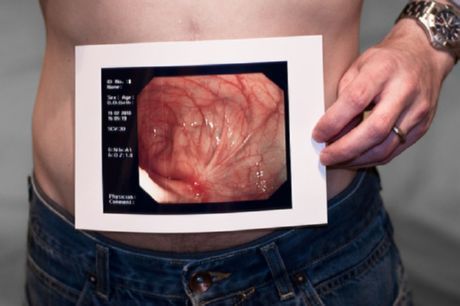
Ägeda kõhu sümptomitega (kas uute või korduvate) patsientidel on vaja teha AP ja külgmine kõhu röntgenograafia ning kõhu kompuutertomograafia. Need uuringud aitavad tuvastada obstruktsiooni või muid ägeda kõhu võimalikke põhjuseid (nt pimesoolepõletik). Ultraheli abil saab paremini hinnata günekoloogilist patoloogiat naistel, kellel esineb alakõhu- ja vaagnavalu.
Kui haiguse esmased ilmingud ei ole ägedad, on kompuutertomograafiale eelistatav ülemise seedetrakti ja peensoole uuring koos terminaalse ileumi sihipärase röntgenograafiaga. Seedetrakti uuringud on diagnostilised, kui need näitavad märgatavat ahenemist (tekitab "nööri tunnust") või soole silmuste eraldumist. Kui need leiud on ebamäärased, võib enteroklüümi või kapsli enteroskoopia abil paljastada pindmisi aftoosseid ja lineaarseid haavandeid. Baariumklistiiri võib kasutada, kui domineerivad käärsoole sümptomid (nt kõhulahtisus), mis võib näidata baariumi tagasivoolu terminaalsesse ileumi koos klapipuudulikkuse, sõlmelisuse, jäikuse, seina paksenemise ja luminaalse ahenemisega. Sarnaseid radiograafilisi leide on täheldatud umbsoole vähi, iileumi kartsinoidi, lümfosarkoomi, süsteemse vaskuliidi, kiiritusenteriidi, ileotsekaalse tuberkuloosi ja amööbse granuloomi korral.
Ebatüüpilistel juhtudel (nt valdavalt kõhulahtisus minimaalse valuga) diagnoositakse Crohni tõbi sarnaselt kahtlustatava haavandilise koliidiga, kasutades kolonoskoopiat (sealhulgas biopsia, patogeense soolefloora uuringud ja võimalusel terminaalse ileumi pildistamine). Seedetrakti ülemise osa endoskoopia võib paljastada mao ja kaksteistsõrmiksoole haaratuse isegi seedetrakti ülemise osa sümptomite puudumisel.
Aneemia, hüpoalbumineemia ja elektrolüütide tasakaaluhäirete diagnoosimiseks tuleks teha laboratoorsed uuringud. Tuleb teha maksafunktsiooni testid; kõrgenenud aluselise fosfataasi ja γ-glutamüültranspeptidaasi tase viitab võimalikule primaarsele skleroseerivale kolangiidile. Leukotsütoos või ägeda faasi reagentide (nt ESR, CRP) tõus on mittespetsiifilised, kuid haiguse aktiivsust saab perioodiliselt jälgida.
Perinukleaarsed neutrofiilidevastased tsütoplasmaatilised antikehad esinevad 60–70%-l haavandilise koliidiga patsientidest ja ainult 5–20%-l Crohni tõvega patsientidest. Crohni tõbe iseloomustab neutrofiilidevastaste Saccharomyces cerevisiae antikehade esinemine. Need testid ei erista aga neid kahte haigust usaldusväärselt. Neil on teatav väärtus "määramata koliidi" korral ja neid ei soovitata rutiinseks diagnostikaks.
 [ 23 ], [ 24 ], [ 25 ], [ 26 ]
[ 23 ], [ 24 ], [ 25 ], [ 26 ]
Crohni tõve diagnoosimise algoritm
Crohni tõbe diagnoositakse röntgenülesvõtete ja endoskoopia abil, mis võimaldavad hinnata seedetrakti seisundit. Rooja analüüsimisel määratakse leukotsüütide olemasolu. Leukotsüütide olemasolu roojas viitab põletikulisele protsessile sooleseintes. Kui haigus põhjustab lahtist väljaheidet, uuritakse seda nakkustekitajate, helmintide munade ja klostriidide suhtes. Crohni tõve diagnoosimisel kasutatakse irrigoskoopia meetodit - käärsoole röntgenülesvõtet kontrastaine (baariumsulfaadi vesilahus tanniiniga) lisamisega. Kaks kuni kolm päeva enne uuringut soovitatakse patsiendile eridieeti ja päev enne uuringut suu kaudu võtta kastoorõli (umbes kolmkümmend grammi). Õhtul tehakse klistiir ja enne protseduuri lõppu ei sööda. Käärsoole evakuatsioonivõime ja selle koostoime teiste organitega hindamiseks tehakse baariumi läbipääsu röntgenuuring. Intubatsioonienterograafia meetod võimaldab uurida peensoole, sisestades sinna baariumi nasogastrilise sondi abil. Pärast röntgenülesvõtet saab teha stsintigraafiat, et eristada põletikulisi ja mittepõletikulisi protsesse. See meetod võimaldab uurida seedetrakti aktiivsust ja põhineb asjaolul, et patsient võtab radioaktiivse isotoobiga märgistatud toitu, mille järel jälgitakse spetsiaalse aparatuuri abil selle liikumist seedetraktis. Põhjaliku diagnostika osana tehakse ka vere- ja väljaheideanalüüsid ning immunogramm.
 [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ]
[ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ]
Crohni tõve testid
Crohni tõve vereanalüüsid näitavad erütrotsüütide settereaktsiooni kiiruse suurenemist, vee-soola tasakaaluhäireid, madalat plasmavalkude taset ning foolhappe, B12- ja D-vitamiinide puudust. Koproskoopiline uuring näitab rasvhapete ja soolade kõrgenenud taset, suures koguses seedimata tärklise olemasolu väljaheites ja lämmastiku kõrgenenud taset väljaheites. Fibrogastroskoopia paljastab kahjustatud piirkonnad seedetrakti ülaosas. Rektosigmoidoskoopia paljastab patoloogilised muutused pärasooles. Endoskoopia haiguse algstaadiumis paljastab aftoossed erosioonikahjustused ja sooleseintel esineb mäda sisaldavat lima.
Röntgen
Crohni tõve diagnoosimisel on röntgenülesvõtetel üsna suur tähtsus, kuna nende abil saab täpselt määrata põletikulise protsessi asukohta. Röntgenülesvõte on eriti oluline peensoole uurimisel, kuna see on ainus viis seda uurida. Enne protseduuri alustamist võtab patsient suu kaudu baariumi sisaldavat vedelikku, mida saab manustada ka pärasoole kaudu (baariumklistiir). Röntgenülesvõttel tunneb vedelik ära valge värvuse järgi, mis võimaldab näha haavandeid, soolestenoosi jne. Kui selline uuring on ebaefektiivne, määratakse lisaks muud tüüpi röntgenülesvõtteid.
Kolonoskoopia
Kolonoskoopia on Crohni tõve diagnoosimisel üsna oluline. Crohni tõve kolonoskoopia võimaldab saada kõige täielikuma pildi jämesoole seisundist. See aitab tuvastada haavandiliste moodustiste, põletiku ja verejooksu olemasolu. Jämesoole sondeerimine võimaldab seda täielikult uurida - pimesoolest kuni pärasooleni. Tavaliselt viiakse protseduur läbi ilma eelneva anesteesiata. Kohalikku anesteesiat tehakse juhtudel, kui tugev valu lokaliseerub pärakus, samuti raskete protsesside korral, mis häirivad peensoole tööd, adhesioonide moodustumisel kõhuõõnes. Protseduur viiakse läbi lamavas asendis, sisestades spetsiaalse seadme (kolonoskoop) pärasoole kaudu. Kaks päeva enne kolonoskoopiat näidatakse patsiendile jääkainetevaest dieeti, protseduuri eelsel päeval ja päeval peaks toitumine koosnema ainult vedelikest (puljongid, teed). Samuti on soovitatav võtta kastoorõli päev enne uuringut. Kaks supilusikatäit õli lahustatakse umbes pooles klaasis keefiris ja võetakse suu kaudu, mis aitab jämesoole täielikult puhastada. Hommikul, enne protseduuri, tehakse veel üks või kaks klistiiri - kuni sooled on täielikult puhastatud ja vesi sellest eraldub.
Kellega ühendust võtta?
Kuidas ravida Crohni tõbe?
Küsimusele, kuidas Crohni tõbe ravida, pole praegu selget vastust, kuna selle haiguse põhjuseid pole täpselt kindlaks tehtud. Seetõttu on selle patoloogia arengu peamine ravi suunatud põletiku vähendamisele, patsiendi seisundi stabiliseerimisele ja tüsistuste ennetamisele. Seda haigust ravivad gastroenteroloog ja proktoloog. Kui patsiendi elule on otsene oht, määratakse operatsioon, näiteks abstsessi tekkimisel, samuti konservatiivsete ravimeetodite ebaefektiivsuse korral. Crohni tõve konservatiivne ravi hõlmab peamiselt dieedi määramist, näiteks tabeli nr 4B järgi. See aitab vähendada seedetrakti ärritust ja käärimisprotsesse, vähendada mao ja sapi sekretsiooni. Dieedi erinevad variatsioonid on suunatud valu minimeerimisele ja seedesüsteemi toimimise korrigeerimisele. Ravimiravi eesmärk on leevendada põletikku ja haiguse sümptomeid, tugevdades organismi kaitsevõimet. Ravimit sulfasalasiin võetakse enne sööki neli korda päevas, haiguse ägedas faasis üks kuni kaks grammi. Leevendusperioodil vähendatakse annust järk-järgult viiesaja milligrammini. Ravim mesalasiin võetakse suu kaudu annuses 400–800 mg kolm korda päevas kahe kuni kolme kuu jooksul. Ravi ajal on võimalik ka kortikosteroidide, immunosupressantide ja immunosupressantide lühiajaline kasutamine, mis blokeerivad tsütokiine, mis põhjustavad sooleseintel erosiooni ja haavandilisi moodustisi. Mädaste moodustiste ilmnemise antibakteriaalse ravina kasutatakse metronidasooli ja tsiprofloksatsiini. Sõltuvalt haiguse sümptomitest võib patsiendile määrata kõhulahtisuse või kõhukinnisuse ravimeid, samuti anesteetikume ja hemostaatilisi ravimeid, vitamiini-mineraalkomplekse.
Sümptomaatiline ravi
Krampe ja kõhulahtisust saab leevendada loperamiidiga annuses 2–4 mg suu kaudu kuni 4 korda päevas (eelistatavalt enne sööki). Selline sümptomaatiline ravi on ohutu, välja arvatud raske ägeda koliidi korral, mis võib progresseeruda toksiliseks megakooloniks, nagu haavandiline koliit. Hüdrofiilsed mutsilloidid (nt metüültselluloosi või psülliumi preparaadid) võivad mõnikord aidata vältida pärasoole ja päraku ärritust, suurendades väljaheite konsistentsi. Stenootilise või aktiivselt põletikulise jämesoolehaiguse korral tuleks vältida karedat toitu.
Kergete juhtude ravi
Sellesse kategooriasse kuuluvad ambulatoorsed patsiendid, kes sobivad suukaudseks raviks ning kellel puuduvad toksilisuse, helluse, kõhumassi või obstruktsiooni tunnused. 5-aminosalitsüülhapet (5-ASA, mesalamiin) kasutatakse tavaliselt esmavaliku ravina, kuigi selle efektiivsus peensoolehaiguste korral on piiratud. Pentasa on proksimaalse iileumi haiguse korral kõige tõhusam ravimvorm; asacol on efektiivne distaalse iileumi haiguse korral; kõik ravimvormid on koliidi korral ligikaudu samaväärsed, kuigi ükski uuem ravim ei konkureeri sulfasalasiiniga annusest sõltuva efektiivsuse poolest.
Mõned arstid peavad antibiootikume esmavaliku raviks; neid võidakse kasutada patsientidel, kellel 5-ASA ei anna 4-nädalast tulemust; nende kasutamine on rangelt empiiriline. Ravi ükskõik millise nimetatud ravimiga võib jätkata 8–16 nädalat.
Isegi kui ravi on efektiivne, vajavad Crohni tõvega patsiendid säilitusravi.
Raskete juhtude ravi
Patsientidel, kellel puuduvad abstsessid, kuid kellel esineb püsiv valu, hellus palpeerimisel, palavik ja oksendamine või ebaefektiivse ravi korral kergetel juhtudel, on näidustatud glükokortikoidid kas suu kaudu või parenteraalselt, olenevalt haiguse raskusastmest ja oksendamise sagedusest. Suukaudne prednisoloon toimib kiiremini ja tõhusamalt kui suukaudne budesoniid, kuid viimasel on mõnevõrra vähem kõrvaltoimeid. Patsientidele, kellel glükokortikoidid on ebaefektiivsed või kelle annust ei saa vähendada, tuleb määrata asatiopriin, 6-merkaptopuriin või võimalusel metotreksaat. Mõned autorid peavad infliksimabi teise rea ravimiks pärast glükokortikoide, kuid selle kasutamine on aktiivse infektsiooni korral vastunäidustatud.
Adhesioonidest tingitud obstruktsiooni ravitakse esialgu nasogastrilise aspiratsiooni, intravenoossete vedelike ja mõnikord parenteraalse toitumisega. Obstruktsiooni põhjustanud tüsistusteta Crohni tõbi taandub mõne päeva jooksul; kui obstruktsiooni ei taandu kiiresti, viitab see obstruktsiooni tüsistusele või muule etioloogiale ja nõuab kohest kirurgilist ravi.
Haiguse äkiline kulg või abstsessi moodustumine
Patsiendid, kellel esinevad joobetunnused, kõrge palavik, püsiv oksendamine, kõhukelme sümptomid, valu ja palpeeritav mass kõhuõõnes, tuleb hospitaliseerida intravenoosse vedeliku manustamise ja antibakteriaalse raviga. Abstsessid tuleb dreneerida perkutaanse punktsiooni või kirurgilise sekkumise teel. Intravenoosseid glükokortikoide tohib manustada ainult siis, kui infektsioon on välistatud või alla surutud. Kui glükokortikoidid ei ole 5-7 päeva jooksul efektiivsed, on näidustatud kirurgiline ravi.
Fistulid
Fistuleid ravitakse peamiselt metronidasooliga ja tsiprofloksatsiiniga. Kui ravi ebaõnnestub 3-4 nädala jooksul, tuleb patsientidele kiirema ravivastuse saavutamiseks anda immunomodulaatoreid (immunosupressante, nt asatiopriin, 6-merkaptopuriin) koos infliksimabiga või ilma. Tsüklosporiin on alternatiiv, kuid need tekivad pärast ravi sageli uuesti. Rasked ja ravile mittealluvad perianaalsed fistulikanalid võivad olla ajutise kolostoomia näidustuseks, kuid need tekivad peaaegu alati pärast läbipääsu taastamist; seetõttu tuleks soole lahtiühendamist pidada radikaalse kirurgia lisandiks, mitte primaarseks raviks.
 [ 40 ], [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ]
[ 40 ], [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ]
Toetav ravi
Patsiendid, kes saavutavad remissiooni 5-ASA-ga, vajavad selle ravimiga säilitusravi. Patsiendid, kes vajavad ägedat ravi glükokortikoidide või infliksimabiga, vajavad üldiselt säilitusravi asatiopriini, 6-merkaptopuriini või metotreksaadiga. Glükokortikoidid ei ole pikaajaliseks säilitusraviks ohutud ega efektiivsed. Patsientidele, kes on infliksimabile ägedalt reageerinud, kuid kellel antimetaboliidi säilitusravi ei ole andnud tulemusi, võib remissiooniperioodidel manustada infliksimabi korduvaid annuseid 5–10 mg/kg 8-nädalaste intervallidega. Remissiooni ajal toimub jälgimine ainult sümptomite ja vereanalüüside põhjal ning ei nõua radiograafilist ega kolonoskoopilist uuringut (välja arvatud rutiinne iga-aastane düsplaasia jälgimine) pärast 7-aastast haigust.
Ravi kirurgiliste meetoditega
Kuigi ligikaudu 70% patsientidest vajab lõpuks kirurgilist ravi, tehakse seda alati ettevaatusega. Crohni tõvega patsientide kirurgilise ravi näidustuste hulka kuulub korduv soolesulgus. Kahjustatud soole resektsioon võib küll sümptomeid leevendada, kuid ei ravi haigust terveks, kuna Crohni tõbi kordub tõenäoliselt ka pärast kogu ilmselt haigestunud soole resektsiooni. Anastomoosi piirkonna endoskoopilise uuringu abil määratud kordumise määr on ühe aasta jooksul üle 70% ja kolme aasta jooksul üle 85%; kliinilised sümptomid tekivad ligikaudu 25–30%-l patsientidest 3 aasta jooksul ja 40–50%-l 5 aasta jooksul. Lõppkokkuvõttes on peaaegu 50% juhtudest vaja korduvat operatsiooni. Kordumise määr väheneb aga varajase postoperatiivse profülaktika abil 6-merkaptopuriini, metronidasooliga või võimalusel 5-ASA-ga. Kui kirurgiline sekkumine viiakse läbi vastavalt näidustustele, teatavad peaaegu kõik patsiendid oma elukvaliteedi paranemisest.
Crohni tõve toitumine
Crohni tõve korral on õige toitumine üsna oluline. Selle haiguse korral on soovitatav loobuda piima- ja teraviljatoodetest, kofeiinist, suhkrust ja alkohoolsetest jookidest. Selle haiguse päevane veetarbimine peaks olema umbes poolteist liitrit. Crohni tõve terapeutilise dieedina on ette nähtud dieet nr 4 ja selle erinevad variatsioonid. Haiguse ägedas faasis on ette nähtud dieedi tabel nr 4, peaksite sööma viis kuni kuus korda päevas, seejärel minge üle dieedile nr 4b. Soolefunktsiooni taastamiseks võite enne magamaminekut võtta glutamiini (viis kuni kümme grammi seda ainet tuleks lahjendada klaasitäies vees). Tõsise kurnatuse ja pideva kõhulahtisuse korral on soovitatav parenteraalne toitumine. Dieedi tabeli nr 4 ligikaudne menüü võib olla järgmine:
- Nisuküpsised.
- Madala rasvasisaldusega puljongid.
- Riisi- või pärl odra supp veega.
- Kurnatud puder, mis on keedetud ilma piimata.
- Aurutatud veiselihakotletid.
- Keedetud lahja kala.
- Kissel.
- Tugev tee.
- Keefir.
- Mustikad või kirsid.
- Kibuvitsa keetmine.
Dieedilaud nr 4b sisaldab madala rasvasisaldusega suppe, välja arvatud piima- ja kaunviljasupid, kuivküpsised, nisuleib, veiseliha, vasikaliha, aurutatud kana, madala rasvasisaldusega keedetud kala, värske kodujuust, keefir, keedetud munad, püreestatud puder, keedetud kartulid, porgandid. Selle tabeli ligikaudne menüü on järgmine:
- Esimene hommikusöök: aurutatud omlett, manna, tee
- Teine hommikusöök: küpsetatud õunad
- Lõunasöök: madala rasvasisaldusega lihapuljong, keedetud porgandid, tarretis
- Pärastlõunane suupiste: kibuvitsa infusioon
- Õhtusöök: madala rasvasisaldusega keedetud kala ja kartulipüree, tee või tarretis
Rohkem informatsiooni ravi kohta
Crohni tõve prognoos
Crohni tõbe ravitakse harva ning seda iseloomustavad vahelduvad ägenemiste ja remissioonide episoodid. Mõnedel patsientidel on raske kulg sagedaste, kurnavate valuperioodidega. Piisava konservatiivse ravi ja vajadusel kirurgilise ravi korral saavutab enamik patsiente aga hea tulemuse ja kohanemise. Haigusega seotud suremus on väga madal. Seedetrakti vähk, sealhulgas käärsoole- ja peensoolevähk, on haigusega seotud surma peamine põhjus.

